При гепатите могут быть проблемы с поджелудочной
Многим людям, у которых есть проблемы с органами пищеварения, устанавливают сразу несколько патологий. Часто наблюдается гепатит при панкреатите, когда проблемы возникают в этих двух органах. Спровоцировать появление патологии могут вирусы (поражающие печень), интоксикационные процессы при других инфекциях, отравлениях, передозировках препаратов.
Взаимосвязь болезней
Не только причины, но и механизм развития заболеваний печени и поджелудочной железы похожи между собой. Сначала на клетки органа действуют повреждающие агенты, потом в ответ развивается процесс воспаления. Ткани отекают, а клеточные структуры подвергаются разрушению и замещению соединительной тканью.
Печень человека состоит из множества клеток, которые не имеют дифференциации. Они выполняют одновременно все функции – детоксикацию, аккумулирование ряда веществ и витаминов, участие практически во всех видах обмена. Поэтому компенсаторный потенциал печени велик, целые части ее берут на себя функцию поврежденных, и так может продолжаться длительное время. При своевременном лечении, соблюдении диеты и правильном образе жизни гепатоциты могут восстанавливаться.
При хроническом панкреатите возникает множество осложнений, в т. ч. язва, холецистит и гепатит. С другой стороны, заболевания печени могут становиться причиной панкреатита. На стадии хронизации патологических процессов становится невозможным выявление первичного заболевания. Все усилия врачей направляются на улучшение состояния больного с диагнозом гепатопанкреатит.
Что делать при приступе панкреатита
Приступ панкреатита требует оказания неотложной помощи. Он проявляется в виде опоясывающей боли, локализующейся в области подреберья, тошнотой, рвотой, напряжением мышц живота. При хроническом течении патологии боль соотносится с приемом пищи, особенно это касается жирного, жареного, острого. Ферментативная недостаточность органа приводит к вздутию живота, скоплению газов, поносу, отрыжке.
Во время приступа следует:
- полностью отказаться от приема любого вида пищи;
- соблюдать постельный режим;
- парентерально ввести анальгетик или спазмолитик;
- приложить холодный компресс на область проекции поджелудочной железы.
 Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Острый панкреатит протекает активно, при этом происходит расплавление тканей, железа начинает переваривать сама себя. Такое опасное состояние требует немедленной помощи в условиях стационара и даже реанимации. Тяжелый приступ хронического заболевания также лечится только специалистами.
В том случае, когда развивается реактивный панкреатит на фоне гепатита, следует особое внимание уделить лечению проблем с печенью. Для этого применяются:
- гепатопротекторы (Карсил, Эссенциале);
- диета с исключением жирной и жареной пищи;
- на время обострения рекомендуется покой.
При сильных болях используются спазмолитические средства (Дротаверин, Спазмалгон), одновременно облегчается пищеварение путем назначения препарата Креон, который имеет в составе необходимые ферменты.
Диета при панкреатите и гепатите
Важной составляющей частью лечения заболеваний органов пищеварения является правильно подобранная диета. Важно устранить все вредные блюда и ввести в рацион как можно больше важных веществ.

Полезные продукты
При гепатите и панкреатите можно употреблять следующие продукты:
- диетическое мясо и нежирную рыбу;
- несладкое печенье без добавления крема;
- подсушенный хлеб с добавлением отрубей;
- молоко и кисломолочные продукты с низким содержанием жира;
- сыр нетвердых и неострых сортов;
- молочные и овощные супы;
- овощи и фрукты (есть исключения);
- крупы, картофель в умеренных количествах;
- яйца (1 раз в неделю), белок можно ежедневно.

Принимать пищу следует мелкими порциями, между завтраком, обедом и ужином необходимо перекусывать овощами, не слишком сладкими или кислыми фруктами, травяным чаем с галетным печеньем, можно выпить обезжиренный кефир или йогурт.
Запрещенные продукты
Нельзя при воспалении печени и поражении поджелудочной железы использовать в меню следующее:
- алкоголь, газированные напитки, какао и кофе;
- сдобу и свежие хлебобулочные изделия из высшего сорта муки;
- холодный суп (окрошку, свекольник), а также первое блюдо на мясном или грибном бульоне;
- копчения, соления, маринады, консервацию;
- жирное мясо, рыбу и молочные продукты.

Рацион при острой и хронической форме панкреатита
Поражение поджелудочной железы во время острого приступа или обострения хронического панкреатита требует полного отказа от пищи на 2-4 дня, в зависимости от тяжести протекания. В это время можно только пить минеральную воду без газа (Боржоми, Славяновская, Смирновская, Ессентуки №20), некрепкий отвар шиповника или слабозаваренный чай.
После этого пациенту разрешается перейти на питание с максимальным механическим и термическим щажением. Калорийность пищи снижена, запрещено употреблять любые продукты, которые могут вызвать усиление секреторной функции желудка и поджелудочной железы. Разрешается прием жидких блюд и сладостей (мед, сахар, сок из фруктов, отвар черной смородины).
По мере снижения острых проявлений в рацион постепенно добавляются другие продукты. Человек переходит на диету №5. Диффузные изменения поджелудочной железы в результате воспаления не проходят, поэтому ограничение в питании следует соблюдать пожизненно.
Особенности беременности и родов
Течение беременности с одновременным наличием гепатита и панкреатита имеет свои особенности. В первые месяцы часто развивается токсикоз, который протекает гораздо тяжелее, чем у здоровых женщин. Наблюдаются тошнота и многократная рвота, усиливающиеся во время приема жирной пищи. Происходит снижение аппетита и массы тела. Состояние несколько стабилизируется во втором и третьем триместрах, и если нет осложнений, то такой женщине не запрещено рожать.
При обострении воспаления врачи часто пропускают заболевание, т. к. оно напоминает токсикоз. Поэтому важно при малейшем ухудшении состояния сразу обращаться к врачу. Для этого требуется дополнительная консультация гастроэнтеролога или терапевта, прохождение анализов (кал, биохимический анализ крови).
Беременным требуется соблюдать диету и проходить лечение, также как и другим пациентам. Но в этом случае следует учитывать, что некоторые препараты могут повлиять на развитие плода.
Если во время вынашивания плода развивается острая форма панкреатита, то в этом случае врачи рекомендуют прерывание до срока в 12 недель. Кесарево сечение делается только в случае крайней необходимости, при условии исключения инфекционного осложнения. Роды лучше всего проводить естественным путем.
В том случае, когда у беременной наблюдается панкреатит на фоне гепатита, вызванного вирусом, то ведение беременности зависит от разновидности патологии печени. Некоторые виды инфекционного заболевания могут представлять опасность для жизни и здоровья как матери, так и будущего ребенка.
Наиболее тяжело протекают вирусные гепатиты B, С, E и D. На их фоне может развиваться печеночная недостаточность, внутриутробная гибель плода, смерть матери в результате интоксикации или кровотечения в процессе родов.
Источник
Содержание статьи:
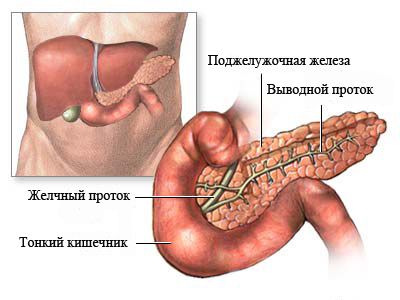
Поджелудочную железу относят к органам пищеварения, она подвергается двойной нагрузке. Орган продуцирует ферменты, которые способствуют расщеплению углеводов, жиров и белков, отвечают за регулирование процесса переваривания еды.
С другой стороны, поджелудочная железа продуцирует гормон инсулин и глюкагон, вследствие чего поддерживается нормальная концентрация глюкозы, углеводный, жировой и белковый обмен в организме.
Любые изменения в железе приводят к нарушению работы других органов. Часто она страдает от деструкции и воспалительных процессов, поэтому к типичной симптоматике относят признаки острой фазы панкреатита.
Выделяют и другие патологии ПЖ, которые имеют похожие клинические проявления. Дифференцировать их может только доктор с помощью диагностики инструментального и лабораторного характера.
Болевой синдром как симптом проблем с железой
Доминирующий симптом проблемы с поджелудочной железой – это болевой синдром. Он всегда наблюдается при острой фазе панкреатита либо обострении хронического заболевания. Характер болезненных ощущений различный – начиная от тянущей и тупой боли заканчивая острым и режущим ощущением.
Клиника болевого синдрома обусловлена объемом очага воспаления, его природой – некроз или отечность, а также включением в патологический процесс листков брюшины (перитонит). В последнем варианте наблюдаются признаки раздражения брюшной области, при пальпации усиливаются болевые ощущения.
При отечности боль возникает из-за растяжения капсулы внутреннего органа, выявляется сдавливание нервных корешков, переполнение протоков продуктами секреции поджелудочной железы.
Место локализации боли зависит от расположения воспалительного очага. У пациента может болеть в правой, левой или средней части надчревья. Очаг поражения способен располагаться в теле, хвосте или головке органа.
Симптом в большинстве картин не связан с потреблением еды, практически никогда не утихает самостоятельно, усиливается по мере прогрессирования патологии. В 90% случаев иррадиирует в спину. Однако иногда наблюдается «отдача» в область сердца. Поэтому крайне важно дифференцировать панкреатит от сердечного приступа, стенокардии.
Панкреонекроз сопровождается сильнейшими болевыми ощущениями, что способно привести к болевому шоку, от которого больной может умереть.
Диспепсические признаки дисфункции поджелудочной железы
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Укажите возраст мужчины
Укажите возраст женщины
Причины проблем с поджелудочной железой многообразны. Однако в большинстве случаев этиология базируется на неправильном питании, злоупотреблении алкоголем, ожирении, инфекционных процессах и пр. Намного реже заболевание проявляется вследствие других нарушений органов желудочно-кишечного тракта.
Признаки проблем с поджелудочной железой – снижение аппетита, приступы тошноты и рвоты непереваренной пищей, нарушение работы пищеварительного тракта. Тошнота и рвота возникают из-за раздражения блуждающего нерва. Рвота бывает многократной, никогда не приносит облегчения.
Объемы рвоты значительные, что всегда ведет к обезвоживанию организма с потерей электролитов и жидкости. В медицинской практике выделяется несколько стадий обезвоживания:
- Первая стадия. Пациенты жалуются на постоянную жажду. Параллельно наблюдается одышка, тяжело дышать.
- На второй стадии выявляется сильное желание пить, чрезмерная сухость слизистой оболочки, снижается упругость кожного покрова, учащенное сердцебиение и пульс, уменьшается удельный вес мочи.
- На третьей стадии больные заторможены, диагностируется сильная сонливость, понижаются показатели артериального давления, нарушается сердечный ритм. В тяжелом случае спутана речь, пациент теряет сознание.
Симптомы при болезни поджелудочной железы всегда выявляются нарушением пищеварения – поносы чередуются запорами. Больные жалуются на повышенное газообразование. Это обусловлено тем, что пищеварительные ферменты и желчная кислота, которые дают слабительный эффект, не поступают в должном объеме в кишечник.
Внешние признаки – бледный и желтушный кожный покров вследствие передавливания желчных протоков и отечности ПЖ.
Иногда отмечается посинение пальцев и области носогубного треугольника.
Симптоматика болезней поджелудочной железы
Безусловно, распознать симптомы проблем с поджелудочной железой самостоятельно, вполне реально. Однако понять, какое именно заболевание у пациента, может только врач. Нужно обратиться к гастроэнтерологу, сдать анализы, пройти обследование. При беременности признаки проблем с поджелудочной требуют немедленной госпитализации.
Заниматься самолечением, не зная точного диагноза, это фатальная ошибка. Только медик с учетом диагностики может дифференцировать одно заболевание от другой болезни.
Боль и диспепсические явления могут свидетельствовать о развитии острого либо хронического панкреатита, рака поджелудочной железы, опухоли, муковисцидоза, сахарного диабета, панкреонекроза.
Клиника в зависимости от болезни:
- Хроническая форма панкреатита в стадии ремиссии не проявляется болью. В период обострения наблюдается острая боль с перемещением оной в поясницу, либо опоясывающий болевой синдром. Развивается расстройство пищеварения – понос или запор. При несоблюдении диеты развивается тошнота, рвота едой или желчным соком.
- В зависимости от стадии злокачественной опухоли поджелудочной железы и площади поражения боль бывает ноющей, появляется эпизодически, либо такой же, как при остром панкреатите. На начальных этапах патологии у пациента проблемы с пищеварением, жидкий стул, снижение аппетита, потеря веса, повышенное газообразование. На последних стадиях постоянная рвота и жидкий стул.
- Сахарный диабет не проявляется болезненными ощущениями. У больных с первым типом сильно снижается масса тела. К специфическим симптомам относят жажду, увеличение удельного веса мочи, кожный зуд.
- Муковисцидоз сопровождается стулом, в котором много жира и его объем намного больше нормального количества. Пациенты жалуются на потерю аппетита, снижение веса, сухость во рту.
- Панкреонекроз сопровождается повышенным газообразованием, запорами, болевым либо токсическим шоком.
- При кисте в поджелудочной железе присутствует метеоризм. При гнойном процессе увеличивается температурный режим тела.
Чтобы диагностировать деструкцию или воспаление поджелудочной железы необходимо исследовать мочу и кровь.
По результатам анализов доктор назначит соответствующее лечение.
Лабораторные признаки заболеваний
Медицинский специалист по жалобам пациента может определить дисфункцию железы, однако чтобы поставить правильный диагноз, больному необходимо сдать анализы. Обязательно проводится клиническое исследование крови.
О воспалении сигнализирует возрастании интенсивности оседания эритроцитов (больше чем 10 мм в 60 минут у мужчин и свыше 20 мм у женщин), относительный рост количества лейкоцитов в организме. У женщин и мужчин диагностируется обезвоживание. Также возрастает количество эритроцитов.
Если у пациента панкреатит геморрагической формы, то анализы показывают анемию (падает концентрация эритроцитов и гемоглобина). Исследование крови в 90% случаев показывает глюкозу свыше 5.5 единиц.
Биохимия крови предоставляет информацию:
- Содержание амилазы свыше 125 ЕД.
- При некрозе мягких тканей уровень амилазы снижается.
- Повышается концентрация липазы, трипсина.
Функциональный сбой в организме человека проявляется изменением плотности мочи. Также в ней появляются белковые вещества. Диастаза урины свыше 100 ЕД, когда верхняя планка нормы не более 64 ЕД. В моче нередко обнаруживается глюкоза и кетоновые тела – это говорит о расстройстве процессов обмена.
При остром воспалении терапия проводится в стационаре. Чтобы снять боль, назначают обезболивающие лекарства. Также поможет голодание при панкреатите. После рекомендуется прием ферментных препаратов, диета (стол №5). В восстановительный период можно использовать народные средства, помогающие улучшить работу ПЖ.
Схема терапии заболеваний поджелудочной железы зависит от конкретной болезни. При диабете 1 типа проводится инсулинотерапия, при 2-м типе нужна диета и изменение образа жизни. На фоне обнаружения кисты лечение может быть консервативным или хирургическим.
Какие признаки свидетельствуют о заболеваниях ПЖ рассказано в видео в этой статье.
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Укажите возраст мужчины
Укажите возраст женщины
Последние обсуждения:
Источник: diabetik.guru
Источник
Сегодняшний сумасшедший темп жизни нередко лишает нас, как нам самим кажется, возможности следить за своим здоровьем и вести правильный образ жизни. Мы питаемся фаст-фудом, готовим на скорую руку, часто едим жареное, а потом жалуемся, что болит поджелудочная железа. Мы питаемся фаст-фудом, готовим на скорую руку, часто едим жареное, а потом жалуемся, что болит поджелудочная железа. Эти боли могут быть ощутимы и в правом боку, и в левом, и даже на спине. Чаще всего панкреатиту сопутствуют и другие заболевания, возникшие на его фоне: сахарный диабет, гепатит, жировой гепатоз. Поэтому, при появлении болей поджелудочной железы проконсультируйтесь у врача-гастроэнтеролога и гепатолога, так как обязательно потребуется диагностика и лечение заболеваний печени. Сахарный диабет может стать причиной жирового гепатоза печени, что в запущенной форме может вызвать развитие цирроза.
Признаки болезни поджелудочной железы
Пока ничего не беспокоит, мы не задумываемся о том, где какой орган находится, какую он имеет форму, какие признаки свойственны какой болезни. Но все это становится актуальным, если появляются боли. Очень часто обычному человеку сложно распознать, какой орган нуждается в помощи, сигнализируя болью о своем бедственном положении. Однако есть признаки, помогающие сориентироваться в ситуации, несмотря на то, что иногда поджелудочная железа дает симптомы, похожие на остеохондроз и даже опоясывающий лишай.
Так как поджелудочная железа имеет вытянутую форму, то боли она может давать в различные места. При воспалении головки железы боли будут справа, в этом случае их нередко относят на счет печени, если воспалены остальные части поджелудочной, то боли в левом подреберье обеспечены. При остром панкреатите боли часто становятся опоясывающими и очень сильными. Перечислим основные симптомы, по которым можно определить, что болит именно поджелудочная:
- снижение или отсутствие аппетита, как следствие — резкое похудение;
- боли в левом подреберье либо опоясывающие, настолько сильные, что человек не может никак найди удобное положение, ни сидя, ни лежа, ни стоя;
- тошнота, сильная рвота с кислым привкусом;
- высокая температура (38°).
При этом, если сесть на стул и наклониться вперед, то боли постепенно стихают. Эти признаки свойственны острому течению болезни, но есть еще и хроническая форма. В левом подреберье появляется постоянное чувство распирания, по утрам и после еды эта область болит. Также больного мучают диарея, бессонница, тошнота, сильная жажда; во рту ощущается горечь.
Когда болит поджелудочная, это основные симптомы. Если заметили у себя несколько признаков из этого перечня, немедленно обращайтесь к врачу, ведь только он может назначить необходимое обследование и лечение. Если на то, что болит поджелудочная железа, не обращать внимания, то со временем болезнь переходит в хроническую. При этом железа перестает вырабатывать гормоны, от которых зависит процесс пищеварения, а также инсулин, что приводит к диабету.
И еще одна характерная особенность: при панкреатите боли активизируются после еды, а если не есть, то становится легче. У больных могут появиться и признаки токсикоза, например, отвращение по отношению к некоторым продуктам.
Лечение острого воспаления поджелудочной железы предполагает госпитализацию, хронический панкреатит лечат в домашних условиях под наблюдением врача.
Источник