Диаграммы по циррозу печени
К основным гистологическим критериям цирроза печени относятся: окруженные соединительнотканными септами узлы регенерации паренхимы, не содержащие центральных вен; соединение септами сохранившихся центральных вен и портальных трактов. Нерегулярность архитектоники (наличие гепатоцитов различной величины, утолщение печеночных пластинок, неравномерное изменение просвета сосудов, избыток ветвей печеночной вены по отношению к числу портальных трактов) (приложение 6).
Гистологические признаки цирроза печени: фиброзные тяжи и микроузлы или псевдодоли. Псевдодоли представляют собой группы гепатоцитов, окруженные участками фиброза. Постепенно микроузлы превращаются в макроузлы (приложение 8).
Узлы могут быть мелкими (мелкоузловой или микронодулярный цирроз печени), когда их диаметр не превышает 3 мм, и крупными (крупноузловой или макронодулярный цирроз печени), когда диаметр узлов более 3 мм. В некоторых случаях возникает смешанный цирроз печени, при котором наблюдаются различные размеры узлов (приложение 9).
Для активного цирроза печени характерны: смазанность границ между септами и паренхимой, ступенчатые некрозы, лимфоидно-клеточная инфильтрация как фиброзной ткани, так и прилежащей паренхимы, набухание гепатоцитов, пролиферация желчных ходов на границе фиброзной ткани и паренхимы (приложение 6).
При неактивном циррозе отсутствует мезенхимально-клеточная инфильтрация как паренхимы, так и соединительной ткани, нет некроза гепатоцитов, выраженной пролиферации желчных ходов, граница между паренхимой и фиброзными тяжами четкая.
Таблица 1 — Выявляемость цирроза печени по г. Улан — Удэ за период 2012 — 2014 гг
Цирроз печени | 2012г. | 2013г. | 2014г. | ||
Абс.ч. | % | Абс.ч. | % | Абс.ч. | % |
63 | 6,4 | 72 | 7,4 | 69 | 7 |
Рис. 3 Выявляемость цирроза печени по г. Улан — Удэ за период 2012 — 2014 гг в % соотношении
При исследовании материала по г. Улан — Удэ было зарегистрировано в 2012г. 63 случая цирроза печени (что составило 6,4% на 100тыс. населения), в 2013г. зарегистрировано 72 случай цирроза печени (что составило 7,4% на 100тыс. населения), в 2014г. зарегистрировано 69 случаев цирроза печени (7% на 100тыс. населения). В 2013г. наблюдается повышение показателей в сравнении с 2012г. и 2014г.
Таблица 2 — Распределение цирроза печени по морфологическим данным по Республике Бурятия за период 2012 — 2014 гг
Цирроз печени | 2012г. | 2013г. | 2014г. | |||
абс.ч. | % | абс.ч. | % | абс.ч. | % | |
Постнекротический (алкогольный) | 32 | 0,9 | 39 | 1 | 36 | 1 |
портальный | 61 | 1,7 | 71 | 1,9 | 73 | 2 |
Всего исследовано | 3602 | 2,6 | 3746 | 2,9 | 3568 | 3 |
Рис. 4 Распределение цирроза печени по морфологическим данным по Республике Бурятия за период 2012 — 2014 гг
Портальный цирроз печени встречается чаще по сравнению с постнекротическим. В 2013г. и 2014г. наблюдается повышение показателей по сравнению с 2012г.
Таблица 3 — Сравнительные показатели выявляемости цирроза печени по районам Республики Бурятия за период 2012 — 2014 гг
Районы РБ | 2012г. | 2013г. | 2014г. | |||
абс. ч. | % | абс. ч. | % | абс. ч. | % | |
Прибайкальский | 4 | 13 | 5 | 13 | 6 | 15 |
Заиграевский | 5 | 16 | 6 | 16 | 6 | 15 |
Иволгинский | 2 | 6 | 3 | 8 | 4 | 10 |
Кяхтинский | 3 | 10 | 3 | 8 | 3 | 8 |
Мухоршибирский | 1 | 3 | 2 | 5 | 2 | 5 |
Кижингинский | 1 | 3 | 1 | 3 | 1 | 3 |
Закаменский | 3 | 10 | 4 | 10 | 4 | 10 |
Еравнинский | — | — | — | — | — | — |
Хоринский | 1 | 3 | 1 | 3 | — | — |
Селенгинский | 1 | 3 | 2 | 5 | 2 | 5 |
Северобайкальский | 3 | 10 | 4 | 10 | 5 | 12 |
Муйский | — | — | — | — | — | — |
Кабанский | 3 | 10 | 4 | 10 | 5 | 12 |
Джидинский | 1 | 3 | 1 | 3 | — | — |
Бичурский | 1 | 3 | 1 | 3 | — | — |
Баргузинский | 1 | 3 | — | — | — | — |
Курумканский | — | — | 1 | 3 | 1 | 3 |
Тункинский | — | — | — | — | 1 | 3 |
Окинский | — | — | — | — | — | — |
Баунтовский | — | — | — | — | — | — |
Всего | 30 | 3 | 38 | 4 | 40 | 4 |
Рис. 5 Районы РБ в которых отмечаются большие показатели цирроза печени по сравнению с другими районами РБ за период 2012 — 2014 гг, в % соотношении.
В сравнение с показателями 2012г. в 2013 и 2014г., наблюдается рост выявления цирроза печени: Прибайкальский (2012-2013гг — 13%, 2014 -15%), Иволгинский (2012г. — 6%, 2013г. — 8%, 2014г. — 10%), Мухоршибирский (2012г. 3%, 2013-2014гг — 5%), Селенгинский (2012г. — 3%, 2013-2014гг — 5%), Северобайкальский (2012-2013гг — 10%, 2014г. — 12%), Кабанский (2012-2013гг — 10%, 2014г — 12%), Курумканский (2012-2013гг не зарегистрировано, 2014г — 3%), Тункинский (2012-2013гг не зарегистрировано, 2014 — 3%). Также наблюдается снижение в Заиграевском (2012-2013гг — 16%, 2014г — 15%), Кяхтинском (2012 — 10%, 2013-2014гг — 8%), Баргузинский (2012г — 3%, 2013-2014гг не зарегистрировано), в Джижинском и Бичурском районах (2012-2013гг — по 3% в каждом, 2014г — не зарегистрировано). В Еравненском, Муйском, Окинском, Баунтовском районах за период 2012 — 2014гг случаи цирроза печени не зарегистрированы. По сравнительным показателям выявляемости цирроза печени, по всем районам РБ в среднем рост составил 1% на 100 тыс. населения.
По данным показателям ГБУЗ «Республиканское бюро судебно — медицинской экспертизы» отмечается небольшой рост выявления цирроза печени по Республике Бурятия в 2013г. и 2014г. (постнекротический — 1%, портальный — 2%) по сравнению с 2012г.
По г. Улан — Удэ самый высокий показатель цирроза печени был зарегистрирован в 2013г (7,4%), самый маленький показатель в 2012г (6,4%), в 2014г показатель составил 7%.
По сравнительным показателям выявляемости цирроза печени по районам Республики Бурятия за период 2012 — 2014г.г., наблюдается рост выявления цирроза печени по всем районам. Наибольшие показатели в Прибайкальском (2012-2013гг — 13%, 2014 -15%), Заиграевском (2012-2013гг — 16%, 2014г — 15%), Северобайкальском (2012-2013гг — 10%, 2014г. — 12%), Кабанском (2012-2013гг — 10%, 2014г — 12%) районах. Самые маленькие показатели в Хоринском (2012-2013гг — по 3%, в 2014 не зарегистрировано), в Джидинском и Бичурском ( 2012-2013гг по 3%, в 2014г не зарегистрировано), в Баргузинском (2012г — 3%, 2013-2014гг не зарегистрировано), в Курумканском (2012г не зарегистрировано, 2013-2014гг — по 3%), в Тункинском (2012-2013гг не зарегистрировано, в 2014 — 3%). В Еравненском, Муйском, Окинском, Баунтовском районах не зарегистрированы случаи цирроза печени.
Источник: studbooks.net
Читайте также
Вид:


Источник
Справочник болезней
«Медицина заставляет нас умирать продолжительнее и мучительнее» Плутарх
ОПРЕДЕЛЕНИЕ
Диффузный процесс в печени, характеризующийся фиброзом и образованием узлов.
Морфология цирроза печени
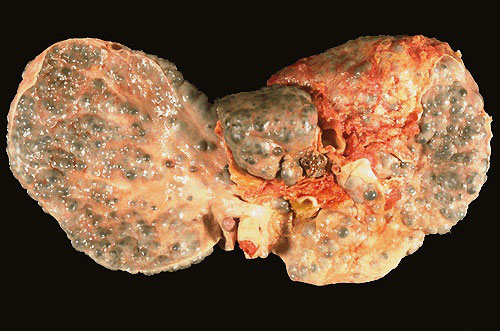
Макронодулярный (крупноузловой) цирроз печени.
ЭТИОЛОГИЯ ЦИРРОЗА ПЕЧЕНИ
• Вирусный гепатит (В, С).
• Алкогольный стеатогепатит.
• Неалкогольный стеатогепатит
• Метаболические нарушения (гемохроматоз, болезнь Вильсона).
• Холестаз внутри- или внепеченочный.
• Нарушение венозного оттока (синдром Бадда-Киари).
• Лекарства (амиодарон, метотрексат).
Морфология цирроза печени
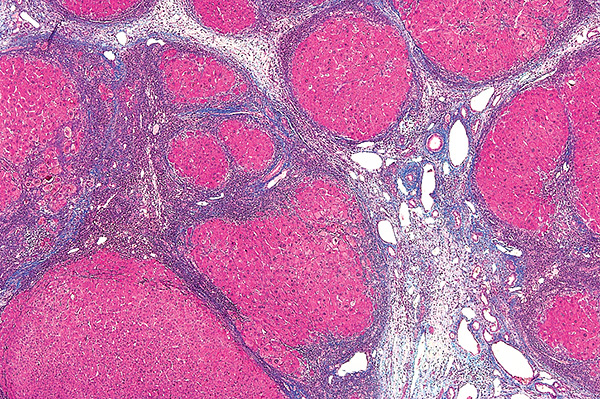
Фиброзные перегородки, отделяющие узлы регенерирующих гепатоцитов.
КЛИНИЧЕСКАЯ КАРТИНА
• Портальная гипертензия: отеки, асцит, расширение вен пищевода, кровотечения из пищевода, расширение подкожных вен.
• Печеночная недостаточность: гипопротеинемические отеки, коагулопатия (> протромбинового времени, МНО), гинекомастия.
• Бактериальный перитонит: лихорадка, боли в животе, напряжение брюшной стенки отеки, >250 полиморфноядерных лейкоцитов в мм3 асцитической жидкости.
• Гепатокарцинома.
• Гепаторенальный синдром.
Прогрессирование цирроза печени
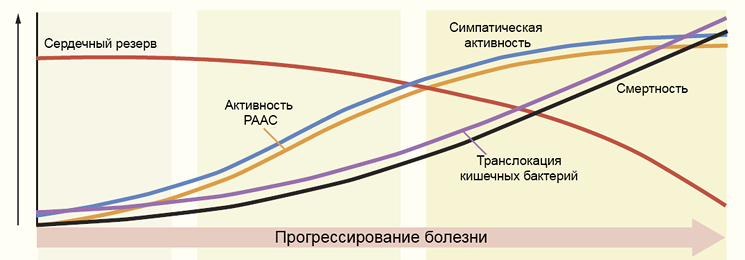
РААС — ренин-ангиотензин-альдостероновая система. Ge P, Runyon B. N Engl J Med. 2016;375:767–77.
ДИАГНОСТИКА
• Общий анализ крови с тромбоцитами.
• Биохимический анализ крови: АСТ, АЛТ, ЩФ, ГГТП, протеинограмма, коагулограмма, альфа–фетопротеин, креатинин.
• Шкала APRI: неинвазивная оценка цирроза печени.
• Сонография: узлы, неравномерная плотность, асцит, v.portae >13 мм. Повторять через 2–3 года.
• Эзофагогастроскопия (обычная, ультратонкая ≤6 мм): варикоз вен пищевода, желудка.
• Эластография печени.
• Вирусы гепатита В (HBsAg, анти-HBc, анти-HBs, HCV DNA, HBeAg), С (анти-HCV, HCV RNA, HCVcAg).
По показаниям
• Компьютерная томография: гепатокарцинома.
• Биопсия: узлы, гепатокарцинома.
• Парацентез: анализ и посев асцитической жидкости.
• Биохимический анализ крови: церулоплазмин, железо сыворотки, ферритин, насыщение трансферрина железом.
Цирроз печени и легочная эмболия
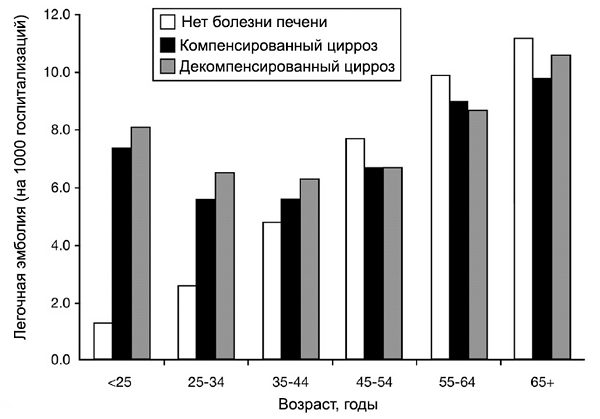
Wu H, Nguyen G. Clin Gastroenterol Hepatol. 2010;8:800–5.
КРИТЕРИИ Baveno VI
Критерии низкой вероятности варикоза вен пищевода и нецелесообразности эндоскопии:
• Тромобоциты >150•109/л.
• Плотность печени при эластографии <20 кПа.
КЛАССИФИКАЦИЯ ЦИРРОЗА ПЕЧЕНИ
• Этиология: вирусы гепатита В или С, алкоголь…
• Тяжесть: шкалы MELDNa, Child-Turcotte-Pugh.
• Варикоз пищевода, желудка: малый (<5 мм), большой (>5 мм).
• Морфология: крупноузловой, мелкоузловой, смешанный.
Спонтанный бактериальный перитонит
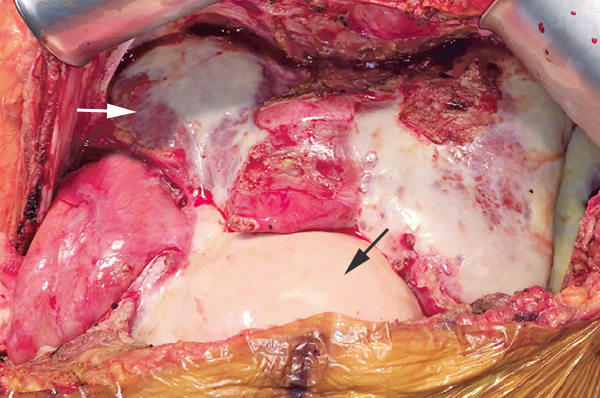
Правая доля при терминальной болезни печени (светлая стрелка), фибриновый налет на кишечнике (темная стрелка). Lancet. 2017;389.
ФОРМУЛИРОВКА ДИАГНОЗА
Ds: Цирроз печени вирусный (HCV), класс В, портальная гипертензия (большой варикоз пищевода, асцит), печеночная энцефалопатия 2 степени, кардиомиопатия. [K70.3]
Осложнение: Рецидивирующее пищеводное кровотечение. Бактериальный перитонит.
Ds: Цирроз печени алкогольный, класс А, портальная гипертензия (малый варикоз пищевода). [K70.3]
Ds: Цирроз печени неуточненный, декомпенсация печеночной недостаточности. [K74.6]
Асцит при циррозе печени
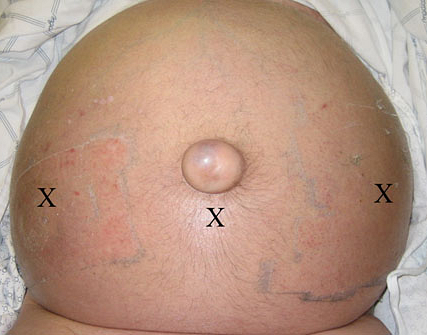
ПОКАЗАНИЯ К ПАРАЦЕНТЕЗУ (AASLD, BGS, WGO)
• Для уточнения причины ухудшения (спонтанный перитонит).
• Напряженный асцит с дыхательной недостаточностью, дискомфортом, рвотой при стабильной гемодинамике.
• Выраженный или рефрактерный к диуретической терапии асцит.
• Невысокий риск геморрагий: протромбиновый индекс >40%, МНО <2–3, тромбоциты >25–40•109/л.
• Отсутствие острого живота.
Асцит при сонографии
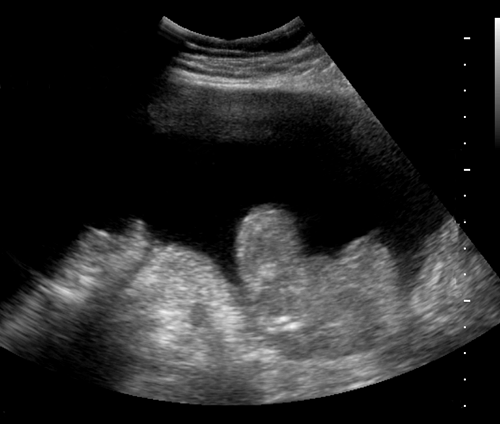
Парацентез
• Однократно 5–10 л.
• Можно 10 л за 1 час с введением 6 г бессолевого альбумина (хуже 150 мл декстрана) на 1 л удаляемой жидкости.
• Не более 6 л, если креатинин >265 мкмоль/л, билирубин >170 мкмоль/л, альбумин <30 мг/л.
Лечение портальной гипертензии
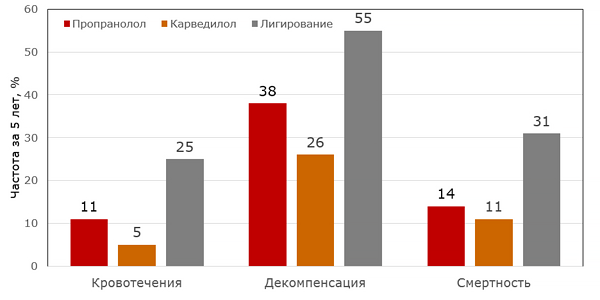
Reiberger T, et al. Gut 2013;62:1634–41.
ЛЕЧЕНИЕ ЦИРРОЗА ПЕЧЕНИ (AASLD, BSG)
• Лечение причины: противовирусная терапия, отказ от алкоголя и лечение зависимости.
• Асцит: ограничение соли (Na 2 г/сут), неселективные бета–блокаторы, спиронлактон 200–400 мг/сут, фуросемид <160 мг/сут, альбумин человеческий (ANSWER), парацентезы, перитонеовенозный шунт.
• Профилактика кровотечений: бета–блокаторы (титровать пропранолол 20–160 мг 2 раза, карведилол 6.25–25 мг 2 раза), лигирование узлов, склеротерапия.
• Лечение кровотечений: переливание эритроцитов, свежезамороженная плазма, тромбомасса (<50•109/л), антифибринолитики (ε-аминокапроновая или транексамовая кислота), вазопрессоры (октреотид, терлипрессин), лигирование узлов, баллонная тампонада.
• Тромбоцитопения: кортикостероиды, спленэктомия, стимуляторы гемопоэза (элтромбопаг, ромиплостим).
• Гепаторенальный синдром (b тип): инфузия альбумина, октреотид, мидодрин, норадреналин.
• Профилактика бактериального перитонита: норфлоксацин 400 мг, рифаксимин 1200 мг однократно, постоянно.
• Бактериальный перитонит: в/в ципрофлоксацин 400 мг 2 раза, цефотаксим 2 г 3 раза, цефтриаксон 1 г 1 раз, офлоксацин 400 мг 2 раза per os.
• Печеночная недостаточность: ограничение белка (1 г/кг/сут), лактулоза 15–30 мл 3 раза, сифонные клизмы.
• Трансплантация печени: ≥15 по MELD.
Лигирование венозных узлов в пищеводе
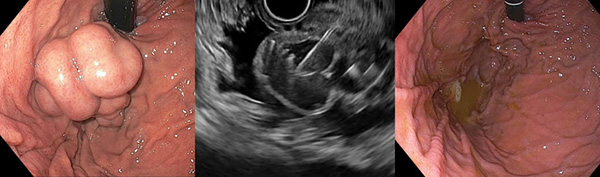
ПОКАЗАНИЯ К ПРОФИЛАКТИКЕ БАКТЕРИАЛЬНОГО ПЕРИТОНИТА (AASLD, EASL)
• Острое гастроинтестинальное кровотечение (7 сут).
• Низкий уровень белка в асцитической жидкости (<1.5 г/дл) + дисфункция почек (креатинин ≥106 мкмоль/л, Na ≤130 мкмоль/л) или печеночная недостаточность (шкала Чайлд ≥9 и билирубин ≥154 мкмоль/л).
• Бактериальный перитонит в анамнезе.
Динамика смертности при трансплантации печени
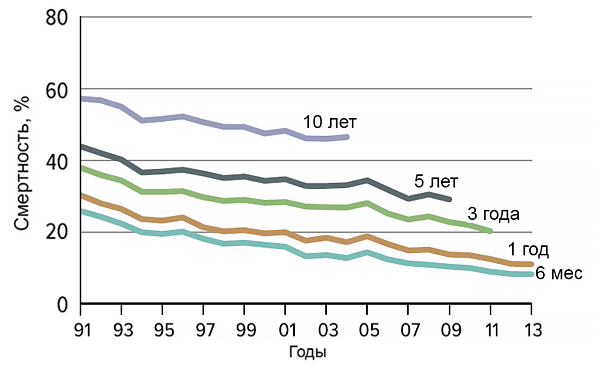
Fayek S, et al. Am J Transplant. 2016;16:3093–104.
СКРИНИНГ ГЕПАТОКАРЦИНОМЫ И ВАРИКОЗА ВЕН ПИЩЕВОДА
• Фиброэзофагогастроскопия: каждые 2–3 года (компенсированный цирроз и нет варикоза), каждые 1–2 года (малый варикоз), ежегодно (декомпенсированный цирроз).
• Альфа-фетопротеин, сонография печени: каждые 6 мес.
• Компьютерная томография, магнитно-резонансная томография.
• Биопсия печени.
ПОКАЗАНИЯ ДЛЯ ТРАНСПЛАНТАЦИИ ПЕЧЕНИ (AASLD)
• Острая печеночная недостаточность.
• Осложнения цирроза печени: асцит, хроническая желудочно-кишечная кровопотеря вследствие портальной гипертензивной гастропатии, энцефалопатия, рак печени, рефрактерные варикозные кровотечения, дисфункция синтеза.
• Печеночные метаболические нарушения с системными проявлениями: дефицит a1-антитрипсина, семейный амилоидоз, болезнь накопления гликогена, гемохроматоз, первичная оксалурия, болезнь Вильсона.
• Системные осложнения хронической болезни печени: гепатопульмональный синдром, портопульмональная гипертензия.
Источник
Цирро́з пе́чени (др.-греч. κίρρως — рыжий, янтарный) — хроническое заболевание печени, сопровождающееся необратимым замещением паренхиматозной ткани печени фиброзной соединительной тканью, или стромой. Цирротичная печень увеличена или уменьшена в размерах, необычно плотная, бугристая, шероховатая. Десятилетняя смертность от постановки диагноза составляет 34-66%, в зависимости от причин: алкогольный цирроз имеет худший прогноз, чем связанный с другими причинами. Первое известное описание заболевания было за авторством Гиппократа в 5-м веке до нашей эры[2]. Сам термин «цирроз» был изобретен в 1819 году из-за желтоватого цвета больной печени.[3]
Эпидемиология[править | править код]
Годы жизни, скорректированные по нетрудоспособности пациентов с циррозом печени на 100 000 населения в 2004 году.[4]
Нет данных Менее 50 50—100 100—200 200—300 300—400 400—500 500—600 600—700 700—800 800—900 900—1000 Более 1000
В экономически развитых странах цирроз входит в число шести основных причин смерти пациентов от 35 до 60 лет, составляя 14—30 случаев на 100 тыс. населения. Ежегодно в мире умирают 40 млн человек[5] от вирусного цирроза печени и гепатоцеллюлярной карциномы, развивающейся на фоне носительства вируса гепатита B. В странах СНГ цирроз встречается у 1 % населения.
Чаще наблюдается у мужчин: соотношение мужчин и женщин составляет в среднем 3:1. Заболевание может развиться во всех возрастных группах, но чаще после 40 лет[6].
Этиология[править | править код]
Чаще цирроз развивается при длительной интоксикации алкоголем (по разным данным, от 40—50 % до 70—80 %) и на фоне вирусных гепатитов B, С и D (30—40 %) и паразитарных инфекций. Более редкие причины цирроза — болезни желчевыводящих путей (внутри- и внепечёночных), застойная сердечная недостаточность, различные химические (гепатотоксины) и лекарственные интоксикации. Цирроз может развиваться и при наследственных нарушениях обмена веществ (гемохроматоз, гепатолентикулярная дегенерация, недостаточность α1-антитрипсина) и окклюзионными процессами в системе воротной вены (флебопортальный цирроз). Среди инфекционных факторов: хронические вирусные гепатиты, особенно B и C и паразитарные инфекции, особенно грибковые и трематодозные (шистосомоз, описторхоз, кандидоз, аспергиллёз). Первичный билиарный цирроз печени возникает первично без видимой причины. Приблизительно у 10—35 % больных этиология остаётся неясной[6].
Патогенез[править | править код]
За многие месяцы и годы меняется геном гепатоцитов и создаются клоны патологически изменённых клеток. Вследствие этого развивается иммуновоспалительный процесс.
Выделяют следующие этапы патогенеза цирроза[7]:
- Действие этиологических факторов: цитопатогенное действие вирусов, иммунные механизмы, влияние гепатотоксичных цитокинов, хемокинов, прооксидантов, эйкозоноидов, ацетальдегида, железа, продуктов перекисного окисления липидов
- Активизация функции клеток Ито, что приводит к избыточному разрастанию соединительной ткани в пространствах Диссе и перицеллюлярному фиброзу печени
- Нарушение кровоснабжения паренхимы печени за счёт капилляризации синусоидов и уменьшения сосудистого русла с развитием ишемических некрозов гепатоцитов
- Активация иммунных механизмов цитолиза гепатоцитов
При мостовидном некрозе гепатоцитов в зону поражения стягиваются Т-лимфоциты, которые активизируют клетки Ито, приобретающие фибробластоподобные свойства: синтезируют коллаген I типа, что и ведёт в итоге к фиброзу. Кроме того, микроскопически в печёночной паренхиме образуются ложные дольки, не имеющие центральной вены.
Алкогольный цирроз печени. Этапы: острый алкогольный гепатит и жировая дистрофия печени с фиброзом и мезенхимальной реакцией. Важнейший фактор — некроз гепатоцитов, обусловленный прямым токсическим действием алкоголя, а также аутоиммунными процессами.
Вирусный цирроз печени. Важным фактором является сенсибилизация иммуноцитов к собственным тканям организма. Основной мишенью аутоиммунной реакции является печёночный липопротеид.
Застойный цирроз печени. Некроз гепатоцитов связан с гипоксией и венозным застоем.
Развивается портальная гипертензия — повышение давления в системе портальной вены, обусловленное обструкцией внутри- или внепечёночных портальных сосудов. Это приводит к появлению портокавального шунтирования крови, спленомегалии и асцита. Со спленомегалией связаны тромбоцитопения (усиленное депонирование тромбоцитов в селезёнке), лейкопения, а также анемия вследствие повышенного гемолиза эритроцитов. Асцит приводит к ограничению подвижности диафрагмы, гастроэзофагальному рефлюксу с пептическими эрозиями, язвами и кровотечениями из варикозно-расширенных вен пищевода, брюшным грыжам, бактериальному перитониту, гепаторенальному синдрому. У больных циррозом печени часто наблюдаются гепатогенные энцефалопатии.
Первичный билиарный цирроз печени. Основное место принадлежит генетическим нарушениям иммунорегуляции. Вначале происходит разрушение билиарного эпителия с последующим некрозом сегментов канальцев, а позднее — их пролиферация, что сопровождается нарушениями экскреции жёлчи. Стадии процесса следующие:
- хронический негнойный деструктивный холангит
- дуктулярная пролиферация с деструкцией жёлчных канальцев
- рубцевание и уменьшение жёлчных канальцев
- крупноузловой цирроз с холестазом
Патологоанатомическая картина первичного билиарного цирроза включает инфильтрацию эпителия лимфоцитами, плазматическими клетками, макрофагами[6].
Лабораторными исследованиями выявляются антимитохондриальные антитела (АМА), наиболее специфичны — М2-АМА, направленные против Е2-субъединицы пируватдегидрогеназы, повышение IgM в сыворотке. Помимо этого выявляются иммуноопосредованные внепечёночные проявления — тиреоидит Хашимото, синдром Шегрена, фиброзирующий альвеолит, тубулоинтерстициальный нефрит, целиакия, а также сочетание с заболеваниями ревматического круга — системной склеродермией, ревматоидным артритом, системной красной волчанкой[8].
Симптомы[править | править код]
Большинство внепечёночных симптомов обусловлено повышением давления в синусоидах, что ведёт к возрастанию давления в системе воротной вены. Портальная гипертензия. Также характерным симптомом является «голова медузы» — перенаполнение вен передней брюшной стенки.
Для цирроза характерны общие симптомы: слабость, пониженная трудоспособность, неприятные ощущения в животе, диспепсические расстройства, повышение температуры тела, боли в суставах, также отмечаются метеоризм, боль и чувство тяжести в верхней половине живота, похудение, астения. При осмотре выявляется увеличение печени, уплотнение и деформация её поверхности, заострение края. Сначала отмечается равномерное умеренное увеличение обеих долей печени, позднее как правило преобладает увеличение левой доли. Портальная гипертензия проявляется умеренным увеличением селезёнки.
Развёрнутая клиническая картина проявляется синдромами печёночно-клеточной недостаточности и портальной гипертензии. Имеют место вздутие живота, плохая переносимость жирной пищи и алкоголя, тошнота, рвота, диарея, чувство тяжести или боль в животе (преимущественно в правом подреберье). В 70 % случаев обнаруживается гепатомегалия, печень уплотнена, край заострён. У 30 % больных при пальпации выявляется узловатая поверхность печени. Спленомегалия у 50 % больных.
Субфебрильная температура, возможно, связана с прохождением через печень кишечных бактериальных пирогенов, которые она не в состоянии обезвредить. Лихорадка резистентна к антибиотикам и проходит только при улучшении функции печени.
Могут быть внешние признаки — пальмарная или плантарная эритема, сосудистые звёздочки, скудный волосяной покров в подмышечной области и на лобке, белые ногти, гинекомастия у мужчин вследствие гиперэстрогенемии. В ряде случаев пальцы приобретают вид «барабанных палочек».
В терминальной стадии болезни в 25 % случаев отмечается уменьшение размеров печени. Также возникают желтуха, асцит, периферические отёки из-за гипергидратации (прежде всего отёки ног), внешние венозные коллатерали (варикозно-расширенные вены пищевода, желудка, кишечника). Кровотечение из вен часто заканчивается летальным исходом. Реже возникают геморроидальные кровотечения, они менее интенсивны.
Энцефалопатия может быть следствием как печёночно-клеточной, так и портально-печёночной недостаточности[6].
Осложнения[править | править код]
- печёночная кома
- кровотечение из варикозно-расширенных вен пищевода
- тромбоз в системе воротной вены
- гепаторенальный синдром
- формирование рака печени — гепатоцеллюлярной карциномы
- инфекционные осложнения — пневмонии, «спонтанный» перитонит при асците, сепсис
Диагностика[править | править код]
Цирроз печени с уменьшением объёма органа. Компьютерная томография брюшной полости.
Характерно повышение активности АЛТ, АСТ, щелочной фосфатазы, лейкоцитоз. При гепатолиенальном синдроме может развиваться гиперспленизм, проявляющийся лейкопенией, тромбоцитопенией, анемией и увеличением клеточных элементов в костном мозге.
Расширенные и извитые венозные коллатерали выявляются при ангиографии, компьютерной томографии, ультразвуковом исследовании или в ходе оперативного вмешательства.
Классификация[править | править код]
Морфологическая классификация[править | править код]
Предложена Всемирной ассоциацией гепатологов (Акапулько, 1974) и ВОЗ (1978)[6].
- мелкоузловой, или мелконодулярный цирроз (диаметр узлов от 1 до 3 мм)
- крупноузловой, или макронодулярный цирроз (диаметр узлов более 3 мм)
- неполная септальная форма
- смешанная (при которой наблюдаются различные размеры узлов) форма
Этиологическая классификация[править | править код]
Различают следующие формы цирроза[6]:
- вирусный
- алкогольный
- лекарственный
- вторичный билиарный
- врождённый, при следующих заболеваниях:
- гепатолентикулярная дегенерация
- гемохроматоз
- дефицит α1-антитрипсина
- тирозиноз
- галактоземия
- гликогенозы
- застойный (недостаточность кровообращения)
- болезнь и синдром Бадда-Киари
- обменно-алиментарный, при следующих состояниях:
- наложение обходного тонкокишечного анастомоза
- ожирение
- тяжёлые формы сахарного диабета
- цирроз печени неясной этиологии
- криптогенный
- первичный билиарный
- индийский детский
Шкала оценки тяжести печёночной недостаточности по Чайлду — Пью[править | править код]
Функция печёночных клеток при циррозе печени оценивается по Чайльду — Пью[9][10].
| Параметр | Баллы | ||
|---|---|---|---|
| 1 | 2 | 3 | |
| Асцит | Нет | Мягкий, легко поддаётся лечению | Напряжённый, плохо поддаётся лечению |
| Энцефалопатия | Нет | Лёгкая (I—II) | Тяжёлая (III—IV) |
| Билирубин, мкмоль/л(мг%) | менее 34 (2,0) | 34—51 (2,0—3,0) | более 51 (3,0) |
| Альбумин, г/л | более 35 | 28—35 | менее 28 |
| ПТВ, (сек) или ПТИ (%) | 1—4 (более 60) | 4—6 (40—60) | более 6 (менее 40) |
Класс цирроза выставляется в зависимости от суммы баллов по всем параметрам. Сумма баллов 5—6 соответствует классу A, при сумме 7—9 — классу B, а при сумме в 10—15 баллов — классу C[6].
Ожидаемая продолжительность жизни у больных класса А составляет 15—20 лет, послеоперационная летальность при полостном хирургическом вмешательстве — 10 %. Класс В является показанием для рассмотрения вопроса о пересадке печени; при этом послеоперационная летальность при полостном хирургическом вмешательстве достигает 30 %. У больных класса С ожидаемая продолжительность жизни достигает 1—3 года, а послеоперационная летальность при полостном вмешательстве — 82 %. На основании критериев Чайлда — Пью предложено оценивать необходимость в трансплантации печени: высокая необходимость у больных, относящихся к классу С, умеренная — у больных класса В и низкая — у больных класса А[11].
Система критериев SAPS[править | править код]
В последние годы для определения прогноза у пациентов в момент развития желудочно-кишечного кровотечения, комы, сепсиса и других осложнений используется система критериев SAPS (Simplified Acute Physiology Score), включающая основные физиологические параметры[12]. В стратификации имеют значение: возраст, ЧСС, ЧДД, систолическое артериальное давление, температура тела, диурез, гематокрит, лейкоциты крови, мочевина, калий, натрий, и бикарбонаты плазмы, а также стадия печёночной комы[6].
Критерии оценки по системе SAPS
Критерий | Баллы | |||||||
4 | 3 | 2 | 1 | 1 | 2 | 3 | 4 | |
Возраст, годы | ≤45 | 46-55 | 56-65 | 66-75 | >75 | |||
ЧСС в минуту | ≥180 | 140—179 | 110—139 | 70-109 | 55-69 | 40-54 | <40 | |
Систолическое артериальное давление, мм рт. ст. | ≥190 | 150—189 | 80-149 | 55-79 | <55 | |||
Температура тела, ºС | ≥41 | 39,0-40,9 | 38,5-38,9 | 36,0-38,4 | 34,0-35,9 | 32,0-33,9 | 30,0-31,9 | <30 |
Частота дыхательных движений в минуту | ≥50 | 35-49 | 25-34 | 12-24 | 10-11 | 6-9 | ИВЛ или ППДВ | <6 |
Количество мочи, л/сут | ≥5,00 | 3,50-4,99 | 0,70-3,49 | 0,50-0,69 | 0,20-0,49 | <0,2 | ||
Мочевина крови, ммоль/л | ≥55 | 36 −54,9 | 29 −35,9 | 7,5 −28,9 | 3,5 −7,4 | <3,5 | ||
Гематокрит, % | ≥60,0 | 50,0-59,9 | 46,0-49,9 | 30,0-45,9 | 20,0-29,9 | <20,0 | ||
Количество лейкоцитов, ×109/л | ≥40 | 20,0-39,9 | 15,0-19,9 | 3,0-14,9 | 1,0-2,9 | <1 | ||
Глюкоза крови, ммоль/л | ≥44,4 | 27,8-44,3 | 13,9-27,7 | 3,9-13,8 | 2,8-3,8 | 1,6-2,7 | <1,6 | |
Калий крови, мэкв/л | ≥7,0 | 6,0-6,9 | 5,5-5,9 | 3,5-5,4 | 3,0-3,4 | 2,5-2,9 | <2,5 | |
Натрий крови, мэкв/л | ≥180 | 161—179 | 156—160 | 151—155 | 130—150 | 120—129 | 110—119 | <110 |
НСО3, мэкв/л | ≥40 | 30,0-39,9 | 20,0-29,9 | 10,0-19,9 | 5,0-9,9 | <5,0 | ||
Шкала Глазго, баллы | 13-15 | 10-12 | 7-9 | 4-6 | 3 |
ППДВ — постоянное положительное давление воздуха.
Формулировка диагноза[править | править код]
Диагноз выставляется по следующей схеме:[источник не указан 3334 дня]
- Основной:
- Цирроз печени,
- морфология (если есть), этиология,
- активность, класс по шкале Чайлда-Пью, стадия компенсации.
- Осложнения:
- Портальная гипертензия.
- Присутствующие синдромы (асцит, варикозно-расширенные вены пищевода (степень расширения)),
- гиперспленизм (степень),
- энцефалопатия (этиология, степень, стадия …)
Лечение[править | править код]
Лечение цирроза печени заключается в употреблении лекарственных препаратов и строгом соблюдении диеты, однако сформировавшийся цирроз печени необратим: печень в таком состоянии вылечить невозможно, единственный способ спасти жизнь пациенту — трансплантация печени.
Профилактические мероприятия[править | править код]
- предупреждение заражения острым вирусным гепатитом
- отказ от алкоголя
- защита от гепатотоксических препаратов
Диета[править | править код]
Диета при ЦП должна быть полноценной, содержащей 70—100 г белка (1—1,5 г на 1 кг массы тела), 80—90 г жиров (из них 50 % — растительного происхождения), 400—500 г углеводов. Необходимо учитывать привычки больного, переносимость продуктов и сопутствующие заболевания органов пищеварения. Исключаются химические добавки, консерванты и токсические ингредиенты. Диета модифицируется при наличии осложнений портальной гипертензии (отечно-асцитический, гепаторенальный синдром, печёночная энцефалопатия и др.)[7].
Урсодезоксихолевая кислота[править | править код]
Для восполнения дефицита жёлчных кислот в кишечнике, вызванного билиарной недостаточностью, целесообразно применять урсодезоксихолевую кислоту (УДХК). Дозировка — 10-15 мг на 1 кг веса пациента 1 раз в день на ночь — способствует восстановлению процессов пищеварения. Действие УДХК включает следующие моменты[7]:
- увеличение поступления жёлчи и панкреатического сока в кишку за счёт стимуляции их продукции
- разрешение внутрипечёночного холестаза
- усиление сокращения жёлчного пузыря
- омыление жиров и повышения активности липазы
- повышение моторики кишечника, улучшающей смешивание ферментов с химусом
- нормализация иммунного ответа
Гепатопротекторы[править | править код]
- Семена расторопши пятнистой и другие желчегонные препараты запрещены к использованию при циррозе[13].
Клеточная терапия[править | править код]
Традиционное лечение в основном заключается в применении фармацевтических средств для защиты печёночных клеток от повреждения, стимуляции выделения жёлчи, коррекции нарушений обмена веществ. Без сомнения, это улучшает состояние больного, но не в силах остановить развитие заболевания. Если вышеуказанные методы лечения не помогают, проводят трансплантацию (пересадку) печени.
Цирроз печени у животных[править | править код]
Болезнь развивается постепенно. Проходят недели и даже месяцы до наступления длительного и постоянного расстройства функций пищеварения с явлением атонии преджелудков, гастрита и энтерита. У животных извращается аппетит и появляются диспепсические явления, что приводит к истощению и общей слабости организма. Характерны для цирроза умеренная анемия и лейкопения. Нарушение обмена при циррозе печени влечёт за собой кахексию и анемию. Прогноз обычно неблагоприятный[14].
Примечания[править | править код]
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Cohn, Stephen M. Cohn, Steven T. Brower. Surgery: Evidence-Based Practice. — PMPH-USA, 2012. — 1018 с. — ISBN 9781607951094.
- ↑ Ariel Roguin. Rene Theophile Hyacinthe Laënnec (1781–1826): The Man Behind the Stethoscope // Clinical Medicine and Research. — 2006-9. — Т. 4, вып. 3. — С. 230–235. — ISSN 1539-4182.
- ↑ WHO Disease and injury country estimates. World Health Organization (2009). Дата обращения 11 ноября 2009. Архивировано 19 августа 2011 года.
- ↑ Циррозы печени. Вопросы этиологии, патогенеза, клиники, диагностики, лечения (недоступная ссылка). Дата обращения 6 декабря 2008. Архивировано 5 ноября 2008 года.
- ↑ 1 2 3 4 5 6 7 8 Садовникова И. И. Циррозы печени. Вопросы этиологии, патогенеза, клиники, диагностики, лечения // РМЖ. — 2003. — Т. 5, № 2. Архивировано 5 ноября 2008 года.
- ↑ 1 2 3 А. В. Яковенко, Э. П. Яковенко. Цирроз печени: вопросы терапии // Consilium medicum. — 2006. — Т. 8, № 7. Архивировано 25 декабря 2008 года.
- ↑ Аутоиммунные поражения печени – первичный билиарный цирроз печени и первичный склеро

