Диспансерное наблюдение при кишечных инфекциях
Все реконвалесценты с локализованной формой иерсиниозаосматриваются участковым врачом через 1 месяц с однократным обследованием крови и мочи. При наличии рецидива и при генерализованных формах срок наблюдения увеличивается до 3 месяцев с проведением: двукратного обследования через 1 и 3 месяца (гемограмма, биохимическое обследование крови, бактериологический посев кала). Особое внимание следует обращать на состояние сердечно-сосудистой системы, почек, суставов.
Профилактика. С целью предупреждения и распространения иерсиниозов в практической медицине используется неспецифические мероприятия.
Важнейшим в системе профилактических мероприятий является неукоснительно соблюдение санитарно-гигиенические правила хранения и приготовления пищи. Большая осторожность необходима в отношении овощей, употребляемых в сыром виде. Определенное значение в комплексе профилактических мероприятий имеет дератизация.
Профилактические мероприятия в очаге проводятся в основном такие же, как и при кишечных инфекциях. Специфическая профилактика не разработана.
Диспансеризацияпри иерсиниозах.
А)Частота осмотров (где, кем осуществляются):
— При локализованных формах без рецидивов – 1 мес с однократным исследованием мочи, СОЭ.
— При рецидивах – повторный осмотр до 3 мес.
— При генерализованных формах с внекишечными очагами (митокардиты, артриты, менингит др.)- 2 раза в 1 мес и по 1 разуна 2-4 –й меси более при наличии клинических проявлений – осмотры участковым врачом или инфекционистом.
Б)При осмотре обрашать внимание на :
— Лихорадку, интоксикацию (плохой аппетит, головная боль, вялость, потливость, рвоту).
— Боль в животе.
— Изменеие в сердце (увеличение гоаниц, измение ЭКГ).
— Появление мышечно-суставных болей, артриты.
В)Дополнительные методы исследования:
— Термометиря при появлении симптомов болезни.
— Исследование мочи,крови (Л=лейкоциты, сдвиг формулы влево).
-Биохимическое исследование крови (С-реактю белок, мукопротеиды, трансаминазы), серолог. Исслед. Титов АТ в РА или РПГА.
— Посевы кала, мочи, при показанияз – желчиЮ крови, слизи зева.
Г)Основные пути оздоровления.
При рецидивах – госпитализация, либо лечение на дому (8-15 дней антибиотикотерапия). При показаниях — консультации кардиолога, невропатолога, окулиста.
Д)Критерии эффективности и снятие с учета.
Стойкое клиническое выздоровление, нормализация анализов крови, отрицательный результат бактериологического посева.
Диспансеризация при кампилобактериозе:
А). Диспансерное наблюдение проводится:
— 2-кратно – через 2 нед и через 1 мес послевыписки из стационара.
— при рецидивах наблюдение продолжить на 1 мес.
Б) Возможны рецидивы через 1-3 нед после выздоровления. Приэтом появляются кардиты, артриты, панкреатиты, холециститы на фоне лихорадки и возможного рецидива кишечного синдромаю
В) При рецидивах – посевы кала, крови, анализ периф. крови. При поражении суставов и сердца – наблюдение ревматолога. Пр панкреатитах – гастроентеролога.
Диспансеризация при шигеллезе..
А) Острый шигеллез: дети, посещающие ДДУ, спец. санатории, интернаты, детские дома, наблюдаются 1 мес – через неделю и через 4 мес. Осмотр врачом (поликлиники, стационара).
Постинфекционный энтерит и энтероколит у детей до 1года- осмотр 2 раза в месяц и в течение 3 мес.
Б) Общее самочувствие, аппетит, боли в животе, симптомы дистального колита. Частота, характер, патологические примеси в стуле. Динамика массы тела.
В) Острый Шигеллез: 1 посев кала через 1 мес. При наличии дисфункции кишечника – 3 посева кала с перерывом 1 мес. При затяжных энетроколитах у детей старше 2 лет – ректороманоскопия.
Г) Диета, умеренно механически щадящая, с исключением копченостей, жирного, консервов, свежего момлока. Режим общий.
Д) После О. Шигеллеза – стойкое выздоровление , отр. рез.посева кала.
Диспансеризация при сальмонеллезе
А) Диспансерному наблюдению в течение 3 мес подлежат: а) дети до3 летЮ посещающие ДДУ; б) дети первого года жизни, в том числе «неорганизованные». При наличии рецидива и повторного высева срок удлиняется до 3 мес. Осмотр реконвалесцентов — после выписки и ежемесячно в течение сроков в пю1,2.
Бактериовыделители сальмонелл в детские ясли, дома ребенка не допускаются, разрешается посещать только после получения 3-х кратно отрицательных результатов бак.исследования кала, проведенных в течение 15 дней после последного высева с испражнениями сальмонелл.
Наблюдение – участковый врач или инфекционист поликлиники.
Б) Общее самочувствие (вялость, нарушение сна). Лихорадка, в том числе субфебрильная, волнообразная. Аппеитит. Хпарактерстула(кратность, патологические примеси.Язык. Увеличение печени и селезнки. Метеоризм. Прибавка Мт. Переносимость пищевых продуктов.
В) При подозрении на рецидив: а) посев (по показаниям) мочи, крови, копрограммы, общий ан.крови, б) при возможности – серолог. обследование (АТ); в) При наличии признаков вторичной ферментопатии- комплекс специальных методов.
Г) Диета: а) старше 1 года, выписанных в нормальным стулом — соотв. возрасту, с исключ. консервов, пряностей; б) детям до 1года с нормальным стулом- по возрасту, с использованием кисломолочных смесей. Ферменты. Биопрепараты. Специфические фаги- при повторном высеве на фоне нормальной Тт. Курс – 7 дней (внутрь и в клизме).
При рецидиве – повторная госпитализация.
Д) Клиническое выздоровление. Три отрицательных бак.посева кала, взятых 1 раз в месяц – для детей ДДУ. Снимают с учета через 3 мес после номализации клинико-лабораторных показателей.
Диспансеризация при эшерихиозах
А) Подлежат: все дети 1года, перенесшие ЭПЭ, ЭИЭ, ЭТЭ;дети до 3 лет ДДУ с ЭПЭ и ЭИЭ; осмотр проводится 2 раза после выписки и через 1 мес участковым врачом или инфекционистом.
Б) Жалобы: аппетит, диспептические явления, прибавка Мт. Объективные данные : эмоциональный тонус тургор тканей, состояние кожи, язык., размеры живота, характер стула (наличие зоны обводнения), диурез.
В) При наличие «неустойчивого» стула- двукратный бак.ан.кала и копрограмма
Г) Диета по возрасту, с использованием кисломолочных смесей.
При наличие «неустойчивого» стула- биопрепараты (Бифидо-, лактобактерии, бактисубтил – детям до года, колибактерин, бификол – старше года, колипротейный бактериофаг – 3-7 дней). Ферменты.При легком обострении с эксикозом не более 1 степени – ОР, 11-111 ст.- госпитализация.
Д) ) Клиническое выздоровление. Отрицательный бак.посева кала, взятых 1 раз через месяц после выписки. Снимают с учета после нормализации клинико-лабораторных данных – через 1 мес.
Источник
Кишечные инфекции
Тиф и паратиф
Брюшной тиф, паратифы А и В – инфекционные заболевания. Они сходны по клиническим проявлениям и патогенезу и вызываются тифозной или паратифозной палочкой. Эти заболевания сопровождаются температурной реакцией, тяжелым состоянием, увеличением печени и селезенки, расстройствами пищеварения, поражением лимфатического аппарата, а также часто розеолезной сыпью.
Этиология
Возбудители брюшного тифа и паратифов А и В относятся к группе сальмонелл, семейству кишечных бактерий.
Они содержат эндотоксин, который образуется при разрушении бактерий. Брюшнотифозные бактерии содержат О-, Н– и соматические Vi-антигены.
В почве и воде тифопаратифозные бактерии могут сохраняться от нескольких дней до нескольких месяцев.
Они также хорошо сохраняются и размножаются в таких пищевых продуктах, как фарш, творог, сметана и студень. Хорошо переносят низкие температуры, но легко уничтожаются при действии высоких температур (при 100 °C – мгновенно).
Эпидемиология
Источник инфекции – больной человек или бактерионоситель.
Возбудитель содержится в испражнениях, слюне и моче больного. Имеет место орально-фекальный путь передачи.
Массовый характер вспышек возникает при употреблении пищевых продуктов, в которых тифопаратифозная инфекция сохраняется в течение длительного времени и хорошо размножается.
Пик заболеваемости приходится на летне-осенний период.
Патогенез брюшного тифа наглядно показан в табл. 1.
Таблица 1
Патогенез брюшного тифа

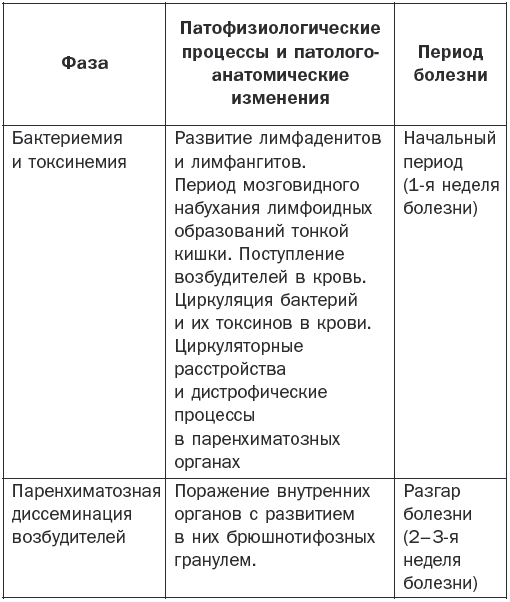
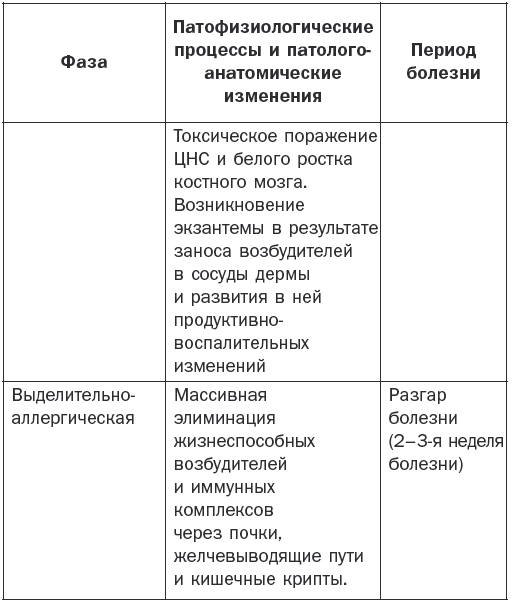
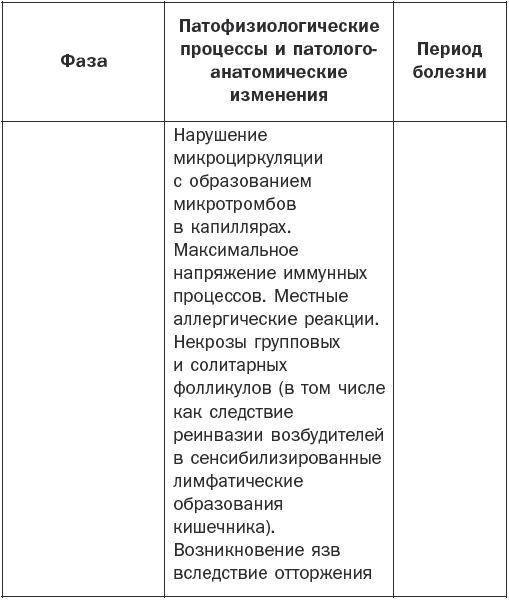
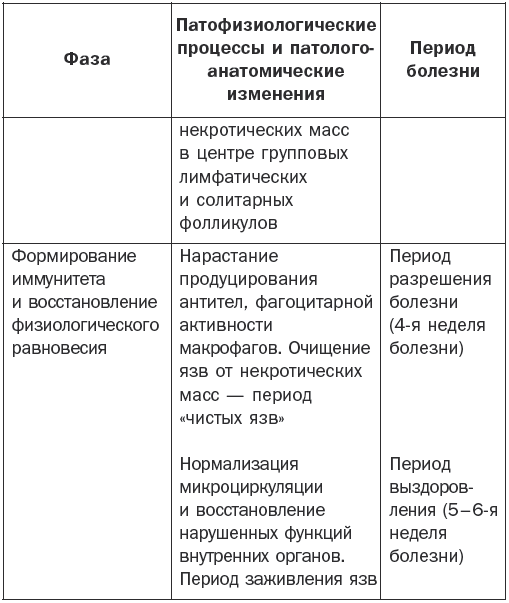
Основные клинические симптомы
Различают 4 периода заболевания: начальный, период разгара, развитие болезни и выздоровление.
Инкубационный период длится от 7 до 23 дней, а в среднем составляет 10–14 дней.
Заболевание начинается постепенно с появления слабости, общего недомогания, разбитости во всем теле, головных болей и снижения аппетита. Этот период (продрома) длится от нескольких часов до нескольких суток, затем начинается собственно период болезни. Характерным является ступенеобразное повышение температуры, которое достигает к 4–5-му дню болезни 38–39 °C, и держится на этом уровне в течение нескольких дней.
Уже с первых дней болезни отмечаются общая слабость, безразличие ко всему окружающему, апатия и адинамия, а также исчезает аппетит и нарушается сон. Основные жалобы: головная боль, бессонница и отсутствие аппетита.
Характерен и внешний облик больного: безучастный взгляд, бледность кожных покровов и слизистых оболочек, а интоксикация с каждым днем возрастает.
Весьма характерным симптомом является розеолезная сыпь, которая появляется на 8–10-й день болезни и локализуется на животе, груди, спине в виде розовых пятнышек диаметром до 3 мм. При надавливании они исчезают. В центре розеолы располагаются тифозные бактерии, а вокруг образуются островоспалительные аллергические изменения. С появлением розеол начинается период разгара. Обычно в первые 6–7 дней от начала заболевания отмечается характерный вид языка: он увеличен, отечен, с трудом умещается в полости рта, по краям видны отпечатки зубов. Язык обычно обложен грязно-серым налетом. Позднее он становится сухим, а налет приобретает коричневый оттенок, иногда появляются трещины на слизистой оболочке. Живот вздут вследствие образования газов. В правой подвздошной области ощущается боль. Стул может задерживаться, иногда наблюдается жидкий стул, напоминающий гороховый суп. С 4–5 дня начинает прощупываться селезенка, а затем наблюдается увеличение печени.
При отсутствии лечения лихорадочный период продолжается от 2 до 5 недель. Температурная кривая отражает начало, разгар и угасание патологического процесса. Температура снижается постепенно в течение 3–4 дней, а иногда ступенеобразно снижается, после чего начинается выздоровление.
Осложнениями брюшного тифа часто являются пневмонии, на 16–20 день могут возникнуть тромбофлебиты. Особенно опасна перфорация кишечной язвы, сопровождающаяся перитонитом.
Диагностика
Распознавание брюшного тифа основывается на клинических симптомах с учетом эпидемиологических данных (наличия заболеваний в данном населенном пункте).
При тифопаратифозных заболеваниях важна диагностика в первые 5–7 дней болезни.
Из лабораторных методов используется бактериологический и серологический. Возбудитель выделяется из крови на 2-й неделе от начала заболевания, из испражнений – на 2–3-й неделе, а в течение всего заболевания – из дуоденального содержимого. Кроме того, он может быть выделен из соскоба розеол, костного мозга, гноя и мокроты.
В течение всего лихорадочного периода кровь на гемокультуру берут стерильно из вены в количестве 5–10 мл с последующим посевом на желчный бульон или среду Раппопорт.
Для получения копро– и уринокультуры посев производят на среду Плоскирева.
В качестве серологической диагностики с 5–7-го дня производят исследование PHRA с эритроцитарными диагностиками (О-, Н-, Vi-антигены).
Лечение
Многое зависит от правильного ухода, включающего полный покой и достаточный приток свежего воздуха. Кожу там, где происходит наибольшее давление (на лопатках, ягодицах и крестце), необходимо протирать спиртом. Кроме того, следует обеспечить уход за слизистой полости рта и кожи.
Постельный режим назначается до 7-го дня нормальной температуры, после этого разрешается сидеть, а с 11-го дня такого состояния разрешается ходить.
В острый период назначается стол 4 или 4б.
Из лекарственных средств наиболее эффективным считается левомицетин, который назначается в температурный период и первые 10 дней нормальной температуры по 0,5 мг 4 раза в день. А при его непереносимости назначается ампициллин.
При перфорации стенки кишки необходимо оперативное вмешательство. А при выраженной интоксикации рекомендуется введение гемодеза, реополиглюкина.
Мероприятия в очаге
Изоляция контактных не проводится, за ними устанавливается медицинское наблюдение в течение 21 дня с проведением термометрии, однократным исследованием испражнений на тиф, исследованием крови в РПГА. Кроме того, назначается трехкратное фагирование.
Специфическая профилактика брюшного тифа проводится по эпидемическим показаниям на территориях, неблагополучных по брюшному тифу, начиная с 7-летнего возраста. Она также назначается лицам, выезжающим в страны Азии и Африки с высоким уровнем заболеваемости и работникам инфекционных больниц и бактериологических лабораторий.
Допуск в коллектив
Реконвалесценты брюшного тифа и паратифов допускаются в коллектив без дополнительного обследования, кроме работников пищевых предприятий и лиц, к ним приравненных, которых не допускают к работе в течение 1 месяца, в течение которого проводится пятикратное исследование испражнений и мочи.
Если отмечается бацилловыделение, их не допускают к работе. В этом случае еще в течение 3 месяцев у них пятикратно исследуют испражнение и мочу с интервалом в 1–2 дня и однократно желчь. При отрицательном результате они допускаются к работе по специальности с ежемесячным бактериологическим обследованием в течение 2 месяцев и однократным исследованием желчи и постановкой РПГА.
Дошкольники-бактерионосители направляются на стационарное обследование.
Наблюдение за переболевшими
Переболевшие наблюдаются в течение 3 месяцев, в первые 2 месяца медосмотр и термометрия проводятся еженедельно, на 3-м месяце – 1 раз в 2 недели. Бактериологическое обследование выполняется ежемесячно, исследование желчи – через 3 месяца одновременно с постановкой РПГА.
При отрицательном результате переболевшие снимаются с учета, а при положительном проводится их лечение и дообследование. Работники пищевых объектов находятся под наблюдением в течение 2 лет и обследуются ежеквартально, а затем 2 раза в год.
Другие сальмонеллезные инфекции
Другие сальмонеллезные инфекции – острые кишечные инфекции, которые вызываются различными видами микробов из рода сальмонелл и протекают тифоподобно в форме острых и затяжных желудочно-кишечных заболеваний и по типу генерализованных форм.
Группа сальмонелл содержит свыше 600 типов, которые условно разделяются на 3 группы:
– I группа вызывает брюшной тиф;
– II группа обуславливает заболевание как человека, так и животных;
– III группу составляют возбудители, выделенные от пресмыкающихся и черепах, у человека заболевание вызывается редко.
Сальмонеллы хорошо сохраняются в молочных и мясных продуктах.
Эпидемиология и патогенез
Источником сальмонеллезной инфекции являются больные люди и животные. Возбудитель выделяется с мочой, калом и молоком и отмечается у кошек, собак, грызунов и многих видов диких животных. Источником инфекции также могут быть птицы (при употреблении их мяса, внутренностей и яиц).
Основным путем передачи является пищевой. Достигнув кишечника, микроорганизмы вызывают воспалительный процесс местного характера, затем они проникают в лимфатическую систему, а в тяжелых случаях – в кровоток. Интоксикация при сальмонеллезе возникает под воздействием эндотоксина. Во внутренних органах при попадании сальмонелл могут образовываться гнойные очаги.
Различают желудочно-кишечные (гастрит, гастроэнтерит, гастроэнтероколит и др.) и генерализованные формы (тифоподобные и септические).
Течение болезни может быть острозатяжным или хроническим (более 3 месяцев).
Основные клинические симптомы
Для гастроинтестинальной формы характерны повышение температуры, боли в эпигастральной области, симптомы интоксикации, жидкий и водянистый стул темно-зеленого цвета.
При энтероколитах наблюдаются длительный тяжелый токсикоз, эксикоз и кишечная дисфункция.
Генерализованная форма характеризуется острым началом с появлением головной боли, повышением температуры, бредом и двигательным возбуждением. При осмотре больного отмечаются бледность, утолщенный, густо обложенный язык, увеличение печени и селезенки, розеолезная сыпь и энтеритический стул.
Септическая форма характеризуется тяжелым состоянием, длительной лихорадкой гектического типа, желтухой, ознобом и эмболией капилляров на коже. Остальные симптомы связаны с расположением гнойного очага.
Осложнениями могут быть сосудистый коллапс, гиповолемический шок, острая сердечная и почечная недостаточность, гнойные эритриты, эндокардиты, абсцессы мозга, селезенки и печени, а также перитониты и пневмония.
Диагностика
Постановка окончательного диагноза производится на основании клинических симптомов, эпиданамнеза и бактериологических и серологических методов обследования.
В первые дни болезни проводится трехкратное исследование испражнений, лучше до начала этиотропной терапии. Кроме того, бактериологическому обследованию подвергаются остатки пищи, рвотные массы и промывные воды желудка. При подозрении на септическое состояние исследуются кровь (с первых дней) и моча (со 2-й недели) на желчный бульон или на среды для энтеробактерий.
С интервалом в 7–10 дней производится определение реакции агглютинации и реакция непрямой гемагглютинации.
Лечение
Рекомендуется лечение в стационаре. При генерализованных и тяжелых формах назначаются антибактериальная терапия, ампициллин, гентамицин, цефалоспорин, левомицетин и др.
При сальмонеллезе главной является патогенетическая терапия, которая предусматривает дезинтоксикационные средства, нормализацию водно-солевого обмена и другие симптоматические средства.
Мероприятия в очаге
Изоляция контактных не проводится, за ними устанавливается медицинское наблюдение в течение 7 дней для выявления повторных заболеваний в очаге. Дети дошкольных учреждений и сотрудники пищеблоков подвергаются однократному бактериологическому обследованию. А при групповых заболевания проводится обследование всех групп.
При внутрибольничной вспышке больной госпитализируется, прекращается прием пациентов в это отделение в течение 7 дней, а контактные однократно обследуются.
При появлении нескольких случаев в отделении и положительных смывов на сальмонеллы отделение закрывается.
Допуск в коллектив
В ясли и дома ребенка дети не допускаются в течение 15 дней после выписки из стационара, им проводится трехкратное бактериологическое обследование через 1–2 дня. То же самое назначается и работникам пищеблока.
Диспансерное наблюдение
Оно проводится в течение 3 месяцев в отношении работников пищеблока, детей до 2 лет и дошкольников. Ежемесячно их обследуют на сальмонеллез.
Профилактика
Проводится специфическая профилактика, которая заключается в назначении поливалентного бактериофага контактным.
Шигеллез
Шигеллез (дизентерия) – инфекционное заболевание, вызванное дизентерийными палочками рода Shigella, протекающее с поражением слизистой оболочки толстого кишечника, интоксикацией и частым слизистым, гнойным, кровянистым стулом, сопровождающимся тенезмами.
Этиология и патогенез
Различают 4 группы шигелл: – I группа 7 типов (Григорьева – Шига и 5 представителей подгруппы Лараджа – Сакса);
– II группа (шигеллы Флекснера) 6 типов и 2 подтипа;
– III группа (Shigella boydi) 15 типов;
– IV группа – 1 тип с 2 вариантами.
Самая высокая патогенность отмечается у шигеллы Григорьева – Шига, связанная с наличием энтеротоксина и нейротоксина.
Благоприятной средой для дизентерийных микробов являются пищевые молочные продукты. Они хорошо переносят высушивание, но быстро погибают под действием прямых солнечных лучей и нагревания. Обычно дезинфицирующие средства убивают дизентерийные бактерии за несколько минут.
Источником инфекции является больной человек, имеют место орально-фекальный, пищевой и контактно-бытовой пути передачи (через руки, предметы обихода, воду или продукты). Чаще всего болеют дизентерий дети дошкольного возраста. Более высокая заболеваемость отмечается в осенне-летний период. Некоторое количество бактерий при поступлении в организм погибает в желудочно-кишечном тракте, а оставшиеся достигают среднего слоя слизистой оболочки толстого кишечника и вызывают симптомы колита, сопровождающегося появлением поверхностных эрозий на ней. Возбудитель и его токсины при поражении клеток слизистой оболочки способствуют выходу биологически активных веществ, которые повышают степень воспалительного процесса и приводят к расстройству функции кишечника.
В случае тяжелого течения дизентерии возникают явления токсикоза и эксикоза.
Тяжесть заболевания определяется видом возбудителя.
Основные клинические симптомы
Инкубационный период длится от 1 суток до 7 дней. Дизентерия может быть острой и хронической. Различают 4 периода в течение заболевания: начальный, разгар, угасание симптомов и выздоровление (или переход в хроническую форму).
Обычно отмечается острое начало заболевания с повышением температуры, интоксикацией и болями в животе (в основном справа). В последующем появляются тенезмы – мучительные тянущие боли. При пальпации отмечается спазмированная толстая кишка. Частота стула может достигать 20 раз в сутки с небольшим количеством каловых масс. Сначала стул обильный, но затем он состоит из прозрачной слизи с появлением примеси крови. Выраженные клинические проявления длятся 1–1,5 недели. Тяжелая форма характеризуется бурным началом с высокой температурой и интоксикацией, может появиться потеря сознания, судорожный синдром. Черты лица заостряются, отмечаются инфицирование сосудов склер и частый стул, иногда с примесью крови и гноя. Встречаются и стертые формы дизентерии. Острая форма также может перейти в хроническую, при которой чередуются периоды ремиссии и обострения.
Осложнения: токсико-инфекционный шок и обострение ранее имеющихся заболеваний.
Диагностика
Основывается на клинических данных и результатах лабораторного бактериологического обследования больного. В первые 3 дня проводится трехкратное исследование с целью выявления возбудителя.
Первое обследование выполняется до назначения антибактериальной терапии. Со 2-й недели заболевания применяется серологический метод – реакция непрямой гемагглютинации (РНГА), при которой определяется нарастание титров свыше 1: 200 в период разгара заболевания.
Лечение
Обязательная госпитализация с тяжелыми формами и детей до 3 лет, а также работников общественного питания и проживающих в общежитии.
Лечение проводится антибиотиками, сульфаниламидными препаратами, производными нитрофуранов, фуразолидон, фурадолин назначаются по 0,1 г 4 раза в день в течение 6–7 дней.
Из антибиотиков назначаются ампициллин по 1 г 4–6 раз в день или левомицетин по 0,5 г 4 раза в день в течение 5–7 дней. При антибактериальной терапии применяются лактобактерин, колибактерин, бификол для предупреждения дисбактериоза в течение 4–6 недель.
Из сульфаниламидных препаратов назначается сульфадиметоксин по схеме 1-й день – 2 г, на 2–3-й день по 1 г.
Кроме того, применяются спазмолитики, антигистаминные препараты, ферменты (пепсин, панкреатин и др.), витамины и адсорбенты, а также фитопрепараты на основе таких трав, как зверобой, черемуха, черника и кровохлебка.
При тяжелом течении применяются изотопические и коллоидные растворы внутривенно («Трисоль», «Ацесоль», гемодез, реополиглюкин и др.).
Мероприятия в очаге
Изоляция контактных не проводится, за ними устанавливается медицинское наблюдение в течение 7 дней. Однократному обследованию подвергаются дети, посещающие детские учреждения, работники пищеблока и лица, к ним приравненные.
При появлении нескольких случаев обследуются все контактные.
Выписка из стационара проводится после клинического выздоровления и однократного бактериологического обследования через 3 дня после окончания лечения.
Диспансеризация
Дошкольники, посещающие детские учреждения, наблюдаются в течение 1 месяца с однократным исследованием в конце месяца. Для больных хронической дизентерией, бактерионосителей и лиц с неустойчивым стулом устанавливается наблюдение в течение 3 месяцев.
Работники пищевых предприятий с хронической дизентерией наблюдаются в течение 6 месяцев с ежемесячным бактериологическим обследованием и только по истечении этого срока могут быть допущены к работе по специальности.
Профилактика
Проводится специфическая профилактика, которая заключается в применении поливалентного специфического бактериофага в неблагополучных по заболеваемости дошкольных учреждениях.
Источник
