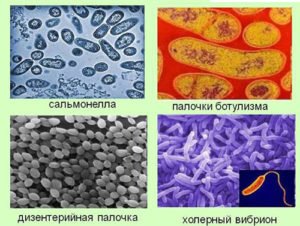
Характеристика группы кишечных инфекций
Кишечные инфекции – одно из самых распространенных заболеваний в мире. Острые кишечные инфекции (ОКИ) – группа острых инфекционных заболеваний человека, вызываемых различными инфекционными агентами (преимущественно бактериями), с алиментарным механизмом заражения, проявляющиеся лихорадкой и кишечным синдромом с возможным развитием обезвоживания и тяжелым течением в детской возрастной группе и у пожилых людей.
Выделяют несколько видов кишечных инфекций в зависимости от этиологии:
1. Кишечная инфекция бактериальная: cальмонеллез (Salmonellae enteritidis et spp.), дизентерия (Shigellae sonnae et spp.), иерсиниоз (Iersiniae spp.), эшерихиоз (Esherihiae coli энтероинвазивные штаммы), кампилобактериоз (энтерит, вызванный Campylobacter), острая кишечная инфекция, вызванная синегнойной палочкой (Pseudomonas aeruginosa), клостридиями (Clostridium), клебсиеллами (Klebsiellae), протеем (Proteus spp.), стафилококковое пищевое отравление (Staphilococcus spp.), брюшной тиф (Salmonellae typhi), холера (Vibrio cholerae), ботулизм (отравление ботулотоксином) и прочие.
2. ОКИ вирусной этиологии (ротавирусы, вирусы группы Норфолк, энтеровирусы, коронавирусы, аденовирусы, реовирусы).
3. Грибковые кишечные инфекции (чаще грибы рода Candida).
4. Протозойные кишечные инфекции (лямблиоз, амебиаз). Причины возникновения кишечных инфекций
Острая кишечная инфекция
Источник инфекции – больной клинически выраженной или стертой формой кишечной инфекции, а также носитель. Механизм заражения – алиментарный (то есть через рот). Пути инфицирования – фекально-оральный (пищевой или водный), бытовой, а при некоторых вирусных инфекциях – воздушно-капельный. Большинство возбудителей острой кишечной инфекции высокоустойчивы во внешней среде, хорошо сохраняют свои патогенные свойства на холоде (в холодильнике, например). Факторы передачи – пищевые продукты (вода, молоко, яйца, торты, мясо в зависимости от вида кишечной инфекции), предметы обихода (посуда, полотенца, грязные руки, игрушки, дверные ручки), купание в открытых водоемах. Основное место в распространении инфекции отводится соблюдению или не соблюдению норм личной гигиены (мытье рук после туалета, ухода за больным, перед едой, дезинфекция предметов обихода, выделение личной посуды и полотенца заболевшему, сокращение контактов до минимума). Общие симптомы острых кишечных инфекций. Инкубационный период (с момента попадания возбудителя до появления первых признаков болезни) длится от 6 часов до 2х суток, реже дольше.
Для практически любой кишечной инфекции характерно развитие 2х основных синдромов, но в различной степени выраженности:
1. Инфекционно-токсического синдрома (ИТС), который проявляется температурой от субфебрильных цифр (37º и выше) до фебрильной лихорадки (38° и выше). При некоторых инфекциях температуры нет совсем (например, холера), также отсутствие температуры или небольшой кратковременный подъем характерен для пищевого отравления (стафилококкового, например). Температура может сопровождаться симптомами интоксикации (слабость, головокружение, ломота в теле, подташнивание, иногда на фоне высокой температуры рвота). Часто инфекционно-токсический синдом является началом острой кишечной инфекции длится до появления второго синдрома от нескольких часов до суток, реже дольше.
2. Кишечного синдрома. Проявления кишечного синдрома могут быть разными, но есть схожесть симптоматики. Этот синдром может проявляться в виде синдрома гастрита, гастроэнтерита, энтерита, гастроэнтероколита, энтероколита, колита.
Синдром гастрита характеризуется появлением болей в области желудка (эпигастрии), постоянной тошноты, рвоты после приема пищи и питья воды, причем ее может вызвать даже глоток жидкости. Рвота может быть многократной, приносящей недолговременное облегчение. Возможно разжижение стула и в течение короткого промежутка времени, иногда однократно.
Синдром гастроэнтерита сопровождается болями в животе в области желудка и околопупочной области, рвотой, появлением частого стула сначала кашицеобразного характера, а затем с водянистым компонентом. В зависимости от причины возникновения в стуле может меняться цвет (зеленоватый при сальмонеллезе, светло-коричневый при эшерихиозе, к примеру), а также появляться слизь, непереваренные остатки пищи.
Синдром энтерита характеризуется появлением только нарушений стула в виде частого водянистого стула. Частота зависит от вида возбудителя и степени инфицирующей дозы его, попавшей к конкретному больному.
Синдром гастроэнтероколита проявляется и рвотой, и частым жидким стулом, боли в животе становятся разлитого характера и практически постоянными, акты дефекации становятся болезненными, не приносящими облегчения, нередко примеси крови и слизи в стуле. Некоторые акты дефекации со скудным слизистым отделяемым.
Синдром энтероколита характеризуется только выраженным болевым синдромом по всему периметру живота, частым стулом вперемешку со скудным отделяемым.
Синдром колита проявляется боями в нижних отделах живота, преимущественно слева, акты дефекации болезненные, содержимое скудное с примесью слизи и крови, ложные позывы на стул, отсутствие облегчения в конце дефекации.
Такие синдромы как гастроэнтерит, гастроэнтероколит и энтероколит характерны для сальмонеллеза, энтероколит и колит – для дизентерии, эшерихиозы сопровождаются развитием гастроэнтерита, энтерит – ведущий синдром холеры, синдром гастрита может сопровождать пищевое отравление, однако это может быть и гастроэнтерит, вирусные кишечные инфекции протекают чаще в виде гастроэнтеритов.
СПИД, пути распространения и меры профилактики.
СПИД — синдром приобретенного иммунодефицита. Это заболевание вызывается вирусом иммунодефицита человека (ВИЧ). Вирус иммунодефицита человека ослабляет иммунную систему, в результате чего организм теряет возможность противостоять различным заболеваниям. Термином СПИД обозначили конечную стадию ВИЧ-инфекции; она характеризуется поражением иммунной системы человека, на фоне которого развиваются сопутствующие заболевания легких, органов кишечно-желудочного тракта, головного мозга. Болезнь заканчивается смертью.
Аббревиатура СПИД обозначает Синдром Приобретенного Иммунодефицита.
Синдром — совокупность признаков, симптомов, характерных для какой-либо болезни.
Приобретенного — заболевание, приобретенное в течение жизни.
Иммунодефицита — недостаточная активность иммунной системы организма.
Вирус иммунодефицита человека (ВИЧ) поражает живые клетки (лимфоциты) и развивается в них. Живые клетки используются как «инкубатор», в котором происходит деление и размножение вирусов. Размеры ВИЧ очень малы: по линии длиной 1 см может разместиться около 100 тысяч вирусных частиц. Вирус вызывает медленно текущее заболевание с длительным скрытым (инкубационным) периодом (от момента заражения до появления признаков болезни). Поэтому, проникнув в организм человека, ВИЧ сначала ничем себя не проявляет. Проходят годы, пока разовьется заболевание СПИД.
Течение болезни
Коварство ВИЧ заключается в том, что, попав в организм, он долгое время никак себя не проявляет, и обнаружить его можно только при лабораторном обследовании. В течение болезни,
вызванной вирусом иммунодефицита человека, выделяется несколько стадий:
Первая стадия — отсутствие клинических проявление ВИЧ-инфекции. Эта стадия длится от 2 до 15 лет. Она называется асимптомной инфекцией. Человек может выглядеть и чувствовать себя здоровым и при этом передавать инфекцию другим людям.
Вторая стадия — пре-СПИД. Характеризуется появлением первых симптомов болезни: увеличение лимфатических узлов; потеря массы тела; лихорадка; слабость.
Третья стадия — СПИД. Продолжается от нескольких месяцев до 2 лет, заканчивается смертью больного. Характеризуется развитием тяжелых, угрожающих жизни заболеваний, вызванных грибками, бактериями вирусами.
Пути передачи ВИЧ-инфекции
ВИЧ не живет в организме животных. Для своей жизнедеятельности и размножения он нуждается в клетках человека, поэтому не может передаться от животных человеку. Это положение было доказано американскими учеными, работавшими в обезьяньем питомнике. В опытах на крысах, мышах, павлинах и кошках ни разу не удалось получить заражение. Следовательно,заразиться вирусом, вызывающим СПИД, можно только от человека, который является источником ВИЧ-инфекции. У ВИЧ-инфицированного человека содержание вируса в различных жидкостях неодинаково. Наибольшее количество вируса, достаточное для заражения другого человека. У ВИЧ-инфицированного содержится в крови, сперме, вагинальном секрете, спинномозговой жидкости, грудном молоке.
Следовательно, можем говорить о трех путях передачи ВИЧ-инфекции:
половом;
парентеральном (попадание вируса в кровь);
вертикальном (от ВИЧ-инфицированной матери ребенку во время беременности, родов, кормления).
Пути которыми ВИЧ-инфекция не передается: при дружеских объятиях и поцелуях; через рукопожатие; при пользовании школьными принадлежностями, компьютером, столовыми приборами, верхней одеждой; через предметы сантехоборудования, при пользовании бассейном, душем; в общественном транспорте; насекомыми, в том числе и кровососущими; через предметы производственной и домашней обстановки;воздушно-капельным путем; ВИЧ-инфекция также не передается при наличии постоянного полового партнера, при сексуальном контакте с использованием презерватива. Нельзя заразиться при уходе за больным человеком.
Рекомендуемые страницы:
Читайте также:
Источник
К кишечным инфекциям относится: брюшной тиф, паратифы, дизентерия, холера, пищевые токсикоинфекции, инфекционный гепатит и др. Вызывают их различные виды микроорганизмов. Для всех болезней этой группы характерно проникновение возбудителей через рот и активное их размножение в желудочно-кишечном тракте. Выделяясь из кишечника больного, микробы попадают в почву, в воду, пищу, на предметы домашнего обихода. Эти микробы достаточно устойчивы к различным внешним воздействиям и могут там долго сохраняться, а при некоторых условиях еще и весьма интенсивно размножаться.
Источником инфекции является больной человек. Иногда и после выздоровления он может долгое время выделять возбудителей болезни, становится бактерионосителем. Бактерионосительство наблюдается также у людей, которые сами либо не болели, либо перенесли заболевание в очень легкой форме, в связи, с чем оно и осталось не распознанным. Они обычно в медицинские учреждения не обращаются, остаются вне поле зрения врачей и в результате становятся основными виновниками заражения многих людей.
Особенно чувствительны к кишечным инфекциям маленькие дети и пожилые люди, а также страдающие каким-либо желудочно-кишечным заболеванием — хроническим гастритом, язвенной болезнью и другие — даже небольшие дозы микроорганизмов могут вызвать у них тяжелое заболевание.
Необходимо отметить, что первые симптомы заболевания появляются не сразу, а спустя некоторое время после заражения. У ребенка ухудшается общее самочувствие, появляется неустойчивый стул. К сожалению, не редко в таких случаях родители склонны находить причину подобного состояния ребенка в прорезывании зубов, изменении характера питания и не обращаются к врачу. Состояние ребенка продолжает ухудшаться, он становится вялым, отказывается от пищи, худеет, иногда появляется рвота, учащается стул, в испражнениях можно видеть слизь, зелень, иногда кровь. Несвоевременное обращение к врачу может привести к переходу заболевания в тяжелую форму, заканчивающуюся осложнениями и даже смертью ребенка.
Нельзя отказываться от госпитализации больного ребенка, так как только в больничных условиях обеспечивается наиболее квалифицированное лечение и уход за ним.
Следует отметить, что очень часто дети заражаются кишечными инфекциями при возникновении заболеваний у взрослых, живущих вместе с ними. Поэтому, очень важно в целях профилактики заболеваний у детей, чтобы заболевшие родственники ребенка при появлении у них даже самых первых, еще недостаточно выраженных признаков заболевания (учащение стула) сразу же обратились за медицинской помощью и не лечились сами «домашними» методами и средствами. Ведущими не только к более тяжелому течению заболевания, но и к увеличению опасности заражения окружающих, в первую очередь детей.
Почему «самолечение» острых кишечных инфекции является опасным? Нормальный состав микрофлоры кишечника и строго определенная дислокация ее в соответствующих отделах пищеварительного тракта очень важны для здоровья людей и для успешного лечения больных. Кишечная микрофлора выполняет в норме пищеварительную, защитную и синтетическую функции. При «самолечение» неправильное применение антибиотиков и других химиотерапевтических препаратов отрицательно влияет на состав и функцию микрофлоры кишечника, подавляет нормальную кишечную микрофлору, которая теряет защитную функцию. В результате в кишечнике создаются условия для беспрепятственного размножения посторонней, не свойственной организму микрофлоры, в том числе возбудителей острых кишечных заболеваний.
Источник
Кишечные инфекции – это острые состояния, которые возникают вследствие инвазии патогенных микроорганизмов в кишечник человека. Поражение пищеварительной системы может быть вызвано множеством возбудителей. Объединяет данные состояния общность клинической картины – выраженный диарейный синдром и интоксикация пациента.
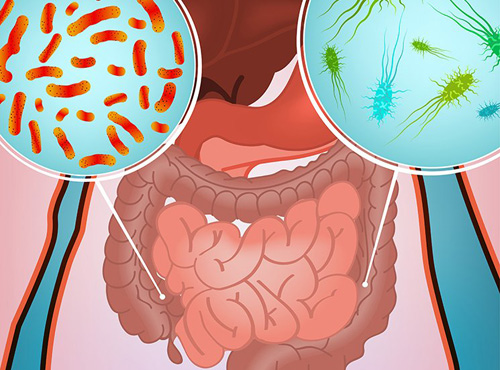
Возбудители кишечных инфекций
В зависимости от происхождения все кишечные инфекции можно разделить на:
- бактериальные;
- вирусные;
- протозойные.
Значительно реже заболевание ассоциировано с патогенными грибками.
| Бактериальные инфекции | Вирусные инфекции | Протозойные инфекции |
|
|
|
Симптомы
Общие симптомы
- Болевой синдром. В зависимости от уровня поражения кишечника боли могут локализоваться в области верхних или нижних отделов живота.
- Диарейный синдром. Для большинства кишечных инфекций характерно учащение дефекации, которое часто сопровождается появлением ложных позывов – тенезмов.
- Запоры. В тяжелых случаях заболевания возможно развитие пареза кишечника, который внешне характеризуется стойким запором, сохраняющимся на протяжении нескольких суток.
- Изменение характера стула. В большинстве случаев стул становится жидким, водянистым, меняется его цвет. В составе кала могут обнаруживаться остатки непереваренной пищи, слизь или кровь.
- Общая интоксикация организма. Кишечная инфекция обязательно сопровождается ухудшением общего состояния пациента, которое проявляется возникновением лихорадки, общей слабости, головных болей, снижения массы тела, отсутствием аппетита.
- Тошнота и рвота. В зависимости от тяжести течения заболевания рвота может быть однократной или многократной, приносить пациенту облегчение или, наоборот, ухудшать его состояние.

Специфические симптомы
| Кишечная инфекция | Специфические симптомы |
| Ботулизм |
|
| Сальмонеллез |
|
| Дизентерия |
|
| Эшерихиоз |
|
| Брюшной тиф |
|
| Паратифозные инфекции |
|
| Ротавирусная инфекция |
|
| Аденовирусная инфекция |
|
| Энтеровирусная инфекция |
|
Пути передачи кишечных инфекций
-
 Алиментарный путь. Заражение происходит через употребляемую пищу. Такой механизм передачи наиболее характерен для кишечных инфекций.
Алиментарный путь. Заражение происходит через употребляемую пищу. Такой механизм передачи наиболее характерен для кишечных инфекций. - Водный путь. Попадание микроорганизмов в тело человека осуществляется при употреблении воды из непроверенных источников.
- Контактно-бытовой путь. Распространение бактерий происходит через предметы обихода.
- Воздушно-капельный путь. Наиболее редко микроорганизмы проникают в тело человека после вдыхания воздуха, в который попали частички мокроты инфицированного пациента. Для кишечных инфекций практически не характерен аэрозольный путь передачи, однако в исключительных случаев возможно и такое заражение.
Диагностика
При подозрении на кишечную инфекцию пациент должен обратиться к своему терапевту. После обследования врач сможет предположить конкретный диагноз и назначит лечение. При тяжелом течении заболевания или при подозрении на специфическую инфекцию (например, дизентерию) больной направляется в специализированный инфекционный стационар для проведения профильной терапии и обеспечения необходимой изоляции.
Для подтверждения диагноза кишечной инфекции используются следующие методики диагностики:
-
 Исследование кала. Копрограмма дает возможность исследовать кал, обнаружить возможные примеси крови, иммунных клеток, выделить бактерии и отправить их на посев.
Исследование кала. Копрограмма дает возможность исследовать кал, обнаружить возможные примеси крови, иммунных клеток, выделить бактерии и отправить их на посев. - Бактериологическое исследование кала. Посев полученного от пациента биоматериала – основной способ определения возбудителя заболевания. Бактерии культивируются на специальных питательных средах и тщательно исследуются, что позволяет установить вид патогенной бактерии. Кроме того, после определения возбудителя проводится его тестирование на чувствительность к антибиотикам, что позволяет точно подобрать эффективную терапию для пациента.
- Серологические исследования. Дополнительным способом диагностики являются исследование на антитела в крови пациента. Они выделяются в ответ на воздействие бактерий через 4-5 дней. Антитела имеют высокую специфичность по отношению к определенной бактерии, благодаря чему можно установить разновидность микроорганизма.
Лечение
Лечение кишечной инфекции зависит от того, каким возбудителем она вызвана, однако можно выделить ряд общих правил, которые относятся ко всем поражениям пищеварительной системы.
Диета
 При легкой форме патологии пациенту назначается щадящая диета. Уменьшается общий объем пищи, исключаются вредные для кишечника продукты, назначается максимально щадящее питание. При среднетяжелом и тяжелом течении заболевания общий суточный калораж сокращается примерно на 40-50%. Рекомендуется увеличить частоту приемов пищи до 6-8 раз в день. В период восстановления, когда диарейный синдром исчезает, рекомендуется назначить пациенту пребиотики как в виде пищевых продуктов, так и отдельно, в таблетках.
При легкой форме патологии пациенту назначается щадящая диета. Уменьшается общий объем пищи, исключаются вредные для кишечника продукты, назначается максимально щадящее питание. При среднетяжелом и тяжелом течении заболевания общий суточный калораж сокращается примерно на 40-50%. Рекомендуется увеличить частоту приемов пищи до 6-8 раз в день. В период восстановления, когда диарейный синдром исчезает, рекомендуется назначить пациенту пребиотики как в виде пищевых продуктов, так и отдельно, в таблетках.
| Рекомендуемые продукты | Нерекомендуемые продукты |
|
|
Препараты
Для лечения тяжелых бактериальных инфекций применяются антибиотики. Средства подбираются в зависимости от возбудителя.
Определение схемы терапии и дозировки лекарства проводится только лечащим врачом пациента.
При более легких формах заболевания антибактериальные препараты обычно не назначаются, проводится симптоматическая терапия. В нее входят:
-
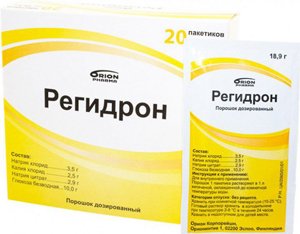 Введение солевых растворов (Трисоль, Регидрон). При легких формах заболевания жидкость назначается внутрь, при тяжелом течении – вводится парентерально.
Введение солевых растворов (Трисоль, Регидрон). При легких формах заболевания жидкость назначается внутрь, при тяжелом течении – вводится парентерально. - Жаропонижающие средства. Для снижения температуры и интоксикации назначаются нестероидные противовоспалительные средства (Ибупрофен, Нимесулид), а также Парацетамол.
- Сорбенты (Энтеросгель, Полисорб, Смекта). Препараты из данной группы обезвреживают токсические вещества, которые содержатся в пораженном кишечнике, и выводят их из организма. Благодаря этому снижается выраженности интоксикации организма.
- Пробиотики и пребиотики. Кишечные инфекции обычно сопровождаются симптомами дисбактериоза, поэтому пациентам назначаются средства для восстановления нормальной микрофлоры пищеварительной системы. Лекарства применяются исключительно в реабилитационном периоде, когда исчезает диарейный синдром, так как до этого их использование практически неэффективно.
При подозрении на кишечную инфекцию пациент должен оценить свое состояние и принять решение о тактике лечения. Если это легкое пищевое отравление, которое не сопровождается выраженным подъемом температуры и внекишечными симптомами, то заболевание можно лечить дома. Для этого рекомендуется голод и покой, обильное питье, использование сорбентов. При тяжелом состоянии больного, выраженной лихорадке, присоединении внекишечных проявлений обязательно нужно обратиться к врачу. Возможно, пациенту потребуется госпитализация в гастроэнтерологическое отделение или инфекционную больницу.
Прогноз для пациента будет зависеть от возбудителя кишечной инфекции. В большинстве случаев болезнь легко устраняется, однако при некоторых специфических заболеваниях болезнь сопровождается осложнениями и может даже привести к летальному исходу. Залогом благоприятного разрешения заболевания является раннее обращение к врачу и соблюдение его инструкций.
Возможные осложнения
- инфекционно-токсический шок;
- вторичное распространение очагов инфекции, поражение других органов;
- острая почечная недостаточность;
- дисбактериоз.
Профилактика
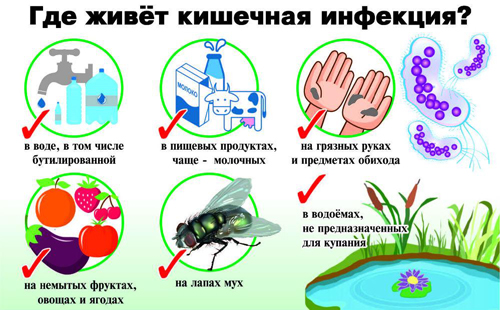
- регулярно мыть руки перед приемом пищи;
- употреблять мясные и молочные продукты из проверенных источников;
- не пить воду из природных водоемов, не купаться на неофициальных пляжах;
- тщательно мыть фрукты и овощи, даже перед термической обработкой;
- соблюдать правила личной гигиены, не пользоваться чужими личными вещами (например, полотенцами);
- по возможности ограничить контакты с людьми, имеющими признаки кишечных инфекций.
Источник