Хронический гепатит клиника этиология классификация
Хронический
гепатит
– хроническое воспаление в печени,
продолжающееся без тенденции к улучшению
не менее 6 мес после первоначального
выявления и/или возникновения болезни.
Патоморфология
ХГ:
расширение портальных трактов,
воспалительная клеточная инфильтрация
портальных полей, дистрофия и некроз
гепатоцитов, умеренный фиброз при
сохранении архитектоники печени.
Этиология
ХГ:
1)
алкоголь – ХГ возникает при ежедневном
употреблении более 40 мл чистого этанола
на протяжении 6-8 лет
2)
вирусы гепатита В, С, D
– хронизация гепатита В наблюдается у
5-10% больных, перенесших острую форму
заболевания, а гепатита С – у 50-85% больных
(преимущественно у тех, кто употреблял
алкоголь)
3)
ЛС (АБ, сульфаниламиды, противотуберкулезные,
психотропные, препараты железа)
4)
промышленные
и природные токсины (хлорированные
углеводороды, нафталин, бензол, мышьяк,
фосфор, свинец, ртуть, золото, природные
грибные яды)
5)
паразитарные инфекции (описторхоз,
шистосомоз)
6)
хронические неспецифические инфекции
– приводят к возникновению реактивного
ХГ
7)
аутоиммунные нарушения – развитие ХГ
связывают с функциональной неполноценностью
Т-супрессоров
Патогенез
ХГ:
а)
в основе хронических вирусных гепатитов
– неполноценный клеточно-опосредованный
иммунный ответ на вирусную инфекцию;
при этом Т-лимфоциты узнают белки вируса,
внедрившиеся в мембрану пораженного
гепатоцита, и разрушают инфицированные
клетки, однако они не в состоянии
полностью элиминировать вирус из
организма и предотвратить поражение
новых гепатоцитов.
б)
в основе хронических аутоиммунных
гепатитов
– аутоиммунные нарушения, связанные с
угнетением активности Т-супрессоров и
появлением клонов цитотоксических
Т-лимфоцитов, атакующих гепатоциты,
выработкой аутоантител.
в)
в основе хронических алкогольных
гепатитов
– аутоиммунные нарушения (соединения
метаболитов алкоголя с белками цитоскелета
гепатоцитов распознаются иммунной
системой как неоантигены, что запускает
иммунные механизмы повреждения
гепатоцитов) + стеатоз печени, возникающий
из-за избыточного образования холестерина
и жирных кислот при метаболизме алкоголя
в печени
Классификация
ХГ:
1)
по этиологии:
вирусный (вирусный гепатит B,C,D,
F);
алкогольный; лекарственный
(токсическо-аллергический); токсический;
паразитарный; реактивный; аутоиммунный
(люпоидный)
2)
по клинико-морфологической форме:
а)
хронический активный гепатит (с
преимущественно печёночными проявлениями,
с выраженными внепечёночными проявлениями,
холестатический) – лимфоидная инфильтрация
захватывает портальные тракты, разрушает
пограничную пластинку и вторгается в
печеночную дольку
б)
хронический персистирующий гепатит –
лимфоидная инфильтрация портальных
полей не нарушает целостность пограничной
пластинки и не проникает в печеночную
дольку.
Клиническая
картина ХГ:
а)
персистирующий ХГ:
—
астеноневротический
синдром (нерезко выраженная слабость,
снижение аппетита, ухудшение общего
состояния)
—
диспепсические явления (тошнота, отрыжка,
горечь во рту)
—
незначительная иктеричность склер,
желтуха
—
незначительная гепатомегалия (печень
слегка уплотнена, с загругленным краем
и ровной поверхностью)
—
тяжесть или тупая боль в правом подреберье
—
в БАК показатели функции печени не
изменены
б)
активный ХГ:
—
астеноневротический синдром (общая
слабость, утомляемость, похудание,
раздражительность, снижение аппетита)
—
повышение температуры тела (обычно до
субфебрильных цифр)
—
диспепсические явления (тошнота, отрыжка,
горечь во рту, вздутие живота, неустойчивый
стул)
—
иктеричность склер, желтуха различной
интенсивности чаще транзиторного
характера
—
значительная
гепатомегалия (печень увеличена, плотная,
с заостренным краем, болезненная)
—
тупая боль в правом подреберье,
увеличивающаяся после еды
—
возможен кожный зуд (при явлениях
холестаза), признаки геморрагического
диатеза (носовые кровотечения, геморрагии
на коже – чаще при высокой активности
процесса)
—
иногда определяется нерезко выраженная
спленомегалия
—
возможны
системные проявления (артралгия,
перикардит, ГН, тиреоидит и др.)
—
в БАК повышен уровень АсАТ, АлАТ в 3-5 раз
и более, ГГТП, тимоловая проба
Диагностика
ХГ:
1.
УЗИ
печени:
умеренная гепатомегалия, акустическая
неоднородность органа
2.
Сцинциграфия с 99Те:
неравномерное накопление изотопа тканью
печени
3.
Лапароскопия
с прицельной биопсией:
увеличенная печень с заострённым краем
4.
Пункционная
биопсия печени:
инфильтрация портальных трактов,
дистрофические изменения гепатоцитов,
воспалительные инфильтраты в стенках
внутридольковых протоков, различной
степени некроз гепатоцитов
Задачи
пункционной биопсии:
1) установить диагноз (выявить вирус и
морфологические маркёры вирусного
гепатита); 2) исключить группу заболеваний,
имеющих сходную клиническую картину;
3) определить тяжесть некрозовоспалительного
процесса (активность); 4) установить
выраженность фиброза (стадию заболевания);
5) оценить эффективность лечения.
5.
Лабораторная диагностика – выделяют
ряд синдромов:
а)
цитолитический синдром
– повышение в БАК: АсАТ, АлАТ, ЛДГ,
сывороточного железа, ферритина, ГГТП
(морфологическая основа – дистрофия и
некроз гепатоцитов)
б)
синдром
мезенхимального воспаления
–
повышение в БАК: СРБ, серомукоида, СОЭ,
гипергаммаглобулинемия, положительная
тимоловая проба (морфологическая основа
– воспалительная инфильтрация печёночной
ткани и усиление фиброгенеза)
в)
синдром
печёночно-клеточной недостаточности
– БАК: гипербилирубинемия
за счёт неконъюгированной фракции,
снижение альбумина, протромбина, эфиров
ХС (морфологическая основа — выраженные
дистрофические изменения гепатоцитов
и/или значительное уменьшение
функционирующей паренхимы печени)
г)
синдром холестаза
– повышение в БАК: коньюгированного
билирубина, ЩФ, ХС, жирных кислот,
бета-липопротеидов (морфологичекая
основа – накопление желчи в гепатоците,
нередко сочетающееся с цитолизом
печёночных клеток)
6.
При вирусной этиологии – серологическая
диагностика маркеров вирусной инфекции:
Вирусный | Фаза | Фаза |
HBV | HBsAg, | HBeAg, |
HCV | Анти-HCV | Анти-HCV HCV |
HDV | Анти-HDV | Анти-HDV HDV |
Принципы
лечения:
1.
При высокой степени активности ХГ –
постельный режим, в остальных случаях
– щадящий с ограничением физической
активности; санация хронических очагов
инфекции; стол № 5 (ограничение животных
жиров, солей, жидкости)
2.
Антивирусная
терапия
– при обнаружении вируса в фазе
репликации: интрон, альфа-интерферон
(при ВГВ – по 10 млн ЕД п/к 3 раза/неделю
4-6 мес., при ВГС – по 3 млн ЕД п/к 3 раза/нед
6-12 мес, при ВГD
– по 10 млн ЕД п/к 3 раза/нед 12-18 мес)
3.
Иммунодепрессантная
терапия:
ГКС используют при высокой степени
активности патологического процесса
(начальная доза преднизолона 30-40 мг/сутки
с постепенным снижением до поддерживающей
10-15 мг/сутки после достижения эффекта
на 6 мес и >; затем препарат постепенно
отменяют на 2,5 мг/мес в течение 4-6 недель),
при недостаточной эффективности ГКС и
развитии побочных эффектов – цитостатики
(азатиоприн 50-100 мг/сут)
4.
Улучшение
метаболизма гепатоцитов:
витамины ундевит, декамевит, дуовит,
витамин В12; липолевая кислота;
гепатопротекторы (эссенциале, лив-52,
карсил)
5.
Иммуномодулирующая
терапия —
для повышения активности Т-супрессорной
популяции лимфоцитов: левамизол(декарис)
100-150 мг/сутки через день 7-10 раз, затем
поддерживающая доза 50-100 мг/неделю до
года
6.
Дезинтоксикационная
терапия:
200-400 мл 5-10% р-ра глюкозы в/в, 200-400 мл 0,9%
физ. р-ра в/в
Диспансеризация:
при хроническом активном гепатите:
каждые
2-3 месяца осмотр больного с определением
в крови основных биохимических показателей
(билирубин, АСТ,АЛТ, белковые фракции,
протромбин), при хроническом персистирующем
гепатите: обследование не реже 2 раз в
год; при лечении поддерживающими дозами
иммунодепрессантов – ежемесячный
осмотр, общие клинические и биохимические
исследования крови.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Хронический гепатит – хроническое воспаление в печени, продолжающееся без тенденции к улучшению не менее 6 мес после первоначального выявления и/или возникновения болезни.
Патоморфология ХГ: расширение портальных трактов, воспалительная клеточная инфильтрация портальных полей, дистрофия и некроз гепатоцитов, умеренный фиброз при сохранении архитектоники печени.
Этиология ХГ:
1) алкоголь – ХГ возникает при ежедневном употреблении более 40 мл чистого этанола на протяжении 6-8 лет
2) вирусы гепатита В, С, D – хронизация гепатита В наблюдается у 5-10% больных, перенесших острую форму заболевания, а гепатита С – у 50-85% больных (преимущественно у тех, кто употреблял алкоголь)
3) ЛС (АБ, сульфаниламиды, противотуберкулезные, психотропные, препараты железа)
4) промышленные и природные токсины (хлорированные углеводороды, нафталин, бензол, мышьяк, фосфор, свинец, ртуть, золото, природные грибные яды)
5) паразитарные инфекции (описторхоз, шистосомоз)
6) хронические неспецифические инфекции – приводят к возникновению реактивного ХГ
7) аутоиммунные нарушения – развитие ХГ связывают с функциональной неполноценностью Т-супрессоров
Патогенез ХГ:
а) в основе хронических вирусных гепатитов – неполноценный клеточно-опосредованный иммунный ответ на вирусную инфекцию; при этом Т-лимфоциты узнают белки вируса, внедрившиеся в мембрану пораженного гепатоцита, и разрушают инфицированные клетки, однако они не в состоянии полностью элиминировать вирус из организма и предотвратить поражение новых гепатоцитов.
б) в основе хронических аутоиммунных гепатитов – аутоиммунные нарушения, связанные с угнетением активности Т-супрессоров и появлением клонов цитотоксических Т-лимфоцитов, атакующих гепатоциты, выработкой аутоантител.
в) в основе хронических алкогольных гепатитов – аутоиммунные нарушения (соединения метаболитов алкоголя с белками цитоскелета гепатоцитов распознаются иммунной системой как неоантигены, что запускает иммунные механизмы повреждения гепатоцитов) + стеатоз печени, возникающий из-за избыточного образования холестерина и жирных кислот при метаболизме алкоголя в печени
Классификация ХГ:
1) по этиологии: вирусный (вирусный гепатит B,C,D, F); алкогольный; лекарственный (токсическо-аллергический); токсический; паразитарный; реактивный; аутоиммунный (люпоидный)
2) по клинико-морфологической форме:
а) хронический активный гепатит (с преимущественно печёночными проявлениями, с выраженными внепечёночными проявлениями, холестатический) – лимфоидная инфильтрация захватывает портальные тракты, разрушает пограничную пластинку и вторгается в печеночную дольку
б) хронический персистирующий гепатит – лимфоидная инфильтрация портальных полей не нарушает целостность пограничной пластинки и не проникает в печеночную дольку.
Клиническая картина ХГ:
а) персистирующий ХГ:
— астеноневротический синдром (нерезко выраженная слабость, снижение аппетита, ухудшение общего состояния)
— диспепсические явления (тошнота, отрыжка, горечь во рту)
— незначительная иктеричность склер, желтуха
— незначительная гепатомегалия (печень слегка уплотнена, с загругленным краем и ровной поверхностью)
— тяжесть или тупая боль в правом подреберье
— в БАК показатели функции печени не изменены
б) активный ХГ:
— астеноневротический синдром (общая слабость, утомляемость, похудание, раздражительность, снижение аппетита)
— повышение температуры тела (обычно до субфебрильных цифр)
— диспепсические явления (тошнота, отрыжка, горечь во рту, вздутие живота, неустойчивый стул)
— иктеричность склер, желтуха различной интенсивности чаще транзиторного характера
— значительная гепатомегалия (печень увеличена, плотная, с заостренным краем, болезненная)
— тупая боль в правом подреберье, увеличивающаяся после еды
— возможен кожный зуд (при явлениях холестаза), признаки геморрагического диатеза (носовые кровотечения, геморрагии на коже – чаще при высокой активности процесса)
— иногда определяется нерезко выраженная спленомегалия
— возможны системные проявления (артралгия, перикардит, ГН, тиреоидит и др.)
— в БАК повышен уровень АсАТ, АлАТ в 3-5 раз и более, ГГТП, тимоловая проба
Диагностика ХГ:
1. УЗИ печени: умеренная гепатомегалия, акустическая неоднородность органа
2. Сцинциграфия с 99Те: неравномерное накопление изотопа тканью печени
3. Лапароскопия с прицельной биопсией: увеличенная печень с заострённым краем
4. Пункционная биопсия печени: инфильтрация портальных трактов, дистрофические изменения гепатоцитов, воспалительные инфильтраты в стенках внутридольковых протоков, различной степени некроз гепатоцитов
Задачи пункционной биопсии: 1) установить диагноз (выявить вирус и морфологические маркёры вирусного гепатита); 2) исключить группу заболеваний, имеющих сходную клиническую картину; 3) определить тяжесть некрозовоспалительного процесса (активность); 4) установить выраженность фиброза (стадию заболевания); 5) оценить эффективность лечения.
5. Лабораторная диагностика – выделяют ряд синдромов:
а) цитолитический синдром – повышение в БАК: АсАТ, АлАТ, ЛДГ, сывороточного железа, ферритина, ГГТП (морфологическая основа – дистрофия и некроз гепатоцитов)
б) синдром мезенхимального воспаления – повышение в БАК: СРБ, серомукоида, СОЭ, гипергаммаглобулинемия, положительная тимоловая проба (морфологическая основа – воспалительная инфильтрация печёночной ткани и усиление фиброгенеза)
в) синдром печёночно-клеточной недостаточности – БАК: гипербилирубинемия за счёт неконъюгированной фракции, снижение альбумина, протромбина, эфиров ХС (морфологическая основа — выраженные дистрофические изменения гепатоцитов и/или значительное уменьшение функционирующей паренхимы печени)
г) синдром холестаза – повышение в БАК: коньюгированного билирубина, ЩФ, ХС, жирных кислот, бета-липопротеидов (морфологичекая основа – накопление желчи в гепатоците, нередко сочетающееся с цитолизом печёночных клеток)
6. При вирусной этиологии – серологическая диагностика маркеров вирусной инфекции:
| Вирусный гепатит | Фаза интеграции (носительство) | Фаза репликации |
| HBV | HBsAg, анти-HBsAg , анти-HBe, анти-HBc IgG | HBeAg, анти-HBc IgM, HBV ДНК |
| HCV | Анти-HCV IgG | Анти-HCV IgM, HCV РНК |
| HDV | Анти-HDV IgG | Анти-HDV IgM, HDV РНК |
Принципы лечения:
1. При высокой степени активности ХГ – постельный режим, в остальных случаях – щадящий с ограничением физической активности; санация хронических очагов инфекции; стол № 5 (ограничение животных жиров, солей, жидкости)
2. Антивирусная терапия – при обнаружении вируса в фазе репликации: интрон, альфа-интерферон (при ВГВ – по 10 млн ЕД п/к 3 раза/неделю 4-6 мес., при ВГС – по 3 млн ЕД п/к 3 раза/нед 6-12 мес, при ВГD – по 10 млн ЕД п/к 3 раза/нед 12-18 мес)
3. Иммунодепрессантная терапия: ГКС используют при высокой степени активности патологического процесса (начальная доза преднизолона 30-40 мг/сутки с постепенным снижением до поддерживающей 10-15 мг/сутки после достижения эффекта на 6 мес и >; затем препарат постепенно отменяют на 2,5 мг/мес в течение 4-6 недель), при недостаточной эффективности ГКС и развитии побочных эффектов – цитостатики (азатиоприн 50-100 мг/сут)
4. Улучшение метаболизма гепатоцитов: витамины ундевит, декамевит, дуовит, витамин В12; липолевая кислота; гепатопротекторы (эссенциале, лив-52, карсил)
5. Иммуномодулирующая терапия — для повышения активности Т-супрессорной популяции лимфоцитов: левамизол(декарис) 100-150 мг/сутки через день 7-10 раз, затем поддерживающая доза 50-100 мг/неделю до года
6. Дезинтоксикационная терапия: 200-400 мл 5-10% р-ра глюкозы в/в, 200-400 мл 0,9% физ. р-ра в/в
Диспансеризация: при хроническом активном гепатите: каждые 2-3 месяца осмотр больного с определением в крови основных биохимических показателей (билирубин, АСТ,АЛТ, белковые фракции, протромбин), при хроническом персистирующем гепатите: обследование не реже 2 раз в год; при лечении поддерживающими дозами иммунодепрессантов – ежемесячный осмотр, общие клинические и биохимические исследования крови.
Дата добавления: 2015-01-13; просмотров: 2369; Опубликованный материал нарушает авторские права? | Защита персональных данных
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Для студентов недели бывают четные, нечетные и зачетные. 9875 — | 7670 — или читать все…
Читайте также:
Источник
Хронический гепатит – это воспалительное заболевание, характеризующееся фиброзными и некротическими изменениями ткани и клеток печени без нарушения структуры долек и признаков портальной гипертензии. В большинстве случаев пациенты жалуются на дискомфорт в области правого подреберья, тошноту, рвоту, нарушение аппетита и стула, слабость, снижение работоспособности, похудение, желтушность, зуд кожи. Диагностические мероприятия заключаются в проведении биохимического анализа крови, УЗИ органов брюшной полости, биопсии печени. Терапия направлена на нейтрализацию причины патологии, улучшение состояния пациента и достижение стойкой ремиссии.
Общие сведения
Хронический гепатит – это воспалительное поражение паренхимы и стромы печени, развивающееся под действием различных причин и продолжающееся больше 6 месяцев. Патология представляет серьезную социально-экономическую и клиническую проблему в связи с неуклонным ростом заболеваемости. По данным статистики, в мире зафиксировано 400 млн. больных хроническим гепатитом В и 170 млн. пациентов с хроническим гепатитом С, при этом ежегодно добавляется более 50 млн. впервые выявленных гепатитов В и 100-200 млн. гепатитов С. Все хронические гепатиты занимают примерно 70% в общей структуре патологических процессов печени. Болезнь встречается с частотой 50-60 случаев на 100 000 населения, заболеваемости в большей степени подвержены мужчины.
За последние 20-25 лет накоплено немало важных сведений о хроническом гепатите, стал понятен механизм его развития, поэтому разработаны более эффективные способы терапии, которые постоянно совершенствуются. Изучением вопроса занимаются врачи инфекционисты, терапевты, гастроэнтерологи и другие специалисты. Исход и эффективность терапии напрямую зависят от формы гепатита, общего состояния и возраста пациента.
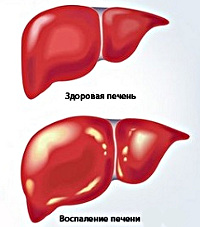
Хронический гепатит
Причины
Причиной хронического гепатита чаще всего является ранее перенесенный вирусный гепатит В, С, Д, иногда А. Каждый возбудитель по-разному воздействует на печень: вирус гепатита В не вызывает разрушения гепатоцитов, механизм развития патологии связан с иммунной реакцией на микроорганизм, который активно размножается в клетках печени и других тканях. Вирусы гепатита С и Д оказывают непосредственное токсическое воздействие на гепатоциты, вызывая их гибель.
Второй распространенной причиной патологии считается интоксикация организма, вызванная воздействием алкоголя, лекарственных препаратов (антибиотики, гормональные средства, противотуберкулезные медикаменты и т. п.), тяжелых металлов и химикатов. Токсины и их метаболиты, накапливаясь в клетках печени, вызывают сбой в их работе, накопление желчи, жиров и обменные нарушения, которые приводят к некрозу гепатоцитов. Помимо этого, метаболиты являются антигенами, на которые активно реагирует иммунная система. Также хронический гепатит может сформироваться в результате аутоиммунных процессов, которые связаны с неполноценностью Т-супрессоров и образованием токсичных для клеток Т-лимфоцитов.
Факторы риска
Спровоцировать развитие патологии может:
- нерациональное питание;
- злоупотребление алкоголем;
- неправильный образ жизни;
- инфекционные заболевания;
- малярия;
- эндокардит;
- различные болезни печени, которые вызывают метаболические нарушения в гепатоцитах.
Патогенез
Патогенез различных форм хронического гепатита связан с повреждением ткани и клеток печени, формированием иммунного ответа, включением агрессивных аутоиммунных механизмов, которые способствуют развитию хронического воспаления и поддерживают его в течение длительного времени.
Классификация
Хронический гепатит классифицируется по нескольким критериям: этиологии, степени активности патологии, данным биопсии. По причинам возникновения выделяют хронический вирусный гепатит В, С, Д, А, лекарственный, аутоиммунный и криптогенный (неясной этиологии). Степень активности патологических процессов может быть различной:
- минимальной — АСТ и АЛТ выше нормы в 3 раза, увеличении тимоловой пробы до 5 Ед, росте гамма-глобулинов до 30%;
- умеренной — концентрация АЛТ и АСТ повышаются в 3-10 раз, тимоловая проба 8 Ед, гамма-глобулины 30-35%;
- выраженной — АСТ и АЛТ выше нормы более чем в 10 раз, тимоловая проба больше 8 Ед, гамма-глобулины больше 35%.
На основе гистологического исследования и биопсии выделяют 4 стадии хронического гепатита:
- 0 стадия – фиброз отсутствует
- 1 стадия — незначительный перипортальный фиброз (разрастание соединительной ткани вокруг клеток печени и желчных протоков)
- 2 стадия — умеренный фиброз с порто-портальными септами: соединительная ткань, разрастаясь, образует перегородки (септы), которые объединяют соседние портальные тракты, сформированные ветвями воротной вены, печеночной артерии, желчными протоками, лимфатическими сосудами и нервами. Портальные тракты располагаются на углах печеночной дольки, которая имеет форму шестиугольника
- 3 стадия – сильный фиброз с порто-портальными септами
- 4 стадия — признаки нарушения архитектоники: значительное разрастание соединительной ткани с изменением структуры печени.
Симптомы хронического гепатита
Общие проявления
Симптомы хронического гепатита вариабельны и зависят от формы патологии. Признаки при малоактивном (персистирующем) процессе слабо выражены либо совсем отсутствуют. Общее состояние пациента не меняется, но ухудшение вероятно после злоупотребления алкоголем, интоксикации, витаминной недостаточности. Возможны незначительные боли в области правого подреберья. Во время осмотра обнаруживается умеренное увеличение печени.
Клинические признаки при активной (прогрессирующей) форме хронического гепатита ярко выражены и проявляются в полном объеме. У большинства больных регистрируется диспепсический синдром (метеоризм, тошнота, рвота, нарушение аппетита, вздутие живота, изменение стула), астеновегетативный синдром (резкая слабость, утомляемость, снижение работоспособности, похудение, бессонница, головные боли), синдром печеночной недостаточности (желтуха, лихорадка, появление жидкости в брюшной полости, кровоточивость тканей), длительные или периодические боли в области живота справа.
На фоне хронического гепатита увеличиваются размеры селезенки и регионарные лимфатические узлы. Из-за нарушения оттока желчи развивается желтуха, зуд. Также на кожных покровах можно обнаружить сосудистые звездочки. Во время осмотра выявляется увеличение размеров печени (диффузное либо захватывающее одну долю). Печень плотная, болезненная при пальпации.
Хронические вирусные гепатиты
Хронический вирусный гепатит Д протекает особенно тяжело, для него характерна ярко выраженная печеночная недостаточность. Большинство пациентов жалуются на желтуху, зуд кожных покровов. Помимо печеночных признаков, диагностируются внепеченочные: поражение почек, мышц, суставов, легких и пр.
Особенность хронического гепатита С – длительное персистирующее течение. Более 90% острых гепатитов С завершаются хронизацией. У пациентов отмечается астенический синдром и незначительное увеличение печени. Течение патологии волнообразное, через несколько десятков лет она заканчивается циррозом в 20-40% случаев.
Хронические неинфекционные гепатиты
Аутоиммунный гепатит встречается у женщин от 30 лет и старше. Для патологии характерна слабость, повышенная утомляемость, желтушность кожи и слизистых, болезненность в правом боку. У 25 % больных патология имитирует острый гепатит с диспепсическим и астеновегетативным синдромом, лихорадкой. Внепеченочные признаки встречаются у каждого второго пациента, они связаны с поражением легких, почек, сосудов, сердца, щитовидной железы и других тканей и органов.
Лекарственный хронический гепатит характеризуется множественными признаками, отсутствием специфических симптомов, иногда патология маскируется под острый процесс или механическую желтуху.
Диагностика
Диагностика хронического гепатита должна быть своевременной. Все процедуры проводятся в отделении гастроэнтерологии. Окончательный диагноз ставят на основании клинической картины, инструментального и лабораторного обследования: анализа крови на маркеры, УЗИ органов брюшной полости, реогепатографии (исследование кровоснабжения печени), биопсии печени.
Лабораторные исследования
Анализ крови позволяет определять форму патологии благодаря обнаружению специфических маркеров – это частицы вируса (антигены) и антитела, которые образуются в результате борьбы с микроорганизмом. Для вирусного гепатита А и Е характерны маркеры только одного типа — anti-HAV IgM или anti-HЕV IgM.
При вирусном гепатите В можно обнаружить несколько групп маркеров, их количество и соотношение указывают на стадию патологии и прогноз: поверхностный антиген В (HBsAg), антитела к ядерному антигену Anti-HBc, Anti-HBclgM, НВеАg, Anti-HBe (он появляется только после завершения процесса), Anti-HBs (формируется при адаптации иммунитета к микроорганизму). Вирус гепатита Д идентифицируется на основании Anti-HDIgM, суммарных Anti-HD и РНК этого вируса. Главный маркер гепатита С — Anti-HCV, второй – РНК вируса гепатита С.
Функции печени оцениваются на основании биохимического анализа, а точнее, определении концентрации АЛТ и АСТ (аминотрансферазы), билирубина (желчного пигмента), щелочной фосфатазы. На фоне хронического гепатита их количество резко увеличивается. Поражение клеток печени приводит к резкому снижению концентрации альбуминов в крови и значительному увеличению глобулинов.
Инструментальная диагностика
УЗИ органов брюшной полости – безболезненный и безопасный способ диагностики. Он позволяет определить размеры внутренних органов, а также выявить произошедшие изменения. Самый точный метод исследования – биопсия печени, она позволяет определить форму и стадию патологии, а также подобрать наиболее эффективный метод терапии. На сновании результатов можно судить о степени распространенности процесса и тяжести, а также о вероятном исходе.
Лечение хронического гепатита
Лечение преследует цель устранения причины возникновения патологии, купирования симптомов и улучшения общего состояния. Терапия должна быть комплексной. Большинству пациентов назначают базисный курс, направленный на снижение нагрузки на печень. Всем больным с хроническим гепатитом необходимо сократить физические нагрузки, им показан малоактивный образ жизни, полупостельный режим, минимальное количество лекарственных препаратов, а также полноценная диета, обогащенная белками, витаминами, минералами (диета № 5). Необходимо исключить жирные, жареные, копченые, консервированные продукты, пряности, крепкие напитки (чай и кофе), а также алкоголь.
Медикаментозная терапия
При возникновении запоров показаны мягкие слабительные средства, для улучшения пищеварения – ферментные препараты без содержания желчи. Для защиты клеток печени и ускорения процессов восстановления назначают гепатопротекторы. Их следует принимать до 2-3 месяцев, желательно повторять курс приема таких лекарств несколько раз в год. При выраженном астеновегетативном синдроме используют поливитамины, природные адаптогены. Нередко применяют витамины в инъекциях: В1, В6, В12.
Интерферонотерапия
Вирусные хронические гепатиты плохо поддаются терапии, большую роль играют иммуномодуляторы, которые косвенно воздействуют на микроорганизмы, активизируя иммунитет пациента. Использовать самостоятельно эти медикаменты запрещено, так как они обладают противопоказаниями и особенностями.
Особое место среди таких препаратов занимают интерфероны. Их назначают в виде внутримышечных или подкожных инъекций до 3 раз в неделю; при этом возможно повышение температуры тела, поэтому перед инъекцией необходим прием жаропонижающих средств. Положительный результат после лечения интерфероном наблюдается в 25 % случаев хронических гепатитов. В детском возрасте эта группа препаратов используется в виде ректальных свечей. Если позволяет состояние пациента, проводят интенсивную терапию: применяют препараты интерферона и противовирусные средства в больших дозировках, например, комбинируют интерферон вместе с рибавирином и ремантадином (особенно при гепатите С).
Постоянный поиск новых лекарственных препаратов привел к разработке пегилированных интерферонов, в которых молекула интерферона соединена с полиэтиленгликолем. Благодаря этому лекарство может дольше находиться в организме и длительно бороться с вирусами. Такие медикаменты высокоэффективны, они позволяют сократить частоту их приема и продлить период ремиссии хронического гепатита.
Дезинтоксикационная терапия
Если хронический гепатит вызван интоксикацией, то следует провести дезинтоксикационную терапию, а также исключить проникновение токсинов в кровь (отменить лекарственный препарат, алкоголь, уйти с химического производства и т. п.).
Терапия аутоиммунного гепатита
Аутоиммунный хронический гепатит лечится глюкокортикоидами в комбинации с азатиоприном. Гормональные средства принимают внутрь, после наступления эффекта их дозу понижают до минимально допустимой. При отсутствии результатов назначают пересадку печени.
Профилактика и прогноз
Прогноз хронического гепатита зависит от вида болезни. Лекарственные формы практически полностью излечиваются, аутоиммунные также хорошо поддаются терапии, вирусные редко разрешаются, чаще всего они трансформируются в цирроз печени. Совмещение нескольких возбудителей, например, вируса гепатита В и Д, вызывает развитие наиболее тяжелой формы заболевания, которая быстро прогрессирует. Отсутствие адекватной терапии в 70% случаев приводит к циррозу печени.
Больные и носители вирусов гепатита не представляют большой опасности для окружающих, так как заражение воздушно-капельным и бытовым путем исключается. Заразиться можно только после контакта с кровью или другими биологическими жидкостями. Чтобы снизить риск развития патологии, нужно использовать барьерную контрацепцию во время полового акта, не брать чужие предметы гигиены. Для экстренной профилактики гепатита В в первые сутки после возможного заражения применяют человеческий иммуноглобулин. Также показана вакцинация против гепатита В. Специфическая профилактика других форм этой патологии не разработана.
Источник