Как лечат кишечную инфекцию у новорожденных
Сложно представить себе что-то более страшное для молодых родителей, чем кишечная инфекция у грудничка, сопровождающаяся высокой температурой, рвотой и поносом.
Сегодняшняя статья об успешном и реально работающем способе лечения этого недуга у совсем маленьких крошек, когда ребенок отказывается много пить. Задачка не из простых, но шансы на успех высоки, если усвоен главный секрет лечения.
Пишу эту статью, так сказать, прямо с плацдарма военных действий. В данный момент мы находимся в жаркой Турции, на долгожданном отдыхе, и надо же такому случиться, что именно сейчас Ева заболела. Всё началось утром на пляже, когда её несколько раз вырвало, я потрогала лобик и заподозрила температуру. В номере измерила, так и есть: 39 градусов!
Вскоре не заставил себя ждать и водянистый зелёный стул. В общем, классическая кишечная инфекция. В итоге сейчас муж с трёхлетним Лёвушкой загорают на пляже, а мы с моей маленькой годовалой булочкой Евой сидим в номере, отдыхаем и лечимся.
Как распознать кишечную инфекцию
Конечно, с грудничками сложнее диагностировать любую болезнь по одной простой причине: они не умеют говорить и сказать, где и что у них болит, не могут.
Но даже неопытная мамочка всегда заметит, что что-то не так, и сможет заподозрить острую кишечную инфекцию по следующим признакам:
- Ребенок становится очень, очень капризным: плачет без остановки и не слезает с рук. Вероятней всего, на этой стадии вы ещё не придадите значения его поведению, списав всё на «голодный», «устал», «хочет спать» и т.д. Между тем, самые внимательные мамочки уже сейчас, ощупав лобик, могут обнаружить повышенную (зачастую до 38-39 градусов) температуру тела.
- Далее малыша или внезапно вырвет, или случится приступ поноса, или и то, и другое. Это уже конкретные симптомы, после появления которых для мамы становится очевидным: «что-то не так». После подобного эпизода я рекомендую отправиться в помещение, помыть и переодеть малыша в одежду, которую не жалко, если вырвет или сильно обкакается повторно (по возможности, и самой переодеться в наряд попроще), умыть ему личико прохладной водичкой и измерить температуру тела (если вы не сделали этого ранее).
- В зависимости от тяжести инфекции приступы поноса и рвоты могут повторяться с той или иной периодичностью.
Кто виноват
Чаще всего проблемы с животиком возникают при смене обстановки, питания и воды, и это не удивительно. Ведь отправляясь в путешествие, малыш попадает в новую для себя микробную среду, к которой он абсолютно не привычен. Желудок – это самое слабое и уязвимое место у крохи, потому что его организм ещё не вырабатывает достаточное количество соляной кислоты и желудочного сока, которые могли бы эффективно обезвреживать патогенные микроорганизмы. Добавьте сюда привычку ползать, хватать, тянуть в рот грязные предметы и руки.
Однозначно установить причину заражения достаточно сложно, но по статистике, лидируют:
- Некачественная вода (помыли ручки водопроводной водой, не успели вытереть, малыш сунул их в ротик, замешали кашку на воде сомнительного качества или налили такую воду крохе в бутылочку и т.д.).
- Еда (употребление сыроватой, недостаточно термически обработанной пищи, особенно курицы и мяса).
- Грязные руки (поползали по полу в номере и лобби-баре, поиграли в детской песочнице, куда имеют доступ уличные животные, погладили отельную кошку, а потом скушали печеньку и т.д.).
Профилактика проблем с животиком заключается в исключении вышеперечисленных моментов, тщательном мытье рук и фруктов перед едой, употреблении бутилированной или кипяченной воды, соблюдении всех правил при приготовлении и хранении продуктов.
Как лечить
Разумеется, первое, что вы должны сделать – попытаться обратиться к доктору. Однако, в тех ситуациях, когда такой возможности нет, или не получается сделать это немедленно, нужно начинать лечение самостоятельно в домашних условиях.
Запомните главное! 90 процентов всех кишечных инфекций успешно нейтрализуются системой собственного иммунитета и лечатся без антибиотиков дома при выполнении одного простого условия, которое не выполняют 90 процентов родителей, и потому их дети лечатся под внутривенными капельницами в инфекционных больницах.
Первое и самое важное. Ребенок должен пить! Очень-очень-очень много! При поносе, рвоте и высокой температуре это жизненно необходимо! Главная опасность любой кишечной инфекции – не сами микробы, а обезвоживание и вызванные им бактериальные осложнения (пневмонии, отиты и др.).
Когда вас с ребенком с поносом и рвотой привезут в больницу в любой стране мира, в первую очередь врачи будут решать именно проблему обезвоживания. Как? Поставят внутривенно капельницу с физраствором и глюкозой. Одновременно с этим дадут жаропонижающее. В результате, естественно, состояние ребенка нормализуется и вас отпустят домой.
Никаких волшебных таблеток в лечении кишечных инфекций и обезвоживания не существует! Независимо от того, кто возбудитель: ротавирусная инфекция, норовирусная, сальмонеллез, аденовирус и т.д. Если не сможете влить достаточное количество воды через рот, её будут колоть через капельницу.
И хорошо, если попадётся опытная детская медсестра, а не как у нас однажды с Лёвой, когда ему в три месяца нужно было взять какой-то анализ крови (именно из вены), и эту вену ему искали, шаря в ручке иголкой, минут 15. Как он кричал, и как у меня обливалось кровью сердце!
К чему я всё это рассказываю? Да к тому, что вы должны сделать всё от вас зависящее, чтобы вылечить кроху дома и не попасть в инфекционную больницу, где будут уколы, капельницы и злые тёти.
Однако, большинство родителей недооценивают необходимость обильного питья при болезнях, перекладывая ответственность за здоровье своего ребенка на врачей. Мне доводилось слышать и такое: зачем поить ребенка, если он не хочет, я ведь такая «добрая» и «хорошая» мама, не могу его уговорить, нам проще съездить в больницу и прокапаться.
Я рассуждаю по-другому. Мы на то и родители, взрослые и опытные, чтобы уметь помогать своим детям в разных ситуациях и при разных болезнях. Да, бесспорно, есть врачи, но это на крайний случай, а не по каждому чиху. При лечении детских болезней, в частности, кишечных инфекций, слишком многое зависит именно от родителей, и совсем немного – от врачей.
Всё, что нам нужно сделать – это помочь маленькому организму продержаться 3-5 дней (это именно то, сколько времени лечится стандартная кишечная инфекция), за которые система иммунитета распознает возбудителя болезни и выработает антитела к нему, в результате чего малыш успешно выздоровеет.
Это ни в коем случае не призыв к самолечению, а призыв к активной позиции в вопросах детского здоровья, и не перекладывания ответственности за здоровье собственного ребенка только на врачей.
Второй момент в лечении. Приготовьтесь к тому, что грудничок не будет есть несколько дней.
Я понимаю, что это сложно для вас как для русской мамы психологически, но поверьте, еда – это последнее, в чем сейчас нуждается маленький организм.
Если не хочет, ни в коем случае не принуждайте. Если хочет – строгая диета (безмолочные кашки, жидкие постные супчики, отварные или тушеные овощи, галетное сухое печенье, корочки хлеба, кисломолочные (не путать с просто молочными) продукты – кефир, нежирный творог).
Такой же диеты следует придерживаться и после выздоровления. Как долго? Ориентируйтесь на рекомендации доктора и состояние ребенка. В среднем же достаточно 7-10 дней после полного выздоровления.
В любом случае из рациона следует временно исключить молоко, свежие фрукты и овощи и жирную тяжёлую пищу.
У меня Ева совсем не ела 2 дня. На третий день, когда нормализовалась температура, она попросила еды, и мы ещё пару-тройку дней сидели на растворимой безмолочной каше и печенье.
Третья рекомендация. Если у ребенка при кишечной инфекции температура, даём жаропонижающее симптоматически, если температура повышается до 38 градусов. Ждать более высокой отметки (до 38,5 – 39 градусов), как при ОРВИ, не стоит, поскольку сейчас тот случай, когда высокая температура создаёт дополнительную опасность обезвоживания вдобавок к поносу и рвоте.
Безопасные лекарства для снижения температуры, разрешённые к применению у детей – парацетамол и ибупрофен. О том, как их выбирать и применять по отдельности и в сочетании (для большего эффекта), а также о других допустимых способах снижения жара, мы уже говорили в статье как быстро и эффективно сбить температуру у ребенка.
Как поить и чем
Мы уже выяснили, что залог успешного лечения кишечной инфекции в том, чтобы малыш пил много жидкости.
Причём это как раз тот случай, когда главное – количество, а не качество. Поэтому, если ребенок соглашается пить только сладкий сок или газировку, пусть пьёт даже это. Оптимально, конечно, постараться залить в ребенка вредный напиток хотя бы немного в разбавленном виде (к примеру, 3 к 1 или 2 к 1 с водой), но если уж совсем никак, то можно и не разбавлять.
Вам остаётся только контролировать, хватает ли ребенку жидкости. Здесь самый простой способ как определить, достаточно ли карапуз пьёт – отслеживать частоту, объём и цвет мочеиспусканий. Ребенок должен ходить по-маленькому каждые 1 — 2 часа, и чаще. Моча при этом должна быть светлой.
Если промежутки более длинные, это повод увеличивать количество выпиваемой жидкости. Итак, если малыш пьёт и достаточно часто (раз в 1 — 2 часа и чаще мочится), всё под контролем.
Теперь поговорим о тех ситуациях, когда кроха (как моя Ева) отказывается пить, плюётся и плачет. Как напоить в этом случае? Придётся карапузу помогать пить. И раз мы всё равно будем делать это принудительно, рациональней использовать специальные растворы для пероральной регидратации (например, Регидрон), которые максимально быстро и эффективно могут восполнить дефициты жидкости и необходимых солей в организме малыша.
Если готового пакетика под рукой нет, аналог такого раствора можно приготовить дома самостоятельно из подручных продуктов.
Рецепт раствора для пероральной регидратации:
- литр бутилированной или кипяченной воды;
- 2 столовые ложки сахара;
- 1 чайная ложка соли;
- 1 чайная ложка соды.
Лучше всего, если раствор будет температуры тела, то есть 36-37 градусов. Это позволит жидкости быстрее всосаться из желудка и не спровоцировать рвоту.
Поскольку соску и бутылочку малыш выплёвывает, мы будем использовать другие предметы. Очень удобен для применения специальный пластиковый дозатор, который идёт в комплекте с жаропонижающими детскими сиропами (Панадол, Нурофен). Но если такого под рукой нет, вполне подойдёт обычный шприц (естественно, без иглы).
Итак, мы запаслись всем необходимым, чтобы восполнить запасы жидкости в организме у грудничка, который отказывается пить, порядок действий будет следующий.
- Готовим раствор для пероральной регидратации.
- Набираем его в пластиковый дозатор или шприц (без иглы).
- Берём малыша на ручки, или располагаем на другой поверхности, чтобы нам было удобно и его голова находилась повыше, чем туловище.
- Набираем жидкость в пластиковый дозатор или шприц (без иглы) и начинаем потихоньку, буквально по капельке капать раствор крохе за щёчку.
- Следим, чтобы проглатывал и не давился. Рассчитываем количество жидкости исходя из возраста ребенка и объёма желудка от 20 мл в возрасте 1 месяц до 80 мл в возрасте 1 года. Повторять процедуру каждый 1 час.
Приготовьтесь к тому, что будет плакать, кричать, скандалить, а как же иначе? Первые сутки я и ночами вливала в Еву этот раствор.
Конечно, жить в режиме круглосуточного вливания в грудничка соленого раствора хоть и жизненно необходимо, но тяжело. Поэтому я рекомендую не прекращать попытки предлагать различные сладкие напитки (компот, морс, разбавленный сок, сладкий чай и т.д.). Кстати, именно в это русло можно направить лишнюю энергию советчиков (бабушек и других родственников), которые норовят накормить больного ребенка и напихать в него ненужных лекарств.
Вполне возможно, что ребенок, поначалу отказывающийся от питья, начнёт с удовольствием пить сладкие напитки после солевого раствора.
Именно так получилось и у нас. То есть я сначала вливала раствор из шприца, потому что Ева отказалась даже от сладкого сока (разбавленного 1 к 1 с водой), но потом через пару таких вливаний она начала с удовольствием поглощать тот же самый сок из бутылочки, который я ей предлагала каждый раз.
Это позволило мне со временем совсем отказаться от вливания солевого раствора, потому что добровольно выпиваемой жидкости стало хватать, и питьевой режим был налажен.
Наградой мне было полное выздоровление моей малышки уже на третьи сутки без антибиотиков, капельниц и больниц. Именно так всё закончится и у вас в 90 процентах случаев при выполнении всех рекомендаций.
На фото ниже абсолютно весь арсенал средств, которые мы использовали при лечении кишечной инфекции, ничего больше! Через три дня мы уже вновь купались в море, а через пять кушали с отменным аппетитом.
Когда врач нужен срочно
Тем не менее, есть случаи, когда оставаться дома с больным ребенком вы не можете, и врач нужен не просто срочно, а неотложно:
- У вас не получается ребенка поить.
- Есть признаки обезвоживания (самый очевидный — ребенок не мочится 6 часов и более).
- Есть кровь в каловых массах или рвоте.
Остались вопросы? Рекомендую к просмотру отличное видео, в котором известный детский врач Комаровский Е.О. простым языком объясняет все нюансы лечения кишечных инфекций.
Источник

Кишечные инфекции, или сокращено ОКИ среди малышей занимают «почетное» второе место после ОРВИ, и нередко становятся причиной госпитализации детей раннего возраста в стационар, а в грудном возрасте могут быть причиной гибели при присоединении грозных осложнений (обезвоживание, инфекционно-токсический шок, судороги, кома). В виду их большой распространенности и важности, а также высокой опасности, особенно в грудном возрасте, все родители должны иметь представление не только о симптомах, но и причинах, осложнениях и лечении ОКИ.
Оглавление:
Что подразумевают под ОКИ?
Какие возбудители виновны в развитии ОКИ?
Особенности пищеварения малышей, способствующие ОКИ
Роль микрофлоры в генезе ОКИ
Как груднички заражаются кишечными инфекциями
Проявления кишечной инфекции у грудничков
Особенности поражений разных отделов пищеварительного тракта
Чем особенны ОКИ у грудников
Что подразумевают под ОКИ?
Под термином ОКИ (острая кишечная инфекция) врачи имеют в виду целую группу патологий инфекционного происхождения, которые имеют различные причины, но единый механизм заражения («болезни грязных рук») и проявляются сходными клинически симптомами – понос, рвота, боли в животе, недомогание, лихорадка.
Важно
Эти заболевания в младенческом возрасте протекают тяжело, имеют все шансы на осложненное течение, что грозит госпитализацией в стационар и интенсивной терапией.
Как в нашей стране, так и во всем мире заболеваемость ОКИ крайне высокая, и до двух лет именно эти болезни и их осложнения относятся к одним из лидирующих причин гибели малышей, особенно на первом году жизни. Нередко ОКИ имеют форму эпидемических вспышек – то есть болеют сразу целыми семьями или организованными коллективами, отделениями больниц и даже роддомов.
Какие возбудители виновны в развитии ОКИ?
Исходя из причины, все кишечные инфекции острого течения можно разделить на несколько групп. Так, выделяют:
-
 ОКИ микробной (либо по-другому, бактериальной) природы. К этой группе можно причислить такие известные заболевания как сальмонеллез, клебсиеллезную, протейную инфекции, патологии, вызванные патогенными штаммами кишечной палочки – эшерихиоз, кампилобактерную инфекцию, микробную дизентерию и многие другие. Сюда же относят инфицирование стафилококками, брюшным тифом, холерой, ботулизмом.
ОКИ микробной (либо по-другому, бактериальной) природы. К этой группе можно причислить такие известные заболевания как сальмонеллез, клебсиеллезную, протейную инфекции, патологии, вызванные патогенными штаммами кишечной палочки – эшерихиоз, кампилобактерную инфекцию, микробную дизентерию и многие другие. Сюда же относят инфицирование стафилококками, брюшным тифом, холерой, ботулизмом. - ОКИ вирусной природы, вызванные заражением вирусами, поражающими пищеварительную трубку. Сюда относят ротавирусную, адено- и энтеровирусную инфекции, Норфолк, коронавирус и некоторые другие.
- грибковые ОКИ, вызванные размножением в кишечнике патогенных грибков. В основном в этой группе лидирует кандидозное поражение.
- ОКИ паразитарной природы и протозойные, они провоцируются простейшими, которые паразитируют в кишечнике – это лямблии и амебы.
Обратите внимание
Нередко в раннем возрасте точную причину ОКИ не могут выявить в силу раннего начала лечения и подавления патогенной флоры за счет лекарств к моменту забора посева и получения его результата. Иногда высевается целая группа микробов, и точно установить причину невозможно. Тогда ставится клинический диагноз ОКИНЭ, то есть это ОКИ неизвестной или невыясненной этиологии.
На клинические проявления и методы лечения разница в диагнозе практически не влияет, но важна для эпидемиологического наблюдения и проведения мер по профилактике распространения инфекции (текущая и окончательная дезинфекция в очаге).
Особенности пищеварения малышей, способствующие ОКИ
 В детском возрасте, особенно до трех лет, пищеварительная система имеет особое строение и функциональную активность, а также специфические реакции иммунитета, что является способствующим фактором для развития ОКИ. Наиболее чувствительны к этим заболеваниям груднички.
В детском возрасте, особенно до трех лет, пищеварительная система имеет особое строение и функциональную активность, а также специфические реакции иммунитета, что является способствующим фактором для развития ОКИ. Наиболее чувствительны к этим заболеваниям груднички.
При ОКИ у детей могут поражаться различные отделы пищеварительной трубки, начиная с желудка (пищевод и ротовая полость не вовлекаются в процесс), заканчивая прямой кишкой. Попадая в ротовую полость, пища обрабатывается слюной, в которой содержится лизоцим, обладающий бактерицидным эффектом. У грудничков его мало и он слабой активности, в связи с чем пища хуже обеззараживается. В желудке вырабатывается пепсин, соляная кислота (они убивают патогенную флору) и бикарбонаты, защищающие стенки желудка от агрессивной кислой среды. У грудничков активность пепсина и кислоты низкая, что также снижает защиту от патогенных микробов и вирусов.
На слизистой кишечника масса ворсинок, которые активно участвуют в пищеварении. У детей раннего возраста они очень нежные и ранимые, патогенные объекты легко их повреждают, что приводит к отеку и секреции жидкости в просвет кишки – что немедленно формирует поносы.
Стенками кишки выделяется защитный (секреторный) иммуноглобулин– IgA, до трех лет его активность низкая, что также создает предрасположенность к ОКИ.
Добавим к этому общее снижение иммунной защиты в силу незрелости и раннего возраста.
Обратите внимание
Если же ребенок искусственник – действует еще один негативный фактор, отсутствие иммуноглобулинов грудного молока и защитных антител, которые поломают грудничку в борьбе с патогенными агентами.
Роль микрофлоры в генезе ОКИ
В рождения пищеварительный тракт грудничков заселяется микробами, которые формируют специфическую микрофлору кишечника, играющую важную роль в иммунитете, синтезе витаминов, пищеварении и даже обмене минералов, расщеплении пищи. Микробная флора (создавая определенный уровень активности, рН и осмолярности среды) также за счет своей активности подавляет рост и размножение попадающих в кишечник патогенных и условно-патогенных агентов.
Важно
Стабильный баланс микробов помогает грудничку защищаться от ОКИ, поэтому состояние микробной флоры крайне важно в раннем возрасте, и состояние дисбактериоза – предрасполагающий фактор к формированию ОКИ.
Если говорить обо всех микробах, их можно поделить на группы:
- Облигатная (постоянно находящаяся в кишечнике), она же относится к полезной флоре. Основные ее представители – это бифидо- и лактофлора, кишечная палочка и некоторые другие. Они составляют до 98% объема всех микробов кишечника. Основные ее функции – подавлять попадающих патогенных микробов и вирусы, помогать пищеварению, стимулировать иммунитет.
- факультативная флора (она же транзиторная и условно-патогенная). Эта группа микробов, присутствие которых в кишечнике допустимо, но не обязательно, в небольшом объеме они вполне допустимы и не вредят. При особых условиях группа условно-патогенных микробов может приводить к развитию ОКИ (если снижен иммунитет, выражен дисбактериоз кишечника, принимались сильнодействующие лекарства).
- патогенная флора (нетипичная) попадая в просвет кишечника, приводит к кишечным инфекциям, и поэтому опасна для детей.
Важно
Для грудничков наиболее опасна именно патогенная флора, а при снижении иммунитета, выраженном дисбактериозе и некоторых особых условиях, могут становиться опасными и дают ОКИ даже условно-патогенные ее представители.
Как груднички заражаются кишечными инфекциями
 Наиболее часто источником инфекции для грудничков становятся взрослые, болеющие ОКИ или являющиеся носителями патогенных объектов. Период инкубации для ОКИ обычно короткий, за исключением некоторых возбудителей, и длится от нескольких часов до нескольких суток (обычно 1-2 дня). Для вирусных инфекций заразность может длиться на протяжении всего периода клинических симптомов и даже до двух недель после исчезновения всех симптомов. Помимо этого, источникам возбудителей ОКИ для грудничков могут быть пища и вода, если они заражены вирусами или микробами опасной группы.
Наиболее часто источником инфекции для грудничков становятся взрослые, болеющие ОКИ или являющиеся носителями патогенных объектов. Период инкубации для ОКИ обычно короткий, за исключением некоторых возбудителей, и длится от нескольких часов до нескольких суток (обычно 1-2 дня). Для вирусных инфекций заразность может длиться на протяжении всего периода клинических симптомов и даже до двух недель после исчезновения всех симптомов. Помимо этого, источникам возбудителей ОКИ для грудничков могут быть пища и вода, если они заражены вирусами или микробами опасной группы.
Обратите внимание
Возбудители ОКИ попадают в организм через рот – с грязных ручек, с пищей или водой, а для некоторых инфекций актуален еще и воздушно-капельный путь (как при ОРВИ). Могут быть источниками инфекции также бытовые приборы, посуда и вещи, которые обсеменены патогенными вирусами и микробами. Опасно может стать вода для купания, взятая из открытых водоемов, попавшая в рот, а также несоблюдение личной гигиены родителями, особенно если они сами болеют или носители инфекции.
Наиболее восприимчивы к ОКИ именно дети грудного возраста, хотя ими могут болеть люди любого возраста. Для детей типично более тяжелое течение, с быстрым наступлением обезвоживания и негативными последствиями в виде судорог, обезвоживания или иных осложнений. Для грудного возраста есть и определенные факторы риска, формирующие более тяжелое течение ОКИ:
- Кормление смесями с самого рождения
- Дети с недоношенностью или незрелостью
- Введение прикорма, неподходящего по возрасту и неправильно приготовленного, обсемененного патогенами
- Летний период, когда активность опасных возбудителей выше (для микробов)
- Холодное время года (для вирусов)
- Иммунодефицитные состояния врожденного или приобретенного происхождения
- Поражения нервной системы травматического или гипоксического генеза.
Важно понимать, что иммунитет к данным инфекциям крайне нестойкий, и груднички могут, переболев одной ОКИ, в последующем заразиться другими ее видами, если не соблюдать мер предосторожности.
Проявления кишечной инфекции у грудничков
 Далеко не сразу после заражения возникают первые проявления инфекции, необходимо определенное время, которое требуется возбудителям для накопления их «критической массы» в организме детей. Этот период называют инкубационным и он разный для каждой из видов инфекции. Вирусные инфекции обычно проявляются быстрее, чем микробные, но не для всех видов возбудителей.
Далеко не сразу после заражения возникают первые проявления инфекции, необходимо определенное время, которое требуется возбудителям для накопления их «критической массы» в организме детей. Этот период называют инкубационным и он разный для каждой из видов инфекции. Вирусные инфекции обычно проявляются быстрее, чем микробные, но не для всех видов возбудителей.
В среднем, период инкубации длится от 4-6 часов до двух суток, реже – дольше. Далее следует период разгара, когда формируются все типичные проявления ОКИ – как общие, так и местные, со стороны пищеварительной системы. Для грудничков типично наличие двух клинических синдромов, имеющих разную степень выраженности и тяжести в зависимости от возбудителя, возраста и влияния сопутствующих факторов:
- инфекционно-токсический синдром
- кишечный синдром.
Для проявлений инфекционно-токсического синдрома типично повышение температуры, у грудничков порой до критических цифр, а в некоторых случаях лишь с незначительным ее повышением, что не менее опасно.
Обратите внимание
Лихорадка может быть как длительной и тяжелой, так и кратковременной, скачкообразной или постоянной, все зависит от конкретных свойств возбудителя. На фоне лихорадки или без нее возможны признаки интоксикации организма продуктами метаболизма вирусных или микробных частиц, накапливающихся в теле. Сюда относят выраженную слабость и вялость, а также головокружения и ломоту в теле, рвоту или тошноту на фоне лихорадки.
Нередко подобные проявления предваряют расстройства пищеварения или возникают параллельно с ними, утяжеляя состояние.
Кишечный синдром – это проявления расстройств функционирования одного или нескольких отделов пищеварительного тракта – желудка, тонкой кишки ил толстой, а также сочетания поражения различных отделов. К ним относят тошноту и рвоту, боли в животе и вздутие, понос разного типа (водянистый, с частицами пищи, примесями).
Особенности поражений разных отделов пищеварительного тракта
В зависимости от того, какой из отделов пищеварительной системы поражен больше, будет зависеть степень тяжести симптомов и их конкретные проявления. Преимущественное инфекционное поражение желудка приводит к клинике острого гастрита у грудничков. Он может проявляться тошнотой и рвотой, у грудничков она может быть фонтаном, а также обильными срыгиваниями сразу после приема пищи и воды. Также могут быть боли в желудке, которые у малыша проявляются криками и безутешным плачем, после рвоты на время утихающим. Стул может быть слегка разжиженным, но на короткий промежуток времени. На фоне частой и многократной рвоты может быстро наступать обезвоживание. Подобное изолированное поражение только желудка встречается нечасто.
Поражение одновременно желудка и тонкого кишечника формирует острый гастроэнтерит, который приводит к боли в животе, локализованной около пупка, а у грудничков разлитой по всему животу и проявляющейся криками и плачем, поджиманием ножек. На фоне этого возникает частый жидкий стул, который сначала имеет кашицеобразный вид, затем переходя в водянистый. Исходя из причин могут быть изменения цвета с зеленоватым или коричневатым оттенками, а также присутствуют непереваренные частицы пищи или молока, смеси. На фоне проблем со стулом также имеются все выше описанные проявления гастрита.
Изолированный энтерит протекает без рвоты или с однократной рвотой, которая бывает на фоне боли в животе. Но для энтерита типичен многократный обильный водянистый стул, и его частота зависит от вида возбудителя, количества попавшего агента и степени тяжести состояния. Это состояние также опасно обезвоживанием из-за больших потерь жидкости со стулом.
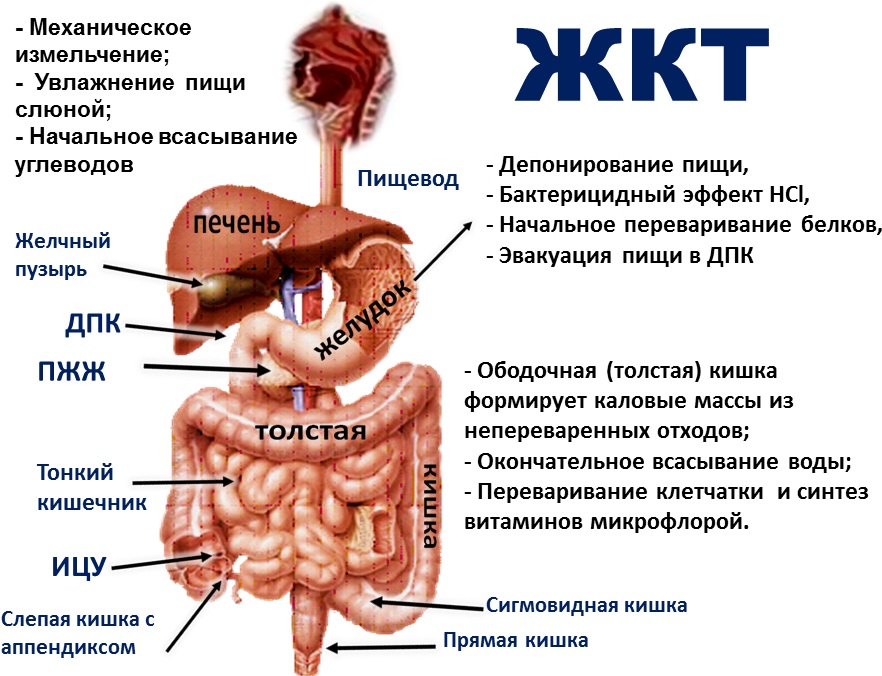
Проявления гастроэнтероколита – это одновременное поражение как желудка, так и всех отделов кишечника, как тонкого, так и толстого. Для него типичны срыгивания, тошнота с рвотой, причем многократной, а также частый жидкий стул и боли в животе, они распространяются на все отделы. Дефекация приносит малышу боль, нередко в стуле обнаруживается много слизи и кровь, некоторые из дефекаций могут быть скудными и слизистыми.
Энтероколит приводит к развитию болевого синдрома по всему животу, жидкому стулу а также периодическим скудным дефекациям со слизистым отделяемым и кровяными прожилками. Для колита типично появление боли внизу живота, особенно полевой части животика, дефекация приносит боль, стул необильный и со слизью, часты ложные позывы к дефекации и вздутие, метеоризм.
В зависимости от возбудителя, преимущественно поражаются те или иные отделы пищеварительной системы:
- Острый гастрит нередко возникает при пищевых токсикоинфекциях и отравлениях,
- Гастроэнтерит типичен для сальмонеллеза, эшерихиоза, стафилококковой инфекции, ротавируса.
- Энтерит наиболее часто возникает при холере,
- Энтероколит или колит появляется при микробной дизентерии.
В раннем возрасте зачастую возникают проявления гастроэнтерита или же гастроэнтероколита, редко бывают изолированные и локализованные поражения пищеварительной системы.
Чем особенны ОКИ у грудников
В отличие от всех более старших возрастных групп, для грудничков типично быстрое начало болезни и крайне тяжелое ее течение, нарастание симптомов тяжести буквально за несколько часов. Кроме того, у них преобладает вирусная этиология поражений, нежели среди детей постарше.
Формирование ОКИ у них приводит к развитию тяжелой степени обезвоживания, нередко требующей проведения внутривенных вливаний, а также восполнения потерь солей. Это приводит к высокому проценту летальных исходов в этой возрастной группе без должного и своевременного оказания им помощи. Помимо этого, высока роль в развитии клиники ОКИ условно-патогенной флоры, которая при стечении обстоятельств может привести к тяжелому течению инфекции.
Рекомендуем прочитать:
Кишечные инфекции у грудничков: диета и питьевой режим
Кишечные инфекции у грудничков: лечение
Парецкая Алена, педиатр, медицинский обозреватель
8,734 просмотров всего, 3 просмотров сегодня
Загрузка…
Источник

