Как лечить панкреатит при гепатите
Многим людям, у которых есть проблемы с органами пищеварения, устанавливают сразу несколько патологий. Часто наблюдается гепатит при панкреатите, когда проблемы возникают в этих двух органах. Спровоцировать появление патологии могут вирусы (поражающие печень), интоксикационные процессы при других инфекциях, отравлениях, передозировках препаратов.
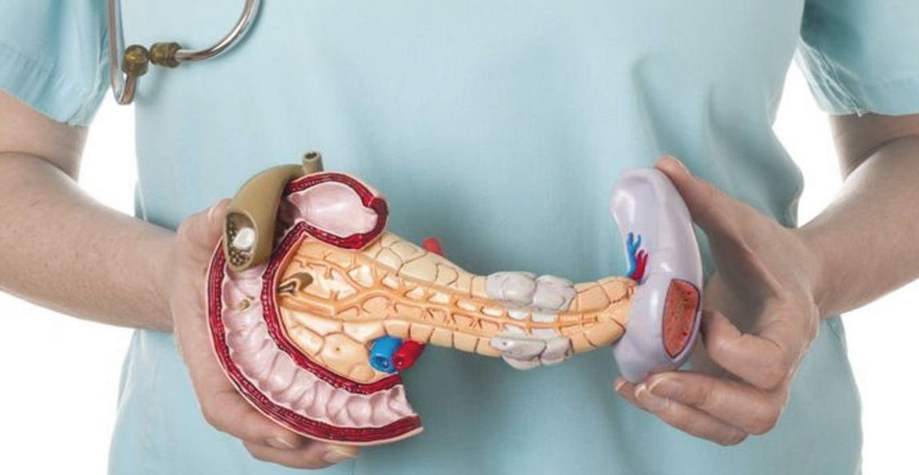
Взаимосвязь болезней
Не только причины, но и механизм развития заболеваний печени и поджелудочной железы похожи между собой. Сначала на клетки органа действуют повреждающие агенты, потом в ответ развивается процесс воспаления. Ткани отекают, а клеточные структуры подвергаются разрушению и замещению соединительной тканью.
Печень человека состоит из множества клеток, которые не имеют дифференциации. Они выполняют одновременно все функции – детоксикацию, аккумулирование ряда веществ и витаминов, участие практически во всех видах обмена. Поэтому компенсаторный потенциал печени велик, целые части ее берут на себя функцию поврежденных, и так может продолжаться длительное время. При своевременном лечении, соблюдении диеты и правильном образе жизни гепатоциты могут восстанавливаться.
При хроническом панкреатите возникает множество осложнений, в т. ч. язва, холецистит и гепатит. С другой стороны, заболевания печени могут становиться причиной панкреатита. На стадии хронизации патологических процессов становится невозможным выявление первичного заболевания. Все усилия врачей направляются на улучшение состояния больного с диагнозом гепатопанкреатит.
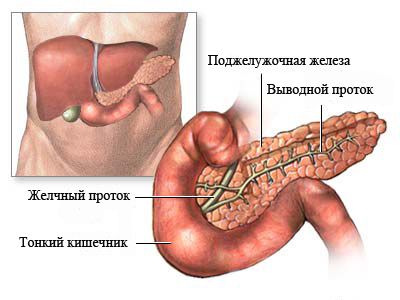
Что делать при приступе панкреатита
Приступ панкреатита требует оказания неотложной помощи. Он проявляется в виде опоясывающей боли, локализующейся в области подреберья, тошнотой, рвотой, напряжением мышц живота. При хроническом течении патологии боль соотносится с приемом пищи, особенно это касается жирного, жареного, острого. Ферментативная недостаточность органа приводит к вздутию живота, скоплению газов, поносу, отрыжке.
Во время приступа следует:
- полностью отказаться от приема любого вида пищи;
- соблюдать постельный режим;
- парентерально ввести анальгетик или спазмолитик;
- приложить холодный компресс на область проекции поджелудочной железы.
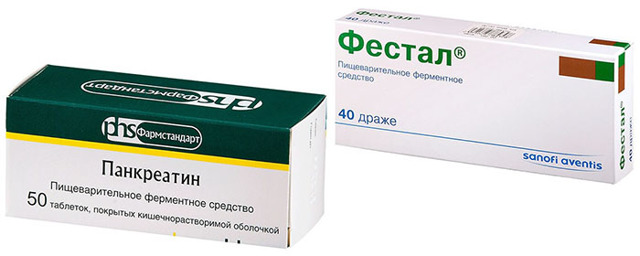 Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Острый панкреатит протекает активно, при этом происходит расплавление тканей, железа начинает переваривать сама себя. Такое опасное состояние требует немедленной помощи в условиях стационара и даже реанимации. Тяжелый приступ хронического заболевания также лечится только специалистами.
В том случае, когда развивается реактивный панкреатит на фоне гепатита, следует особое внимание уделить лечению проблем с печенью. Для этого применяются:
- гепатопротекторы (Карсил, Эссенциале);
- диета с исключением жирной и жареной пищи;
- на время обострения рекомендуется покой.
При сильных болях используются спазмолитические средства (Дротаверин, Спазмалгон), одновременно облегчается пищеварение путем назначения препарата Креон, который имеет в составе необходимые ферменты.
Диета при панкреатите и гепатите
Важной составляющей частью лечения заболеваний органов пищеварения является правильно подобранная диета. Важно устранить все вредные блюда и ввести в рацион как можно больше важных веществ.

Полезные продукты
При гепатите и панкреатите можно употреблять следующие продукты:
- диетическое мясо и нежирную рыбу;
- несладкое печенье без добавления крема;
- подсушенный хлеб с добавлением отрубей;
- молоко и кисломолочные продукты с низким содержанием жира;
- сыр нетвердых и неострых сортов;
- молочные и овощные супы;
- овощи и фрукты (есть исключения);
- крупы, картофель в умеренных количествах;
- яйца (1 раз в неделю), белок можно ежедневно.

Принимать пищу следует мелкими порциями, между завтраком, обедом и ужином необходимо перекусывать овощами, не слишком сладкими или кислыми фруктами, травяным чаем с галетным печеньем, можно выпить обезжиренный кефир или йогурт.
Запрещенные продукты
Нельзя при воспалении печени и поражении поджелудочной железы использовать в меню следующее:
- алкоголь, газированные напитки, какао и кофе;
- сдобу и свежие хлебобулочные изделия из высшего сорта муки;
- холодный суп (окрошку, свекольник), а также первое блюдо на мясном или грибном бульоне;
- копчения, соления, маринады, консервацию;
- жирное мясо, рыбу и молочные продукты.

Рацион при острой и хронической форме панкреатита
Поражение поджелудочной железы во время острого приступа или обострения хронического панкреатита требует полного отказа от пищи на 2-4 дня, в зависимости от тяжести протекания. В это время можно только пить минеральную воду без газа (Боржоми, Славяновская, Смирновская, Ессентуки №20), некрепкий отвар шиповника или слабозаваренный чай.
После этого пациенту разрешается перейти на питание с максимальным механическим и термическим щажением. Калорийность пищи снижена, запрещено употреблять любые продукты, которые могут вызвать усиление секреторной функции желудка и поджелудочной железы. Разрешается прием жидких блюд и сладостей (мед, сахар, сок из фруктов, отвар черной смородины).
По мере снижения острых проявлений в рацион постепенно добавляются другие продукты. Человек переходит на диету №5. Диффузные изменения поджелудочной железы в результате воспаления не проходят, поэтому ограничение в питании следует соблюдать пожизненно.
Особенности беременности и родов
Течение беременности с одновременным наличием гепатита и панкреатита имеет свои особенности. В первые месяцы часто развивается токсикоз, который протекает гораздо тяжелее, чем у здоровых женщин. Наблюдаются тошнота и многократная рвота, усиливающиеся во время приема жирной пищи. Происходит снижение аппетита и массы тела. Состояние несколько стабилизируется во втором и третьем триместрах, и если нет осложнений, то такой женщине не запрещено рожать.
При обострении воспаления врачи часто пропускают заболевание, т. к. оно напоминает токсикоз. Поэтому важно при малейшем ухудшении состояния сразу обращаться к врачу. Для этого требуется дополнительная консультация гастроэнтеролога или терапевта, прохождение анализов (кал, биохимический анализ крови).
Беременным требуется соблюдать диету и проходить лечение, также как и другим пациентам. Но в этом случае следует учитывать, что некоторые препараты могут повлиять на развитие плода.
Если во время вынашивания плода развивается острая форма панкреатита, то в этом случае врачи рекомендуют прерывание до срока в 12 недель. Кесарево сечение делается только в случае крайней необходимости, при условии исключения инфекционного осложнения. Роды лучше всего проводить естественным путем.
В том случае, когда у беременной наблюдается панкреатит на фоне гепатита, вызванного вирусом, то ведение беременности зависит от разновидности патологии печени. Некоторые виды инфекционного заболевания могут представлять опасность для жизни и здоровья как матери, так и будущего ребенка.
Наиболее тяжело протекают вирусные гепатиты B, С, E и D. На их фоне может развиваться печеночная недостаточность, внутриутробная гибель плода, смерть матери в результате интоксикации или кровотечения в процессе родов.
Источник
Панкреатит поджелудочной железы – это очень серьёзное заболевание, при котором повреждается железа, а в дальнейшем это ведёт к изменениям обмена веществ. Сегодня рассмотрим причины возникновения этого недуга, как с ним бороться, какие методы при этом использовать.
Причины возникновения заболевания
Диагноз «поджелудочный панкреатит» в наше время – это довольно распространённое явление. Но почему люди всё чаще страдают от него? Всё поймёте, когда узнаете причины, которые стимулируют появление этого недуга.
- Перебор с алкогольными напитками.
- Неправильное питание, а именно частое употребление солёной, острой и жирной пищи.
- Лишний вес.
- Сопутствующие заболевания, такие как: холецистит, гепатит, желчекаменная болезнь, язва, гастрит, опухоль.
- Операции на поджелудочной железе либо травмы на ней.
- Табакокурение.
- Пищевая аллергия.
- Наследственность.
- Приём лекарств, после которых заболевания появляется (тетрациклины, цитостатики, сульфаниламиды).
Симптоматика острого панкреатита
При такой форме заболевания нарушается свободный отток панкреатического сока, он перестаёт перевариваться собственными ферментами. Для такого диагноза, как острый панкреатит поджелудочной железы, характерны:
- Сильная боль. Она возникает в левой части живота, а уже через время распространяется на весь живот.
- Тошнота и даже рвота.
- Артериальное давление дезорганизуется.
- Нарушается понимание действительности.
- Может наступить шоковое состояние.
Эти симптомы слишком серьёзны, чтобы лечить заболевание дома. Поэтому при остром панкреатите следует срочно вызывать «скорую помощь». Опытный хирург должен осмотреть больного и в обязательном порядке определить его в стационар для дальнейшего лечения и наблюдения. Избежать операции на поджелудочной железе при острой форме болезни вряд ли удастся.
Хронический панкреатит: симптомы и лечение в начальном периоде
Признаки этого вида заболевания не такие уж страшные и не требуют безотлагательной помощи. Сейчас рассмотрим, что представляет собой хронический панкреатит, симптомы и лечение этого вида заболевания.
Для начала необходимо выделить два периода в хроническом воспалении:
- Начальный.
- Период явного повреждения поджелудочной железы.
Первый промежуток может длиться долго – до 10 лет. Симптоматика для этого периода:
- Болевой синдром. Боль может локализоваться в верхней и средней части живота, в левой поясничной области и даже в районе сердца. Чаще всего такие неприятные ощущения возникают спустя 15–20 минут после приёма пищи.
- Тошнота, возможна рвота.
- Вздутие живота.
- Понос.
Первый пункт наблюдается у больных часто, а вот остальные могут и не возникать. Даже если появится какой-то симптом, то с помощью лекарств можно быстро облегчить состояние.
Период явного повреждения поджелудочной железы
Здесь признаки имеют такой характер:
- Боли становятся не такими уж явными, как в первом случае.
- В этом случае преобладает диспепсический синдром: изжога, отрыжка, тошнота, вздутие живота.
- Возникает синдром мальдигестии. Это когда происходит нарушение переваривания пищи до тех частичек, которые бы всасывались.
- Возникает синдром мальабсорбции. В этом случае полностью нарушается механизм всасывания в тонком кишечнике.
Для мальдигестии и мальабсорбции характерны такие симптомы:
- зловонный, обильный стул;
- потеря массы тела;
- снижается зрение в вечернее время;
- появляется кровоточивость дёсен;
- может возникнуть конъюнктивит, стоматит, а также зуд кожи;
- развивается анемия;
- из-за того что происходит нарушение всасываемости кальция, бывают судороги и боли в костях;
- нервно-психическое возбуждение;
- появление холодного пота;
- дрожь в теле;
- сухость кожи;
- возникает чувство постоянной жажды.
Лечить хронический панкреатит необходимо, чтобы избежать операции на поджелудочной железе. Терапия должна быть адекватной и разумной. Только после сдачи всех необходимых анализов, а также консультации с доктором может быть назначена терапия. Сейчас рассмотрим, какую диагностику должен пройти заболевший, чтобы картина болезни прояснилась.
Распознавание заболевания
Следующие виды диагностик дадут полноценную картину болезни:
- Ультразвуковое исследование. УЗИ поджелудочной железы при панкреатите – это неотъемлемая процедура анализа. Такой вид диагностики показывает, насколько она увеличена в размерах, показывает неоднородность структуры, возможное наличие кист и расширение протоков. Точность такого исследования составляет 80–85 %. Это не слишком высокий результат, поэтому дополнительно следует сдать лабораторные анализы.
- Компьютерная и магнитно-резонансная томография. Такие виды диагностики, как и в первом случае, показывают, насколько увеличена поджелудочная железа. Кроме этого, с помощью таких исследований можно выявить злокачественные образования, псевдокисты, поражения соседних органов.
- Эндоскопическая ретроградная холангиопанкреатография. Это самая точная процедура, которая показывает почти 100% результат. Плюс к этому, такой вид диагностики является самым дешёвым из вышеупомянутых. Правда, есть и минус: этот метод не самый приятный, а в некоторых случаях болезненный.
Какие анализы необходимо сдать для постановки диагноза?
Кроме вышеописанных методов распознавания заболевания, доктор даёт направление на сдачу таких исследований:
- Общий анализ крови. Его результаты показывают признаки воспаления и возможной анемии.
- Сдача крови на определение уровня сахара в крови. Такой анализ необходим, чтобы выяснить, присутствует ли сахарный диабет у больного.
- Общий анализ мочи. Показывает возможные заболевания почек.
- Электрокардиограмма и эхокардиография исключают заболевания сердца.
После сдачи вышеперечисленных анализов станет чётко видна картина, а также поставлен или не поставлен диагноз «панкреатит поджелудочной железы».
Роль специалистов в лечении болезни
Панкреатит поджелудочной железы требует грамотного лечения. Поэтому больной должен пройти консультацию не у одного доктора, а у нескольких, чтобы образовалась общая картина его состояния, и врачи назначили ему правильную терапию.
Пациент должен прийти на консультацию к таким специалистам:
- Гастроэнтерологу. Он назначает лечение.
- Хирургу. Помощь этого специалиста нужна в том случае, если боли не прекращаются или появляются какие-либо осложнения.
- Эндокринологу. Необходим в том случае, если у больного присутствует сахарный диабет.
- Кардиологу. Консультация этого специалиста необходима, чтобы исключить возможные патологии сердечно-сосудистой системы.
От квалификации докторов будет зависеть итог лечения. Поэтому нужно выбирать лучших из лучших в их областях. Можно поинтересоваться об опыте работы докторов, сколько операций они проводили, имеется ли какая-нибудь статистика. Ваше здоровье в ваших руках. И оттого, насколько опытен специалист, на 80% будет зависеть быстрота и эффективность вашего лечения и скорейшего выздоровления.
Принципы правильного питания при панкреатите. Диета
При этом заболевании важно соблюдать определённые правила относительно питания. Поскольку от качества и количества принимаемой пищи будет зависеть самочувствие больного. Следующие принципы необходимо знать:
- Употреблять еду нужно не реже 5–6 раз в день. Питаться нужно понемногу, небольшими порциями.
- Лучше всего есть протёртые продукты. Дело в том, что при такой подаче блюда не будет раздражаться слизистая оболочка желудка.
- В рационе преобладать должны белки (150 грамм в день). Количество жиров не должно быть больше 80 грамм в день. С углеводами также нужно быть осторожным.
- Ставится табу на слишком горячие либо же, наоборот, холодные блюда.
- В период обострения состояния желательно полностью отказаться от любой пищи хотя бы на один день.
Теперь рассмотрим, какие продукты благотворно влияют на состояние поджелудочной железы.
Список рекомендованных продуктов
Главное условие при таком заболевании, как панкреатит поджелудочной железы, – диета. Это главный принцип лечения. В чём заключается суть диеты? В употреблении только тех продуктов и блюд, которые не будут раздражать слизистую оболочку поджелудочной железы. Следующие изделия можно и нужно употреблять людям, страдающих этим видом воспаления.
- Хлеб пшеничный несвежий, вчерашний.
- Суп на вторичном курином или говяжьем бульоне.
- Мясо: курица, телятина, индюшатина. Способ приготовления: варить, запекать в духовке. Мясо не должно содержать никаких приправ.
- Рыба, приготовленная на пару, сваренная или печёная в духовке.
- Молочные продукты с небольшим процентом жирности.
- Овощи варёные. Если хотите сырые, то только в перетёртом виде.
- Различные виды макарон.
- Крупы (гречка, рис, овсянка).
- Фрукты в печёном виде (имеются в виду яблоки и груши).
- Желе.
- Компоты, кисели, слабый чай.
Список продуктов, которые противопоказаны при панкреатите
- Первичные мясные или рыбные бульоны. То есть жирные, калорийные.
- Из круп нельзя употреблять пшено.
- Жирные сорта мяса, рыбы, птицы.
- Из овощей табу на редьку, редис, капусту, щавель и шпинат.
- Свежий хлеб или любые сдобные изделия.
- Различные виды колбас, консервы.
- Алкогольные напитки.
- Мороженое.
- Крепкий чай, кофе.
Употребление вышеперечисленных продуктов приведёт к негативному исходу, который имеет название «воспаление поджелудочной железы» (панкреатит, попросту говоря). Чтобы не играть в рулетку со своим здоровьем, запомните продукты, которые запрещается есть при этом заболевании. Ведь соблюдение диеты — это уже 60% положительного исхода течения болезни.
Лечение хронического панкреатита
Терапия этого заболевания направлена на уменьшение количества жёлчи. Панкреатит поджелудочной железы, лечение которого сводится только к применению специальных таблеток, даст временный результат. А если вдобавок к этому больной будет правильно питаться, соблюдать диету, то это будет почти 100% гарантия успешного выздоровления.
Но остановимся теперь на препаратах, которые помогают бороться с этим заболеванием.
Итак, лекарства, которые помогают убрать спазм мускулатуры:
- Это таблетки от поджелудочной железы. Панкреатит лечится следующими спазмолитиками: «Но-шпа», «Спазмоверин», «Спазмол».
- Субстанция для приготовления лекарственных форм «Папаверин».
Следующие препараты уменьшают выделение желудочного сока:
- Капсулы «Омепразол».
- Таблетки «Ранитидин», «Фамотидин».
Следующие препараты приводят в норму процесс пищеварения и регулируют функции поджелудочной железы. «Аллохол», «Панкреатин», «Фенипентол» — это таблетки от поджелудочной железы. Панкреатит — это не приговор.
Также для лечения панкреатита назначаются препараты, которые тормозят выработку ферментов поджелудочной железы. Среди таких лекарств часто применяется раствор «Апротинин».
Если присутствуют сильные боли или человек теряет вес, то возможна госпитализация и дальнейшая терапия строго под присмотром специалистов. Хирургическое вмешательство назначается в том случае, если уже не подлежит терапии поджелудочная железа. Лечение, диета при сильном поражении не помогут. Только удаление одной её части спасёт от дальнейшего разрушения.
Нельзя сказать, что после медикаментозного лечения наступает полное выздоровление. Грустно говорить, но панкреатит до конца вылечить невозможно. Но для того чтобы поджелудочная железа дальше не разрушалась, важно пройти лечение, а также соблюдать строгую диету, которая была описана выше.
Лечение острого панкреатита
Такой вид заболевания требует госпитализации. В стационаре больному назначают следующую терапию:
- Вливание внутривенно препаратов, которые будут помогать очищать кровь от токсинов и ферментов поджелудочной железы.
- Обезболивающие лекарства.
- Таблетки, которые будут разрушать ферменты железы. Например, таблетки «Кордокс».
- Лекарства против рвоты.
- Антибиотики.
- Спазмолитики.
Кроме этого, терапия включает в себя:
- Полное прерывание питания через рот на срок до 6 дней. Это нужно для того, чтобы деятельность поджелудочной железы временно была приостановлена.
- Питание внутривенное.
- Искусственная активизация мочеотделения для того, чтобы скорее токсические вещества вышли из организма с мочой.
- Промывание кишечника.
Профилактика панкреатита
Чтобы не возникнул рецидив, и болезнь вас снова не подкосила, важно соблюдать следующие правила:
- Правильно питаться. Соблюдение диеты — это самое важное условие сохранения здоровья поджелудочной железы.
- Категорический запрет на любые виды алкогольных напитков.
- Отказаться от курения.
- Снизить физические нагрузки. Бег, прыжки, посещение бани и сауны плохо сказываются на поджелудочной железе. Идеальный вариант – дыхательные упражнения и массаж.
Из статьи вы узнали, что представляет собой заболевание под названием «панкреатит поджелудочной железы». Определили, какими методами лечить этот недуг, а также как распознать болезнь. Уяснили, что строгая диета – это залог скорейшего выздоровления пациента.
Источник: FB.ru
Читайте также
Вид:


Источник


