Как лечится кишечная инфекция у грудничка
Сложно представить себе что-то более страшное для молодых родителей, чем кишечная инфекция у грудничка, сопровождающаяся высокой температурой, рвотой и поносом.
Сегодняшняя статья об успешном и реально работающем способе лечения этого недуга у совсем маленьких крошек, когда ребенок отказывается много пить. Задачка не из простых, но шансы на успех высоки, если усвоен главный секрет лечения.
Пишу эту статью, так сказать, прямо с плацдарма военных действий. В данный момент мы находимся в жаркой Турции, на долгожданном отдыхе, и надо же такому случиться, что именно сейчас Ева заболела. Всё началось утром на пляже, когда её несколько раз вырвало, я потрогала лобик и заподозрила температуру. В номере измерила, так и есть: 39 градусов!
Вскоре не заставил себя ждать и водянистый зелёный стул. В общем, классическая кишечная инфекция. В итоге сейчас муж с трёхлетним Лёвушкой загорают на пляже, а мы с моей маленькой годовалой булочкой Евой сидим в номере, отдыхаем и лечимся.
Как распознать кишечную инфекцию
Конечно, с грудничками сложнее диагностировать любую болезнь по одной простой причине: они не умеют говорить и сказать, где и что у них болит, не могут.
Но даже неопытная мамочка всегда заметит, что что-то не так, и сможет заподозрить острую кишечную инфекцию по следующим признакам:
- Ребенок становится очень, очень капризным: плачет без остановки и не слезает с рук. Вероятней всего, на этой стадии вы ещё не придадите значения его поведению, списав всё на «голодный», «устал», «хочет спать» и т.д. Между тем, самые внимательные мамочки уже сейчас, ощупав лобик, могут обнаружить повышенную (зачастую до 38-39 градусов) температуру тела.
- Далее малыша или внезапно вырвет, или случится приступ поноса, или и то, и другое. Это уже конкретные симптомы, после появления которых для мамы становится очевидным: «что-то не так». После подобного эпизода я рекомендую отправиться в помещение, помыть и переодеть малыша в одежду, которую не жалко, если вырвет или сильно обкакается повторно (по возможности, и самой переодеться в наряд попроще), умыть ему личико прохладной водичкой и измерить температуру тела (если вы не сделали этого ранее).
- В зависимости от тяжести инфекции приступы поноса и рвоты могут повторяться с той или иной периодичностью.
Кто виноват
Чаще всего проблемы с животиком возникают при смене обстановки, питания и воды, и это не удивительно. Ведь отправляясь в путешествие, малыш попадает в новую для себя микробную среду, к которой он абсолютно не привычен. Желудок – это самое слабое и уязвимое место у крохи, потому что его организм ещё не вырабатывает достаточное количество соляной кислоты и желудочного сока, которые могли бы эффективно обезвреживать патогенные микроорганизмы. Добавьте сюда привычку ползать, хватать, тянуть в рот грязные предметы и руки.
Однозначно установить причину заражения достаточно сложно, но по статистике, лидируют:
- Некачественная вода (помыли ручки водопроводной водой, не успели вытереть, малыш сунул их в ротик, замешали кашку на воде сомнительного качества или налили такую воду крохе в бутылочку и т.д.).
- Еда (употребление сыроватой, недостаточно термически обработанной пищи, особенно курицы и мяса).
- Грязные руки (поползали по полу в номере и лобби-баре, поиграли в детской песочнице, куда имеют доступ уличные животные, погладили отельную кошку, а потом скушали печеньку и т.д.).
Профилактика проблем с животиком заключается в исключении вышеперечисленных моментов, тщательном мытье рук и фруктов перед едой, употреблении бутилированной или кипяченной воды, соблюдении всех правил при приготовлении и хранении продуктов.
Как лечить
Разумеется, первое, что вы должны сделать – попытаться обратиться к доктору. Однако, в тех ситуациях, когда такой возможности нет, или не получается сделать это немедленно, нужно начинать лечение самостоятельно в домашних условиях.
Запомните главное! 90 процентов всех кишечных инфекций успешно нейтрализуются системой собственного иммунитета и лечатся без антибиотиков дома при выполнении одного простого условия, которое не выполняют 90 процентов родителей, и потому их дети лечатся под внутривенными капельницами в инфекционных больницах.
Первое и самое важное. Ребенок должен пить! Очень-очень-очень много! При поносе, рвоте и высокой температуре это жизненно необходимо! Главная опасность любой кишечной инфекции – не сами микробы, а обезвоживание и вызванные им бактериальные осложнения (пневмонии, отиты и др.).
Когда вас с ребенком с поносом и рвотой привезут в больницу в любой стране мира, в первую очередь врачи будут решать именно проблему обезвоживания. Как? Поставят внутривенно капельницу с физраствором и глюкозой. Одновременно с этим дадут жаропонижающее. В результате, естественно, состояние ребенка нормализуется и вас отпустят домой.
Никаких волшебных таблеток в лечении кишечных инфекций и обезвоживания не существует! Независимо от того, кто возбудитель: ротавирусная инфекция, норовирусная, сальмонеллез, аденовирус и т.д. Если не сможете влить достаточное количество воды через рот, её будут колоть через капельницу.
И хорошо, если попадётся опытная детская медсестра, а не как у нас однажды с Лёвой, когда ему в три месяца нужно было взять какой-то анализ крови (именно из вены), и эту вену ему искали, шаря в ручке иголкой, минут 15. Как он кричал, и как у меня обливалось кровью сердце!
К чему я всё это рассказываю? Да к тому, что вы должны сделать всё от вас зависящее, чтобы вылечить кроху дома и не попасть в инфекционную больницу, где будут уколы, капельницы и злые тёти.
Однако, большинство родителей недооценивают необходимость обильного питья при болезнях, перекладывая ответственность за здоровье своего ребенка на врачей. Мне доводилось слышать и такое: зачем поить ребенка, если он не хочет, я ведь такая «добрая» и «хорошая» мама, не могу его уговорить, нам проще съездить в больницу и прокапаться.
Я рассуждаю по-другому. Мы на то и родители, взрослые и опытные, чтобы уметь помогать своим детям в разных ситуациях и при разных болезнях. Да, бесспорно, есть врачи, но это на крайний случай, а не по каждому чиху. При лечении детских болезней, в частности, кишечных инфекций, слишком многое зависит именно от родителей, и совсем немного – от врачей.
Всё, что нам нужно сделать – это помочь маленькому организму продержаться 3-5 дней (это именно то, сколько времени лечится стандартная кишечная инфекция), за которые система иммунитета распознает возбудителя болезни и выработает антитела к нему, в результате чего малыш успешно выздоровеет.
Это ни в коем случае не призыв к самолечению, а призыв к активной позиции в вопросах детского здоровья, и не перекладывания ответственности за здоровье собственного ребенка только на врачей.
Второй момент в лечении. Приготовьтесь к тому, что грудничок не будет есть несколько дней.
Я понимаю, что это сложно для вас как для русской мамы психологически, но поверьте, еда – это последнее, в чем сейчас нуждается маленький организм.
Если не хочет, ни в коем случае не принуждайте. Если хочет – строгая диета (безмолочные кашки, жидкие постные супчики, отварные или тушеные овощи, галетное сухое печенье, корочки хлеба, кисломолочные (не путать с просто молочными) продукты – кефир, нежирный творог).
Такой же диеты следует придерживаться и после выздоровления. Как долго? Ориентируйтесь на рекомендации доктора и состояние ребенка. В среднем же достаточно 7-10 дней после полного выздоровления.
В любом случае из рациона следует временно исключить молоко, свежие фрукты и овощи и жирную тяжёлую пищу.
У меня Ева совсем не ела 2 дня. На третий день, когда нормализовалась температура, она попросила еды, и мы ещё пару-тройку дней сидели на растворимой безмолочной каше и печенье.
Третья рекомендация. Если у ребенка при кишечной инфекции температура, даём жаропонижающее симптоматически, если температура повышается до 38 градусов. Ждать более высокой отметки (до 38,5 – 39 градусов), как при ОРВИ, не стоит, поскольку сейчас тот случай, когда высокая температура создаёт дополнительную опасность обезвоживания вдобавок к поносу и рвоте.
Безопасные лекарства для снижения температуры, разрешённые к применению у детей – парацетамол и ибупрофен. О том, как их выбирать и применять по отдельности и в сочетании (для большего эффекта), а также о других допустимых способах снижения жара, мы уже говорили в статье как быстро и эффективно сбить температуру у ребенка.
Как поить и чем
Мы уже выяснили, что залог успешного лечения кишечной инфекции в том, чтобы малыш пил много жидкости.
Причём это как раз тот случай, когда главное – количество, а не качество. Поэтому, если ребенок соглашается пить только сладкий сок или газировку, пусть пьёт даже это. Оптимально, конечно, постараться залить в ребенка вредный напиток хотя бы немного в разбавленном виде (к примеру, 3 к 1 или 2 к 1 с водой), но если уж совсем никак, то можно и не разбавлять.
Вам остаётся только контролировать, хватает ли ребенку жидкости. Здесь самый простой способ как определить, достаточно ли карапуз пьёт – отслеживать частоту, объём и цвет мочеиспусканий. Ребенок должен ходить по-маленькому каждые 1 — 2 часа, и чаще. Моча при этом должна быть светлой.
Если промежутки более длинные, это повод увеличивать количество выпиваемой жидкости. Итак, если малыш пьёт и достаточно часто (раз в 1 — 2 часа и чаще мочится), всё под контролем.
Теперь поговорим о тех ситуациях, когда кроха (как моя Ева) отказывается пить, плюётся и плачет. Как напоить в этом случае? Придётся карапузу помогать пить. И раз мы всё равно будем делать это принудительно, рациональней использовать специальные растворы для пероральной регидратации (например, Регидрон), которые максимально быстро и эффективно могут восполнить дефициты жидкости и необходимых солей в организме малыша.
Если готового пакетика под рукой нет, аналог такого раствора можно приготовить дома самостоятельно из подручных продуктов.
Рецепт раствора для пероральной регидратации:
- литр бутилированной или кипяченной воды;
- 2 столовые ложки сахара;
- 1 чайная ложка соли;
- 1 чайная ложка соды.
Лучше всего, если раствор будет температуры тела, то есть 36-37 градусов. Это позволит жидкости быстрее всосаться из желудка и не спровоцировать рвоту.
Поскольку соску и бутылочку малыш выплёвывает, мы будем использовать другие предметы. Очень удобен для применения специальный пластиковый дозатор, который идёт в комплекте с жаропонижающими детскими сиропами (Панадол, Нурофен). Но если такого под рукой нет, вполне подойдёт обычный шприц (естественно, без иглы).
Итак, мы запаслись всем необходимым, чтобы восполнить запасы жидкости в организме у грудничка, который отказывается пить, порядок действий будет следующий.
- Готовим раствор для пероральной регидратации.
- Набираем его в пластиковый дозатор или шприц (без иглы).
- Берём малыша на ручки, или располагаем на другой поверхности, чтобы нам было удобно и его голова находилась повыше, чем туловище.
- Набираем жидкость в пластиковый дозатор или шприц (без иглы) и начинаем потихоньку, буквально по капельке капать раствор крохе за щёчку.
- Следим, чтобы проглатывал и не давился. Рассчитываем количество жидкости исходя из возраста ребенка и объёма желудка от 20 мл в возрасте 1 месяц до 80 мл в возрасте 1 года. Повторять процедуру каждый 1 час.
Приготовьтесь к тому, что будет плакать, кричать, скандалить, а как же иначе? Первые сутки я и ночами вливала в Еву этот раствор.
Конечно, жить в режиме круглосуточного вливания в грудничка соленого раствора хоть и жизненно необходимо, но тяжело. Поэтому я рекомендую не прекращать попытки предлагать различные сладкие напитки (компот, морс, разбавленный сок, сладкий чай и т.д.). Кстати, именно в это русло можно направить лишнюю энергию советчиков (бабушек и других родственников), которые норовят накормить больного ребенка и напихать в него ненужных лекарств.
Вполне возможно, что ребенок, поначалу отказывающийся от питья, начнёт с удовольствием пить сладкие напитки после солевого раствора.
Именно так получилось и у нас. То есть я сначала вливала раствор из шприца, потому что Ева отказалась даже от сладкого сока (разбавленного 1 к 1 с водой), но потом через пару таких вливаний она начала с удовольствием поглощать тот же самый сок из бутылочки, который я ей предлагала каждый раз.
Это позволило мне со временем совсем отказаться от вливания солевого раствора, потому что добровольно выпиваемой жидкости стало хватать, и питьевой режим был налажен.
Наградой мне было полное выздоровление моей малышки уже на третьи сутки без антибиотиков, капельниц и больниц. Именно так всё закончится и у вас в 90 процентах случаев при выполнении всех рекомендаций.
На фото ниже абсолютно весь арсенал средств, которые мы использовали при лечении кишечной инфекции, ничего больше! Через три дня мы уже вновь купались в море, а через пять кушали с отменным аппетитом.
Когда врач нужен срочно
Тем не менее, есть случаи, когда оставаться дома с больным ребенком вы не можете, и врач нужен не просто срочно, а неотложно:
- У вас не получается ребенка поить.
- Есть признаки обезвоживания (самый очевидный — ребенок не мочится 6 часов и более).
- Есть кровь в каловых массах или рвоте.
Остались вопросы? Рекомендую к просмотру отличное видео, в котором известный детский врач Комаровский Е.О. простым языком объясняет все нюансы лечения кишечных инфекций.
Источник
Организм новорожденного ребенка крайне подвержен разного рода заболеваниям. У него еще нет сформированного иммунитета, он не устойчив к возбудителям инфекций — именно поэтому проблемы со здоровьем у малышей первого года жизни бывают часто. Одна из наиболее распространенных проблем — кишечная инфекция у грудничка. Что это такое, насколько это опасно и как с ней бороться?
У каждого человека в кишечнике живут микроорганизмы — бактерии. Они делятся на две основные категории: положительные (лактобактерии, колибактерии, бифидумбактерии) и отрицательные (кандида, стафилококк золотистый и т. д.). Положительные бактерии способствуют улучшению пищеварения, а отрицательные, как несложно догадаться, данный процесс затрудняют. Если баланс данных микроорганизмов соблюден, человек чувствует себя комфортно. Но если отрицательных бактерий в процентном соотношении становится больше, наблюдаются сбои в работе пищеварительного тракта.

Если же говорить о новорожденном ребенке, то при его появлении на свет кишечник совершенно стерилен: в утробе плод получает питание через пуповину сразу в кровь, ЖКТ в процессе не участвует и «запускается» только с первым вдохом крохи. Пройдет еще 9-12 месяцев, прежде чем кишечник ребенка выработает свой баланс бактерий. А до этого времени велик риск того, что в какой-то период времени в нем начнет преобладать патогенная флора — это и есть кишечная инфекция.
Причины развития заболевания
Чаще всего кишечная палочка у грудничка приобретается оральным путем. В частности, заполучить кишечную инфекцию можно, если:
- взять в рот нестерильную соску либо пустышку
- обсосать грязные пальчики
- питаться молоком матери, которая уже имеет кишечную инфекцию
Именно поэтому детские пустышки, игрушки, бутылочки важно мыть и стерилизовать — это убивает все вредоносные бактерии на их поверхности. Также важно соблюдать детскую гигиену и следить за собственным здоровьем. Иммунная защита крохи слишком слаба, чтобы противостоять таким инфекциям, потому стоит снизить вероятность контакта с ними до минимума.
Признаки кишечной инфекции
Неполадки в работе желудочного тракта и общее плохое самочувствие — все это сигнализирует о том, что на здоровье крохи надо обратить особое внимание. Основными симптомами кишечной палочки являются:
- Нарушения стула — он становится частым и жидким
- Постоянные срыгивания после приема пищи
- Температура — организм всегда борется с инфекцией повышением температуры
- Поведение — ребенок становится вялым, раздражительным, не хочет есть и беспокойно спит
- Твердый животик — это можно проверить обычным прощупыванием
Не всегда будут присутствовать все симптомы сразу.
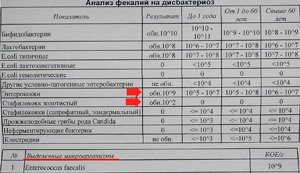
Отдельные симптомы могут являться признаками и других заболеваний, точно проблему может диагностировать лишь врач на основании осмотра и анализа кала и копрологии.
Лечение заболевания
Бороться с кишечной инфекцией необходимо комплексно. Многие лекарства способствуют лечению симптоматическому, но при этом не устраняют основную причину — поэтому они, конечно, важны, но их силы недостаточно, чтобы победить болезнь.

Часто при подобных заболеваниях назначают «Смекту» — сорбент, который мягко, но эффективно справляется с инфекцией и ее последствиями. Он выводит из организма токсические вещества. «Смекту» разводят в воде и пьют, если же новорожденного не допаивают, и он не привык питаться ничем, кроме материнского молока, водить «Смекту» ему нужно при помощи шприца без иголки, давая средство часто и небольшими порциями.
Также необходимы препараты, улучшающие пищеварение: «Эспумиазан L«, «Риабал», «Бебинос«. И завершающий компонент лечения — пробиотики (полезные бактерии) «Бифидумбактерин«, «Колибактерин», «Бифиформ«, «Линекс» либо же пребиотики (препараты, которые способствуют размножению полезных бактерий в кишечнике) «Лизоцим», «Хилак-форте«, «Дюфалак«.
Если состояние крохи стремительно ухудшается, понос, срыгивания и даже рвота длятся более суток и препараты не помогают, необходима госпитализация в больницу — при таких симптомах высока вероятность обезвоживания, что крайне опасно как для здоровья, так и для жизни крохи. В больнице малышам с кишечной инфекцией в первую очередь делают анализы на выявление возбудителя заболевания, затем — пока будут ждать результатов — ставят капельницу с глюкозой для восполнения запасов воды. Также осуществляется симптоматическая терапия: дают жаропонижающее, противорвотное, лекарство против диареи. А когда возбудитель будет выявлен, назначают наиболее эффективное против конкретного типа бактерий лечение.

Разновидности кишечной инфекции
Наиболее распространены два возбудителя: гемолизирующая кишечная палочка и лактозонегативная кишечная палочка.
Гемолизирующая кишечная палочка имеет такие симптомы как вздутие животика; запоры, сопровождаемые газоиспусканием; в кале встречаются зеленые прожилки. Повышенная температура для данного возбудителя не характерна, потому заболевание часто замечают не на ранней стадии, когда вылечить кроху проще, а значительно позднее. У взрослых лечится гемолизирующая палочка диетой, у грудничков лечение сложнее и включает медикаментозную терапию. В норме данный микроорганизм не должен присутствовать в ЖКТ вообще.

Лактозонегативная кишечная палочка является условно патогенным микробом: она должна присутствовать в организме и в нормальном количестве способствует выработке витаминов группы B, а также витамина K, принимает участие в метаболизме, помогает усвоению кальция. Но чрезмерное количество данной палочки может вызывать образование газов, запоры, диарею, срыгивания и боль. Лечение симптоматическое, а также обязательным являются курс пробиотиков и пребиотиков.
Профилактические меры
Полностью обезопасить кроху от кишечной инфекции невозможно, но можно существенно снизить вероятность развития данного заболевания. Для этого необходимо придерживаться простых рекомендаций:
- укреплять детский иммунитет — длительное грудное вскармливание, регулярные прогулки на свежем воздухе, одевание в соответствии с температурным режимом
- соблюдать гигиену как крохи, так и всех остальных членов семьи — посуда, одежда, игрушки, детское постельное должно быть чистым, по возможности обработанное горячей водой либо паром
- при первых признаках нездоровья обращаться к врачу, а не заниматься самолечением
- кормящей маме необходимо соблюдать диету — в рационе приоритет должен отдаваться полезной, насыщенной витаминами пище
Кишечная инфекция — распространенное у грудничков заболевание, которое успешно лечится в домашних условиях, но если диагноз поставлен не сразу либо лечение не помогает, важно оперативно госпитализировать кроху и приступить к более интенсивной борьбе с возбудителем болезни.
Источник