Обстеження хворого на гепатит с
Діагностика вірусних гепатитів
Вірусний гепатит А
Основним методом діагностики є виявлення у крові специфічних для ВГA антитіл IgM, що свідчать про гостре захворювання.
Для визначення діагнозу вірусного гепатиту А також враховують дані об’єктивного обстеження та анамнезу.
З додаткових тестів може бути виявлення РНК вірусу гепатиту А за допомогою полімеразної ланцюгової реакції (ПЛР), але для цього потрібне специфічне лабораторне обладнання і не завжди є можливість його здійснити.
Вірусний гепатит С
Гостра інфекція ВГC зазвичай має безсимптомний перебіг, тому її нечасто діагностують на ранніх етапах. Хронічний вірусний гепатит С у більшості хворих так само не має симптомів і може тривати десятки років, що призводить до серйозного ураження печінки.
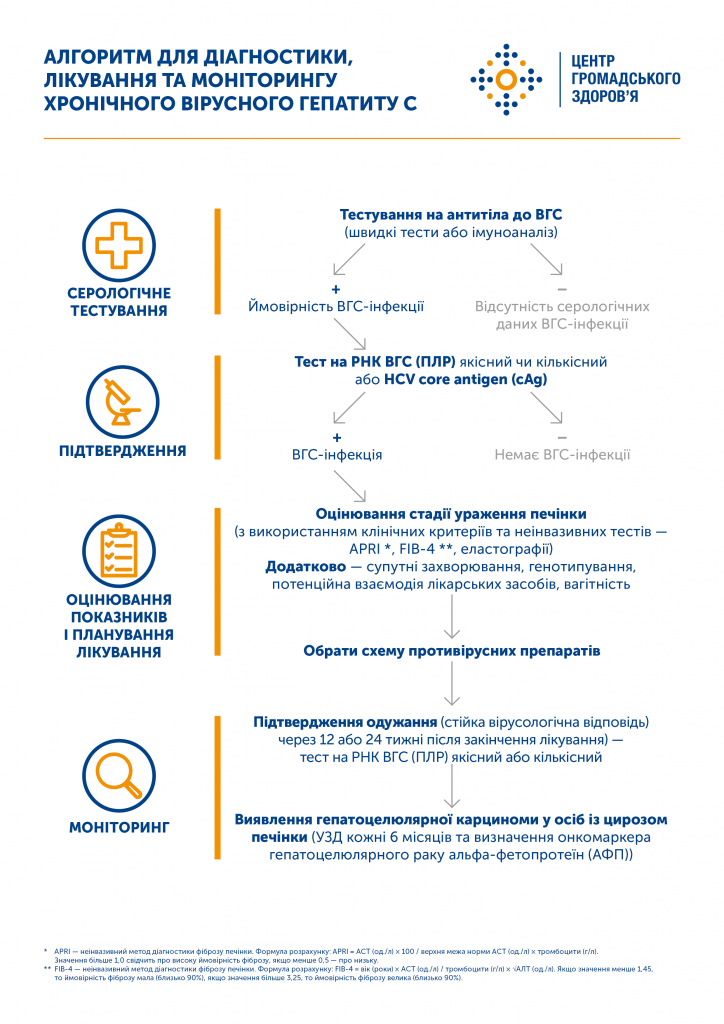
Діагностика ВГС має кілька етапів.
1. Серологічний скринінг на антитіла до ВГC.
Виявлення антитіл (IgG, IgM) до ВГС може свідчити як про гостру чи хронічну стадію захворювання, так і про перенесений у минулому вірусний гепатит С. Адже близько 25% осіб, інфікованих ВГС, спонтанно позбавляються вірусу без будь-якого лікування, проте у більшості випадків антитіла у них лишатимуться довічно.
Для виявлення антитіл застосовують швидкі діагностичні тести (які можуть бути у сімейного лікаря чи в аптеці) або здають кров у лабораторії.
2. Якщо підтверджено наявність антитіл до ВГС, для визначення діагнозу необхідно перевірити наявність РНК ВГС або core-антигена ВГС. Це обстеження допомагає з’ясувати, чи наявна ВГС-інфекція у крові людини.
3. У разі підтвердження хронічної інфекції ВГC можна визначити генотип вірусу — це важливо для обрання схеми лікування. Проте завдяки існуванню пангенотипних схем визначення генотипу таке дослідження необов’язкове.
4. Ступінь пошкодження печінки (фіброз, цироз) визначають переважно за допомогою неінвазивних методів: фіброскану (еластометрії печінки), розрахунку індексів APRI, FIB-4, фібротесту. З огляду на високу вартість фіброскану можна визначити ураження печінки за допомогою спеціального калькулятора, увівши окремі показники крові.
Скринінг на ВГC рекомендовано для таких категорій населення:
- секс-робітники;
- чоловіки, які мають сексуальні стосунки з чоловіками;
- особи, які споживали/споживають наркотики ін’єкційним та/або інтраназальним шляхом;
- особи, які коли-небудь проходили процедуру гемодіалізу або на момент звернення безпосередньо перебувають на гемодіалізі;
- особи, які отримували донорську кров та/або її компоненти;
- медичні працівники, діяльність яких передбачає здійснення процедур із ризиком інфікування, наприклад інвазійних, та/або контакт із біологічними рідинами, що можуть містити зразки вірусу (хірурги, травматологи, акушери-гінекологи, лаборанти, маніпуляційні медсестри тощо, а також працівники служб надзвичайних ситуацій/правоохоронних органів у разі поранення гострими інструментами чи потрапляння на слизові оболонки крові, що потенційно може містити вірус ВГC);
- особи, які мають клінічні ознаки ВГС (цироз печінки, гепатоцелюлярна карцинома, підвищені показники функцій печінки нез’ясованої етіології, відхилення в органах шлунково-кишкового тракту, виявлені за результатами ультразвукового дослідження, або захворювання, що часто супроводжують ВГС як позапечінкові прояви);
- люди, які живуть з ВІЛ;
- особи, які перебували в установах виконання покарань;
- особи, які мають татуювання, пірсинг;
- особи, які отримували медичну чи стоматологічну допомогу в умовах, за яких немає певності в дотриманні заходів з інфекційного контролю.
Алгоритм діагностики, лікування та моніторингу хронічного вірусного гепатиту C
Вірусний гепатит В
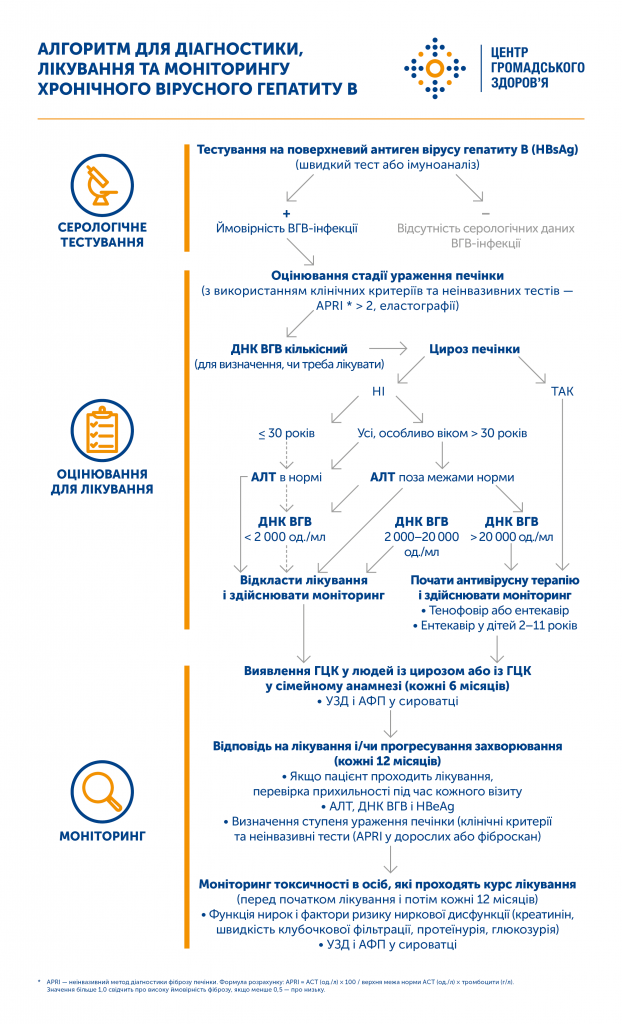
Діагностика ВГΒ має кілька етапів.
1. Визначення поверхневого антигена гепатиту B — HBsAg. Наявність HBsAg свідчить про гострий або хронічний гепатит, носійство вірусу. Для виявлення антитіл застосовують швидкі діагностичні тести (які можуть бути у сімейного лікаря чи в аптеці) або здають кров у лабораторії.
2. Додаткові обстеження, зокрема: визначення anti-HB, HBcAg, IgM anti-HBc, anti-HBc, HBeAg, anti-HBe, ДНК ВГВ, вірусу гепатиту дельта тощо. Такі обстеження призначає та інтерпретує лише лікар.
3. Ступінь пошкодження печінки (фіброз, цироз) визначають переважно за допомогою неінвазивних методів: фіброскану (еластометрії печінки), розрахунку індексів APRI, FIB-4, фібротесту. З огляду на високу вартість фіброскану можна визначити ураження печінки за допомогою спеціального калькулятора, увівши окремі показники крові.
Скринінг на ВГB рекомендовано для таких категорій населення:
- чоловіки, які мають сексуальні стосунки з чоловіками;
- секс-працівники;
- особи, які споживали/споживають наркотики ін’єкційним шляхом;
- особи, які коли-небудь проходили процедуру гемодіалізу або на момент звернення безпосередньо перебувають на гемодіалізі;
- особи, які отримували донорську кров та/або її компоненти;
- медичні працівники, діяльність яких передбачає здійснення процедур із ризиком інфікування, наприклад інвазійних, та/або контакт із біологічними рідинами, що можуть містити зразки вірусу (хірурги, травматологи, акушери-гінекологи, лаборанти, маніпуляційні медсестри тощо, а також працівники служб надзвичайних ситуацій/правоохоронних органів у разі поранення гострими інструментами чи потрапляння на слизові оболонки крові, що потенційно може містити вірус ВГB);
- особи, які мають клінічні ознаки ВГB (цироз печінки, гепатоцелюлярна карцинома, підвищені показники функцій печінки нез’ясованої етіології, відхилення в органах шлунково-кишкового тракту, виявлені за результатами ультразвукового дослідження);
- люди, які живуть з ВІЛ;
- особи, які перебували в установах виконання покарань;
- особи, які мали/мають статевого партнера/побутові контакти (проживали чи проживають спільно) з особою, інфікованою ВГВ.
Визначити ступінь фіброзу печінки можна за допомогою різних методів:
- фіброскан;
- еластографія печінки;
- розрахунок сироваткових біомаркерів (APRI, FIB-4 тощо).
Алгоритм діагностики, лікування та моніторингу хронічного вірусного гепатиту B
Вірусний гепатит D
Інфекцію ВГD діагностують за допомогою виявлення високих титрів імуноглобуліну G (IgG) та імуноглобуліну М (IgM), антитіл до вірусу гепатиту дельта і підтверджують шляхом виявлення РНК вірусу в сироватці крові.
Визначення гепатиту D є актуальним лише для осіб, які мають вірус гепатиту B.
Заклади охорони здоров’я в Україні, що надають послуги з діагностики та лікування вірусних гепатитів
Лабораторії в Україні, що надають послуги з діагностики вірусних гепатитів
Источник
Перед тим, як почати лікування хворого, лікар повинен розпізнати хворобу, тобто встановити діагноз захворювання, з приводу якого пацієнт звернувся по допомогу. Лише правильне розпізнавання хвороби дає можливість для успішного лікування хворого. Про це вже знали лікарі античного Риму, які говорили:”Qui bene diagnoscit, bene curat” (“Хто добре розпізнає, добре лікує”). Завданням лікаря насамперед є вивчення проявів (симптомів) захворювання, на підставі який можна розпізнати хворобу.
Визначення симптомів хвороби здійснюється за допомогою низки методів дослідження, що віддавна застосовуються в клініці і постійно поповнюються відповідно до розвитку науки та техніки.
Всі методи обстеження, які існують у клініці внутрішніх хвороб поділяють на три великі групи: фізичні, лабораторні та інструментальні.
Ф і з и ч н і м е т о д и
До фізичних методів обстеження хворого належать: розпитування, огляд, пальпація, перкусія, аускультація.
Розпитування. З нього починають обстеження хворого. На меті його є отримання від хворого даних про хворобу та пов»язані з нею відчуття. Розпитувння хворого називається також збиранням анамнезу (від грец. аnamnesis – спогад). Під час розпитування хворий по пам’яті на підставі власних спогадів розповідає про свою хворобу та її прояви, які він сам у себе спостерігає та відчуває. Хоча анамнестичні дані, отримані шляхом розпитування хворого, певною мірою носять суб’єктивний характер, однак вони відіграють значну роль у встановленні діагнозу. На початку розмови з лікарем хворому завжди дозволяють висловлюватися самому в довільній формі про свої відчуття та все, що його турбує. Однак здебільшого люди не вміють як слід викласти відомості про стан свого здоров»я та відчуття, пов»язані з захворюванням, тому той, хто розпитує повинен брати активну участь у розмові, ставити додаткові спрямовані запитання з метою уточнення відомостей, розпитувати у певній послідовності та порядку. Лікар зобов’язаний об’єктивно та неупереджено ставитися до всіх відомостей, отриманих від хворого під час розпитування. Розумно проведена розмова може не лише сприяти правильному розпізнаванню захворювання, але й позитивно вплинути на психічний стан та самопочуття, тобто виявляти психотерапевтичну дію.
Деякі особи перебільшують симптоми свого захворювання, нерідко надають великого значення навіть незначним, неістотним відчуттям. Така поведінка називається агравацією, а людина відповідно агравантом. Є суб’єкти, які навмисно подають фіктивні дані, маючи на увазі певну мету й у такий спосіб намагаються ввести лікаря та оточуючих в оману. Таку дію називають симуляцією, а людину – симулянтом.
Розпитування проводять за певною схемою, що складається з таких частин: 1) паспортні дані, 2) скарги, 3) анамнез нинішнього захворювання, 4) анамнез життя хворого.
Перед з’ясуванням скарг на першій сторінці історії хвороби відзначають паспортні дані людини: прізвище, ім’я, по-батькові; стать; вік; домашня адреса; місце праці; професі або посада; дата надходження до стаціонару або звернення до лікаря в амбулаторному закладі. Паспортні дані записує медичний працівник у приймальному відділенні лікарні або в реєстратурі поліклініки.
Умовно скаргиможна поділити на головніта другорядні. Головнимискаргами називають неприємні відчуття, які найбільше турбують хворого, привертають його увагу. Поряд з цим на деякі хворобливі відчуття хворий може рідше звертати уваги, не надавати їм належного значення; нерідко їх вдається виявити, лише задаючи додаткові питання. Вони є другорядними.Прикладами типових головних скарг можуть служити такі неприємні відчуття, як стискаючий біль за грудиною з ірадіацією в ліве плече (скарги, характерні для нападу стенокардії), або сильний біль в надчеревній ділянці, що виникає натще і вночі (скарги, притаманні виразковій хворобі дванадцятипалої кишки). А наявність таких відчуттів, як швидка втомлюваність, безсоння, зниження апетиту, слід розцінювати, як додаткові скарги.
Кожну скаргу необхідно деталізувати, уточнити, охарактеризувати. Щоб детально охарактеризувати скарги, слід з’ясувати: локалізацію неприємного відчуття, причини та умови його виникнення, час виникнення даного прояву, характер прояву скарги, наприклад, кашель – сухий чи з виділенням харкотиння (слизового, гнійного, кро’»янистого); біль (тупий, колючий, гострий тощо), інтенсивність відчуття, тривалість , вплив ліків та інших засобів на дане відчуття.
Додаткоdо задають хворому питання, які стосуються функціональної діяльності різних органів та систем організму.
Анамнез захворювання. Основна мета збирання анамнезу хвороби – це з’ясувати динаміку захворювання, з приводу якого хворий звернувсядо лікаря. Спочатку необхідно довідатися, коли почалася хвороба та які були її початкові прояви. Слід з’ясувати умови, які передували появі ознак захворювання чи сприяли їх виникненню. Далі розпитують про перебіг захворювання, чи звертався хворий по лікарську допомогу, яке застосовувалось лікування, в тому числі санаторно-курортне, який був його ефект.
Анамнез життя. Хворого розпитують про історію різних періодів його життя. Збирають анамнез життя за певним планом: 1) загальнобіографічні дані; 2) умови росту та розвитку; 3) умови побуту й праці, харчування; 4) захворювання, перенесені в минулому; 5) шкідливі звички; 6) сімейний стан (стан здоров’я чоловіка, дружини, дітей); 7) сімейний або спадковий анамнез; 8) алергологічний анамнез (наявність алергічних реакцій на медикаменти, харчові продукти, та зовнішні чинники).
Об»єктивне дослідження. Після закінчення розпитування проводять об»єктивне дослідження нинішнього стану хворого. Його здійснюють за допомогою основних і допоміжних методів. До основних методів належать:
огляд, 2) пальпація (обмацуваня); 3) перкусія (вистукування);
4) аускультація (вислуховування). Ці методи також називають фізичними. Їх здійснюють за допомогою відчуттів (зір, дотик, слух). Проведення цих методів не потребує складної апаратури, таке дослідження можна провести в будь-яких умовах .
Розрізняють такі допоміжні методи дослідження: 1) різні вимірювання (термометрія, антропометрія тощо); 2) лабораторні дослідження (кров, сеча, жовч, шлунковий вміст, кал, харкотиння тощо); 3) інструментальні (рентгенологічне, ультразвукове, ендоскопія, сканування, електрокардіографія та ін.).
Огляд. Об’єктивне обстеження хворого починають з огляду (inspectio). Його проводять неозброєним оком, без використання будь-яких приладів. Хворого оглядають за певним планом, при денному світлі. Виокремлюють загальний і детальний (місцевий огляд). Під час загального огляду звертають увагу на загальний стан хворого, його положення, будову тіла та ін. Під детальним , або місцевим оглядом розуміють огляд частин і ділянок тіла – голови, обличчя, шиї, грудної клітки, живота, кінцівок.
Під час проведення загального оглядувідзначають: 1) загальний стан хворого; 2) стан притомності і психічний стан; 3) положення тіла хворого; 4) поставу і ходу; 5) будову тіла; 6) стан вгодованості; 7) стан шкіри та слизових оболонок; 8) стан м’язової ситеми; 8) стан кісток і суглобів; 9) стан лімфатичних вузлів.
Загальний стан.Під час його визначення враховують низку таких даних: фізична активність хворого, його поведінка, притомність, положення тіла. Прийнято розрізняти декілька ступенів загального стану: задовільний, середньої важкості, важкий, вкрай важкий.
Стан притомності і психічний стан. Крім ясної свідомості, коли хворий розумно відповідає на всі запитання й добре орієнтується в навколішньому середовищі, зустрічаються різні розлади свідомості: ступор – стан оглушення чи остовпіння. Хворий на запитання відповідає із запізненням, в оточенні орієнтується недостатньо (отруєння алкоголем, наркотичними речовинами, струс мозку). Сопор – отупіння, заціпеніння, стан сплячки, під час якої збережені всі рефлекси; з цього стану можна вивести на корткий час у разі голосного звертання до нього. Спостерігається під час запалення мозкових оболонок, тяжких оьруєнь, травм. Кома – глибока сплячка, характеризується повною непритомністб, втратою чутливості, зникненням рефлексів та глибокими розладами дихальної та серцево-судинної систем. Коми бувають: алкогольна, апоплексична (крововилив у мозок), гіпоглікемічна (недостатньо цукру в крові), печінкова (внаслідок печінкової недостатності), уремічна ( ниркова недостатність). Від вищезазначених порушень слід відрізняти стан короткочасної втрати притомності, що називається зомлінням (пов’язане їз гострою судинною недостатністю). Порушення психічного стану – це: маячіння – розлади свідомості, при яких у хворого виникають нереальні уявлення, не пов’язані з навколішнім середовищем; галюцинації – неправдиві відчуття (зорові, слухові, нюхові), які сприймаються як щось реальне.
Положення хворого. Розрізняють: активне – хворий може ходити, сам себе обслуговувати та змінювати своє положення без сторонньої допомоги;пасивне –
хворий лежить нерухомо й не може самостійно змінити своє положення тіла; вимушене – хворий надає своєму тілу таке положення, яке полегшує його страждання.
Постава і хода. Постава – це загальний вигляд людини в положенні стоячи. Пряма постава є характерною для здорової людини. Постава може бути в’ялою(фізична слабкість, депресія); сутулою(ураження хретного стовбура); “гордою” (у разі накопичення вільної рідини в черевній порожнині верхня половина тіла відхидена назад, а живіт випинається вперед). Хода здорової людини відзначається впевненістю, відповідною швидкістю та ритмічністю; причому рухи ніг, рук і тулуба цілком скоординовані. Хода хворої людини може бути повільною, утрудненою, шкутильгаючою,хитливою, невпевненою. “Качача” хода малими кроками буває у хворих із розм”яканням кісток , “півняча” – у хворих на спинну сухотку (під час ходіння вони надмірно підіймають ноги і викидають їх уперед)
Будова тіла. Вивчаючи будову тіла, відзначають: конституцію, зріст, масу тіла, розвиток м’язів. Будова тіла значною мірою зумовлена конституцією (від лат. сonstitutio – устрій), під якою розуміють сукупність успадкованих і набутих анатомічних і функціональних особливостей організму. Розрізняють такі конституціональні типи: нормостенічний — характеризується гармонійним, пропорційним розвитком усіх частин тіла; астенічний – поздовжні розміри переважають над поперечними,характерна плоска та вузька грудна клітка; довгі, тонкі кінцівки; підшкірна основа розвинена слабо, лопатки відстають від грудної клітини (як пташині крила); гіперстенічний – поперечні розміри переважають над поздовжніми, шия коротка і товста; плечі і таз широкий, живіт круглий, випнутий; кінцівки короткі та товсті; долоні і стопи широкі.
Зріст. Довжина тіла у чоловіків високого зросту становить 173-190 см, у жінок – 161 см і вище. Середній зріст чоловіків – 167-172 см, жінок – 155-160 см. Низький зріст чоловіків – менше за 165 см, жінок – менше за 155 см. Зріст у чоловікі менше за 130 см, у жінок – менше за 120 см вважається карликовим. Зріст, вищий за 190 см вважається гігіантським.
Маса тіла. Визначення маси тіла проводять шляхом зважування за допомогою медичних ваг (з точністю до 0,1 кг). Зважування слід проводити вранці натще після сечовипускання і випорожнення, без взуття. Найбільш поширеною та простою є формула Брока для визначення нормальної (належної) маси тіла. За даною формулою, нормальна маса тіла людини становить: зріст (у см) – 100. Це правило застосовують до людей зростом у межах від 155 до 165 см. У тому разі, якщо зріст становить 166-175 см, віднімають 105; якщо 176-185 см, — 110. Під час визнвчення маси тіла людини за формулою Брока допускаються коливання в межах (+) (-) 10%.
Стан вгодованості. Вгодованість (живлення) залежить від ступеня розвитку підшкірної основи, тобто від товщини її шару. Оцінку ступеня вгодованості проводять за допомогою вимірювання (у см) захопленої пальцями в складку шкіри (найкраще на животі біля пупка або в в ділянці лівого підребір”я. Складку захоплюють, дещо піднімають і вимірюють. У разі нормальної вгодованості товщина складки становить 2 см, у разі зниженої – менша, у разі підвищеної – вища. Надмірне накопичення жиру в організмі, що призводить до збільшення маси тіла на 20% і більше від середніх нормальних величин, називають ожирінням. Місцеве відкладення жиру в підшкірній основі призводить до утворення ліпом – доброякісних пухлин.
Різке схуднення, у разі якого зникає підшкірний жировий шар і атрофуються м”язи, називається виснаженням, або кахексією.
Пальпація (від лат palpatio – обмацування) – метод обстеження хворого, під час якого використовується дотик (тактильне почуття). Обмацування проводять пальцями рук. За допомогою цього методу визначають фізичні властивості досліджуваних об’єктів (органів, утворень), зокрема такі, як величина, форма, щільність, рухомість, температура, вологість тощо. Особливо вагоме значення має пальпація в діагностиці захворювань органів черевної порожнини.
Перкусія (від лат. рercussio – вистукування) – принцип цього методу полягає в тому, що під час постукування по певній ділянці тіла виникають різні звуки, характер яких залежить від структури та ступеню пружності тканини. Метод перкусії розробив та вперше застосував для дослідження хворих віденський лікар Ауенбруггер у 1791 році. Розрізняють перкусію безпосередню та опосередковану. Безпосередня перкусія, принцип якої полягає в постукуванні кінчиком вказівного або середнього пальця прямо по поверхні тіла, сьогодні використовують рідко. Під час проведення опосередкованої перкусії постукують пальцем по пальцю, щільно прикладеному до шкіри певної ділянки тіла. Перкусія пальцем по пальцю має також і таку перевагу, що вона, крім звукового, дає ще й дотикове сприйняття. Джерелом звуку є приведений у стан коливання предмет, що спричиняє в своїму оточенні утворення відповідних хвиль. Ці хвилі доходять до вуха, в якому виникає відчуття звуку.
Перкуторні звуки оцінюють за такими фізичними властивостями, як сила (гучність), тривалість, висота та відтінок (тембр).
Сила перкуторного звуку залежить від амплітуди коливань. Чим вища амплітуда коливань, тим гучнішим буде звук, у разі низкої амплітуди коливань звук стає тихішим. Здатність до утворення коливань в свою чергу залежить від повітряності органа. Таким чином органи, що містять повітря (легені, шлунок, кишки), дають гучний звук або ясний, а безповітряний орган (серце, печінка) – тихий або тупий.
Термін тривання звуку може бути довгим (при вистукуванні повітряних органів) або коротким(дають безповітряні органи).
Висота звуку залежить від частоти коливань і щільності (напруження тканин). Отже, під час перкусії органи щільної консистенції (безповітряні) дають високий звук, повітряні – низький.
За відтінком (тембром) перкуторні звуки поділяють тимпанічні (має ознаки тону, подібного до звуку, що виникає під час удару по барабану (від грец. tympanon – барабан)) нетимпанічні. Нетимпанічний звук відрізняється меншою висотою.
Аускультація (від лат. аuscultatio – вислуховування) – метод дослідження звуків, які утворюються самостійно в різних внутрішніх органах під їх час діяльності. Основи аускультації розробив та ввів у клінічну практику в 1819 році французький лікар Рене Лаенек. Він також вперше застосував для вислуховування людини прилад у вигляді трубки, що був названий стетоскопом (від грец. stetos – груди,scopeo – дивлюся). Розрізняють два способи аускультації: безпосереднюта опосередковану. Безпосередню аускультацію проводять шляхом прикладання вуха до шкіри певної ділянки тіла людини. Нині її використовують дуже рідко. Опосередковану аускультацію здійснюють за допомогою різних приладів – стетоскопа або фонендоскопа,які проводять звукові хвилі з поверхні тіла до вуха лікаря. Стетоскопи бувають тверді (з дерева, металу, плстмаси) – він являє собою трубку з невеликим розтрубом на одному кінці, що прикладається до тілп обстежуваного, і лійкоподібним розширенням на другому кінці, що прикладається до вуха лікаря. Довжина його повинна бути не більше 12 см. М’який стетоскоп складається з невеликого порожнистого конуса з розтрубом, що прикладається до вислуховуваної ділянки тіла, та з двох довгих гумових трубок, які на кінці забаспечені наконечниками у вигляді оливок, що фіксуються у вушних раковинах.
Іншим приладом, що використовується для опосередкованої аускультації, є фонендоскоп (від грец.phonon – звук, endon – всередені,scopeo – оглядаю). Це м’який стетоскоп, в якому кінцева частина, що прикладається до тіла людини, являє собою порожнинну камеру, обтягнену звукочутливую мембраною, яка посилює звуки шляхом резонансу. Існують ще стетофонендоскопи (комбінація м’якого стетоскопа та фонендоскопа) Це пристрій, в якому кінцева частина, що приставляється до вислуховуваної ділянки тіла, маєрозтруб, як і в стетоскопі, та капсулу з мембраною. Об’єктами аускультації передусім є органи грудної літки (легені та серце), далі деякі периферичні судини (сонна, стегнова та плечова артерії) та меншою мірою – черевна порожнина (шлунок, кишечник).
Источник: studfile.net
Источник


