Рга клинические рекомендации цирроз
1. Анисимов А.Ю., Верткин А.Л., Девятов А.В., Дзидзава И.И., Жигалова С.Б., Затевахин И.И., Ивашкин В.Т., Киценко Е.А., Котив Б.Н., Лебезев В.М., Лопаткина Т.Н., Маевская М.В., Манукьян Г.В., Монахов Д.В., Назыров Ф.Г., Огурцов П.П., Павлов Ч.С., Прудков М.И., Хоронько Ю.В., Цициашвили М.Ш., Чжао А.В., Шерцингер А.Г., Шиповский В.Н. Клинические рекомендации по лечению кровотечений из варикозно-расширенных вен пищевода и желудка. https:// общество-хирургов.рф/stranica-pravlenija/unkr/ urgentnaja-abdominalnaja-hirurgija/klinicheskierekomendaci-po-lecheniyu-krovotechenii-iz-varikoznorasshirenyh-ven-pischevoda-i-zheludka.html
2. Болезни печени и желчевыводящих путей. Руководство для врачей. Изд. 2-е. Под ред. В.Т. Ивашкина. М.: Изд. Дом «М-Вести», 2002.
3. Ивашкин В.Т. О состоянии организации медицинской помощи больным с заболеванием органов пищеварения в РФ: Доклад на коллегии в Министерстве здравоохранения РФ. Рос журн гастроэнтерол гепатол колопроктол 2004; 14(3): 4-9.
4. Ивашкин В.Т. Осложнения портальной гипертензии при циррозе печени. Рос физиол журн 2009; 95(10): 1074-92.
5. Ивашкин В.Т., Ющук Н.Д., Маевская М.В., Знойко О.О., Дудина К.Р., Кареткина Г.Н. и др. Клинические рекомендации Российской гастроэнтерологической ассоциации и Российского общества по изучению печени по диагностике и лечению взрослых больных гепатитом В. Рос журн гастроэнтерол гепатол колопроктол 2014; 24(3):58-88.
6. Ивашкин В.Т., Ющук Н.Д., Маевская М.В. и др. Рекомендации по диагностике и лечению взрослых больных гепатитом С. Рос журн гастроэнтерол гепатол колопроктол 2013; 23(2): 41-70.
7. Маевская М.В. Влияние вируса гепатита С на продолжительность жизни больных алкогольным циррозом печени. Рос журн гастроэнтерол гепатол колопроктол 2004; 14(2): 22-9
8. Федосьина Е.А. Особенности течения заболевания и прогноз жизни больных циррозом печени с асцитом. Дис. … канд. мед. наук. М., 2006.
9. Федосьина Е.А., Маевская М.В., Ивашкин В.Т. Принципы терапии портальной гипертензии у больных циррозом печени. Рос журн гастроэнтерол гепатол колопроктол 2012; 22(5): 46-55.
10. Acevedo J., Silva A., Prado V., Fernández J. The new epidemiology of nosocomial bacterial infections in cirrhosis: therapeutical implications. Hepatol Int 2013; 7(1): 72-9.
11. Biggins S., Rodriguez H.J., Bass N.M., Robert J.P., Terrault N.A. Serum sodium predicts mortality in patients listed for liver transplantation. Hepatology 2005; 41(1): 32-9.
12. Bosch J., Berzigotti A., Garcia-Pagan J.C., Abraldes J.G. The management of portal hypertension: Rational basis, available treatment and future options. J Hepatol 2008; 48 (Suppl. 1): 68-92.
13. EASL clinical practice guidelines on the management of ascites, spontaneous bacterial peritonitis, and hepatorenal syndrome in cirrhosis. J Hepatol 2010; 53(3): 397-417.
14. Festi D. et al. Rifaximin in the treatment of chronic hepatic encephalopathy; results of a multicenter study of efficacy and safety. Curr Ther Res 1993; 54(5): 598-609.
15. Franchis R. Revising consensus in portal hypertension: report of the Baveno V consensus workshop on methodology of diagnosis and therapy in portal hypertension. J Hepatol 2010; 53(4): 762-68.
16. Garcia-Tsao G. Bacterial infections in cirrhosis: treatment and prophylaxis. J Hepatol 2005; (Suppl. 1): 85-92.
17. Garcia-Tsao G., Bosch J. Management of varices and variceal hemorrhage in cirrhosis. N Engl J Med 2010; 362(9): 823-32.
18. Gines P., Arroyo V., Rodes J., Schrier R.W. Ascites and renal disfunction in liver disease. Blackwell publishing, 2005.
19. Jiang Q., Xue-Hua J., Ming-Hua Z. L-ornithine-Laspartate in the management of hepatic encephalopathy: meta-analysis. J Gastroenterol Hepatol 2009; 24(1): 9-14.
20. Leevy C., Phillips J. Hospitalizations during the use of rifaximin versus lactulose for the treatment of hepatic encephalopathy. Dig Dis Sci 2007; 52(3): 737-41.
21. Runyo B. Management of adult patients with ascites due to cirrhosis: An update. Hepatology 2009; 49(6): 2087- 107.
22. Sanyal A., Mullen K., Bass N. The treatment of hepatic encephalopathy in the cirrhotic patient. Gastroenterol Hepatol (NY) 2010; 6(4 Suppl. 8):1-12.
23. Scarpignato C., Pelosini I. Rifaximin, poorly absorbed antibiotic: pharmacology and clinical potential. Chemotherapy 2005; 51 (Suppl. 1): 36-66.
24. Tandon P., et al. High prevalence of antibiotic-resistant bacterial infections among patients with cirrhosis at an US Liver Center. Clin Gastroenterol Hepatol 2012; 10(11): 1291-8.
Источник
Цирроз печени – терминальная стадия многих печеночных патологий. Особое место среди них занимают вирусные гепатиты и алкогольное поражение печени.
 Цирроз печени – это заключительная стадия многих хронических заболеваний этого органа.
Цирроз печени – это заключительная стадия многих хронических заболеваний этого органа.
Патология представляет собой диффузный процесс, проявляющийся фиброзом и изменением нормальной структуры печени с образованием узлов.
Прогноз жизни при циррозе печени главным образом зависит от его осложнений, основные из которых – это:
- печеночная энцефалопатия;
- кровотечение из варикозно расширенных вен желудка и пищевода;
- асцит (иногда – с инфицированием асцитической жидкости);
- гепаторенальный синдром;
- гипонатриемия разведения.
↯
Больше статей в журнале
«Заместитель главного врача»
Активировать доступ
Рассмотрим подробно цирроз печени, клинические рекомендации по его диагностике, лечению и профилактике.
Цирроз печени: клинические рекомендации
Лечением цирроза печени на начальном этапе занимается участковый врач-терапевт. Его обязанность – опираясь на достижения современной доказательной медицины, подобрать адекватную тактику лечения заболевания и его осложнений.
Это позволит больному дождаться пересадки печени и продлить жизнь.
Клинические рекомендации по циррозу печени 2019 года предполагают, что тактика ведения больного при данном заболевании складывается из двух компонентов:
- Лечение основной патологии, приведшей к расстройству функции печени.
- Своевременное выявление и коррекцию осложнений.
Кроме того, нужно помнить, что поражение печени (особенно это касается лиц с алкогольной зависимостью) часто связано с поражением многих других органов и систем организма -сердца, сосудов, почек, поджелудочной железы, головного мозга, вегетативной нервной системы.
Это необходимо учитывать при проведении диагностики и назначении лечения.
Пациентам с циррозом вирусного происхождения при компенсации печеночных функций может быть показана противовирусная терапия, но при этом важно учесть все потенциальные риски и побочные эффекты, а также ожидаемую пользу такого лечения.
✔ Диагностика цирроза печени, список мероприятий в Системе Консилиум
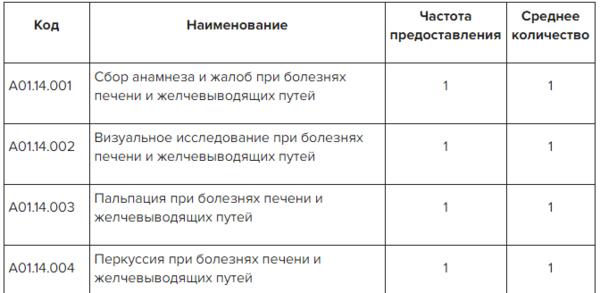 Скачать документ
Скачать документ
Лечение ЦП вирусной этиологии
Клинические рекомендации по лечению цирроза печени вирусной этиологии гласят, что повышенный уровень фермента АЛТ не должен влиять на принятие решения о назначении пациенту противовирусных средств, так как он даже при декомпенсации заболевания может оставаться нормальным.
Больным циррозом печени класса А по школе Чайлд-Пью могут быть назначены препараты интерферонов, однако нужно учитывать риски развития у них осложнений инфекционного характера и декомпенсации печеночной функции.
Рекомендуется назначать пациентам аналогинуклеоти-(зи)-дов:
- тенофавир;
- энтекавир;
- ламивудин;
- телбивудин.
Людям с нарушением печеночной функции (цирроз печени класса В и С по шкале Чайлд-Пью) также назначаются аналогинуклеоти-(зи)-дов.
Также, как и у больных хроническим гепатитом В, проводится мониторинг состояния больного, контролируются лабораторные показатели (клинический и биохимический анализы крови, спектр вирусных маркеров).
При развитии лекарственной резистентности лечение корректируется на основании алгоритмов, разработанных для терапии вирусного гепатита В.
Исследование уровня ДНК вируса в первый год лечения проводится не реже одного раза в 3 месяца.
Лечение цирроза печени – очень долгий процесс, требующий от врача тщательного контроля состояния больного для того, чтобы вовремя выявить развитие осложнений, обострения патологии или лекарственной устойчивости.
Клинические исследования показывают, что длительное и адекватное подавление ДНК вируса гепатита В способно стабилизировать состояние пациента, предупредить прогрессирование процесса и развитие декомпенсации печеночной функции, а также может послужить толчком к обратному развитию фиброза или даже цирроза печени.
И все же, несмотря на ремиссию на фоне приема аналоговнуклеоти-(зи)-дов, больные с ЦП должны наблюдаться на предмет развития у них гепатоцеллюлярной карциномы.
Прекращение противовирусной терапии показано в следующих случаях:
- HBeAg-негативным пациентам — в случае клиренса HBsAg и образования анти-HBs и проведения после этого консолидирующей терапии в течение 1 года.
- HBeAg-позитивным пациентам при достижении сероконверсии по Е-антигену (образование анти-НВе) или клиренса HBsAg и образования анти-HBs, и проведения после этого консолидирующей терапии в течение 1 года.
Пациентам с декомпенсацией печеночной функции показана пересадка печени. Таким больным проводится противовирусное лечение (энтекавир, тенофавир), а препараты интерферона им противопоказаны.
Последние клинические исследования показали безопасность энтекавира и тенофавира для пациентов с декомпенсацией.
Более того, печеночная функция у них способна улучшиться через 3-6 месяцев приема препарата, что в ряде случаев позволяет отказаться от трансплантации. Терапия при этом носит пожизненный характер.
У таких больных по-прежнему велик риск развития гепатоцеллюлярной карциномы, что требует постоянного наблюдения.
Если функции печени не восстанавливаются, необходима операция по пересадке этого органа. ДНК вируса гепатита В на момент вмешательства не должна определяться, а лечение аналогами нуклеоти-(зи)-дов необходимо продолжать – это существенно снижает риск инфицирования трансплантата.
! Лечение цирроза печени из расчета 120 дней в Системе Консилиум
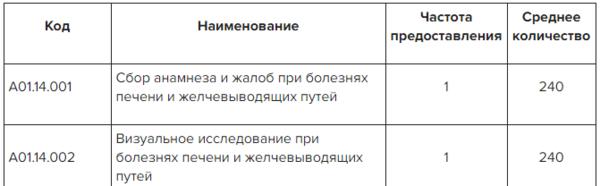 Скачать документ
Скачать документ
Пациенты с циррозом в исходе гепатитов D и C
Противовирусная терапия у больных с циррозом печени в исходе хронического гепатита D проводится при определяемом уровне HDVRNA.
Больным с циррозом класса А по школе Чайлд-Пью назначается пегилированный или стандартный интерферон по схемам, разработанным для лечения хронического гепатита D при условии тщательного контроля побочных реакций.
Пациентам с циррозом класса В и С интерфероны запрещены. Больные циррозом С-класса по школе Чайлд-Пью включаются в листы ожидания на трансплантацию печени.
Согласно клиническим рекомендациям по циррозу, оценка эффективности лечения проводится не раньше чем через 24-48 недель и основывается на наличии или отсутствии РНК вируса гепатита D в крови или ее уровня в крови.
Терапия проводится как минимум 1 год, но есть данные, что при более длительном лечении (2 года и более) возрастает шанс достижения устойчивого вирусологического ответа. Оптимальная длительность лечения не установлена.
Примерно у 40% пациентов наступает стойкий вирусологический ответ и одновременно улучшается гистологическая картина печени.
Однако нельзя точно сказать, как долго должно регистрироваться отсутствие РНК вируса в крови после отмены лечения, чтобы можно было подтвердить устойчивый вирусологический ответ.
Аналогинуклеоти-(зи)-дов не оказывают никакого влияния на вирус гепатита D, однако они могут быть назначены пациентам с активной репликацией вируса гепатита В — с постоянным или флюктуирующим уровнем вирусной нагрузки выше 2000 ME/мл.
Противовирусная терапия пациентам с циррозом в исходе вирусного гепатита С показана при наличии определяемого уровня HCV RNA в сыворотке крови. У больных с циррозом печени класса А по шкале Чайлд-Пью проводится лечение тройной схемой, разработанной для терапии хронического гепатита С.
Устойчивый вирусологический ответ в этом случае сопровождается достоверным снижением риска развития декомпенсации функции печени и гепатоцеллюлярной карциномы, а также ростом вероятности обратного развития фиброза.
При проведении противовирусной терапии такие пациенты должны подвергаться более тщательному наблюдению.
✫ Питательные смеси для больного ЦП, перечень в Системе Консилиум
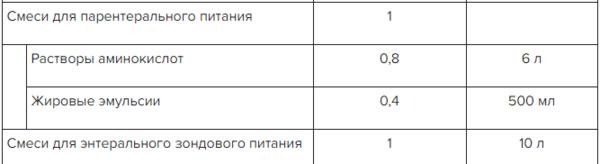 Скачать документ
Скачать документ
В случае риска развития цитопений по индивидуальным показаниям у них могут быть использованы факторы роста — гранулоцитарный колониестимулирующий фактор роста для увеличения числа нейтрофилов, эритропоэтин в случае развития анемии, тромбоцитарный фактор роста в случае развития тромбоцитопении.
Скрининг гепатоцеллюлярной карциномы у лиц с циррозом печени проводится 1 раз в полгода и включает в себя анализ уровня АФП и ультразвуковое исследование печени.
Данное исследование проводится даже в тех случаях, когда противовирусная терапия оказалась успешной и стойкий вирусологический ответ получен.
Противовирусное лечение с использованием пегилированного интерферона запрещена больным циррозом с количеством баллов 7 и более по шкале Чайлд-Пью в связи с риском развития декомпенсации печеночной функции.
Пациентам с циррозом класса В по шкале Чайлд-Пью препараты интерферона назначаются исключительно по индивидуальным показаниям, с учетом всех рисков побочных реакций.
Таким больным рекомендовано назначать противовирусное лечение в безинтерфероновом режиме.
В статье вы найдете только несколько готовых образцов и шаблонов.
В Системе «Консилиум» их более 5000.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Алкогольное поражение печени
Согласно клиническим рекомендациям по циррозу, больным с алкогольным поражением печени назначается S-аденозилметионин.
Доказано, что его применение при алкогольном циррозе класса А и В по шкале Чайлд-Пью в течение 2 лет обусловливает достоверно более низкую летальность или потребность в трансплантации печени.
Можно предположить, что положительное действие S-аденозилметионина связано с его мембранопротективным и антиоксидантным действием, а также с подавлением продукции провоспалительных цитокинов.
Дополнительно он оказывает антидепрессивное действие, кроме того, у него отсутствуют серьезные побочные эффекты.
У лиц с алкогольным ЦП преобладают симптомы хронического панкреатита (боль в животе, вздутие, стеаторея и др.).
В этих случаях рекомендуется назначать препараты панкреатина в капсулах, покрытых кислотоустойчивой оболочкой. Это позволяет в достаточно короткие сроки снять симптомы панкреатита и существенно повысить качество жизни больного.
Терапия первичного билиарного цирроза и первичного склерозирующего холангита предполагает длительный прием препаратов на основе урсодезоксихолевой кислоты, что улучшает биохимические показатели и снижает выраженность симптомов заболевания, однако никак не влияет на длительность жизни данной категории пациентов.

Печеночная энцефалопатия
Печеночная энцефалопатия представляет собой комплекс потенциально обратимых нервнопсихических расстройств, развивающихся в результате печеночной недостаточности и/или портосистемного шунтирования крови.
Выделяют два механизма ее развития:
- Выраженное снижение детоксицирующей функции печени.
- Формирование функциональных или органических шунтов между системами портального и общего кровообращения, что ведет к попаданию кишечных токсинов в головной мозг.
Минимальная печеночная энцефалопатия занимает особое место во врачебной практике- она сложна для диагностики, отличается отсутствием субъективных и объективных симптомов, а также отсутствием изменений при регистрации спонтанной ЭЭГ.
Однако своевременное выявление этой формы крайне важно по следующим причинам:
- Частота минимальной ПЭ достигает 32-85 % независимо от причины печеночной патологии.
- Минимальная ПЭ опасна неадекватной реакцией пациента в экстремальных условиях, например, при вождении автомобиля или на тяжелом производстве, что связано с высоким риском аварийных ситуаций.
Хроническая персистирующая печеночная энцефалопатия – довольно редкое явление, наблюдается, как правило, у лиц с выраженными портосистемными коллатералями, в том числе созданными в результате оперативного лечения.
Помимо типичной психоневрологической симптоматики, у таких больных наблюдаются постепенно проявляющиеся симптомы миелопатии. Эти нарушения неизлечимы и ведут к церебральной атрофии и слабоумию.
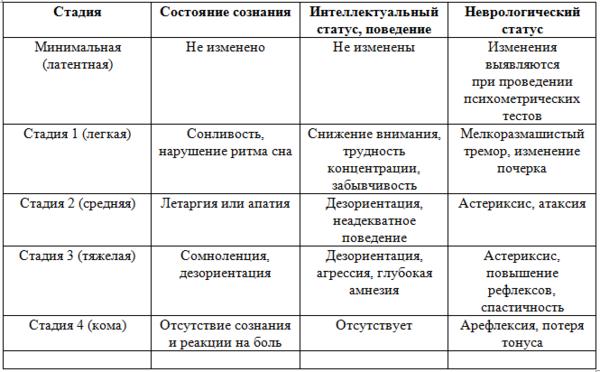
Клинические рекомендации по циррозу печени требуют, чтобы пациенты с этим заболеванием и хронической рецидивирующей печеночной энцефалопатией помещались в стационар.
Оценка прогноза их жизни требует верного определения стадии ПЭ, поскольку данный показатель входит в систему оценки тяжести цирроза – классификацию Чайлд-Пью.
Важный момент — после появления клинической симптоматики ПЭ в течение года выживает 42% больных, а в течение 3 лет — всего 23%.
Триггерные факторы печеночной энцефалопатии
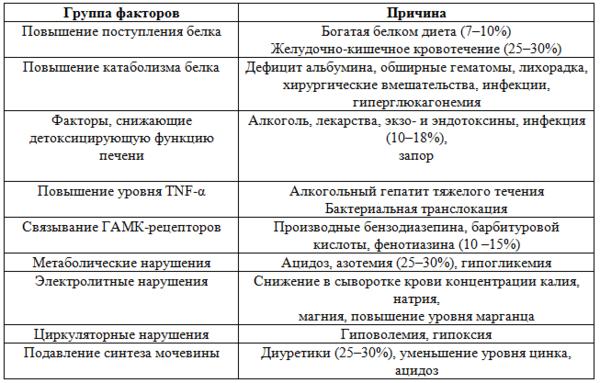
Стадии печеночной энцефалопатии
Материал проверен экспертами Актион Медицина
Источник
Также:
ксантоматозный билиарный цирроз
Версия: Справочник заболеваний MedElement
Категории МКБ:
Первичный билиарный цирроз (K74.3)
Разделы медицины:
Гастроэнтерология
Общая информация
Краткое описание
Первичный биллиарный цирроз печени — хроническое прогрессирующее воспалительное заболевание печени, при котором первоначальное поражение внутридольковых и септальных желчных протоков с их разрушением ведет к
дуктопении
,
холестазу
и в терминальной стадии — к развитию
цирроза
печени.
Заболевание, вероятно, имеет аутоиммунную природу.
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Классификация
Гистологическая классификация:
— I стадия (дуктальная) — повреждение желчных канальцев, портальный гепатит;
— II стадия (дуктулярная) —
пролиферация
новых желчных протоков, перипортальный гепатит, ступенчатые некрозы;
— III стадия — дуктопения, лобулярные некрозы, септальный фиброз;
— IV стадия — цирроз печени с исчезновением мелких желчных протоков.
Клиническая классификация (Hubscher S.G., 2000)
— Ранняя стадия — соответствует I-II гистологическим стадиям. Наблюдаются утомляемость, зуд, иммунные синдромы. Повышены уровни щелочной фосфатазы и ГГТП, IgM. Определяются АМА в диагностическом титре. Гистологически перипортальный фиброз отсутствует или слабо выражен.
— Промежуточная стадия — соответствует II-III гистологическим стадиям. Отмечаются клинические и лабораторные проявления, характериные для ранней стадии. Гистологически присутствует начинающийся мостовидный фиброз.
— Поздняя стадия — соответствует III-IV гистологическим стадиям. Развивается желтуха, портальная гипертензия, асцит. В лабораторных анализах крови повышены уровни билирубина, y-глобулина, падает уровень альбумина, протромбинового времени (за счет снижения белково-синтетической функции печени).
Этиология и патогенез
Этиология неизвестна.
Обсуждается роль токсинов, вирусов, бактерий, факторов окружающей среды, изменений в иммунной системе во время беременности (микрохимеризм).
Наиболее распространенной точкой зрения считается аутоиммунная природа заболевания. Существует очень высокий уровень аутоантител, наиболее характерно направленных против митохондриальных антигенов (антимитохондриальные антитела — АМА) у более чем 95% пациентов. Непосредственным механизмом гибели клеток желчного эпителия служит
апоптоз
, который может осуществляться как Т-хелперами I типа, так и секретируемыми этими клетками цитокинами (ИФН-y, IL-2).
Значение имеют два основных процесса:
1. Деструкция мелких желчных протоков, являющаяся хронической (очевидно вызывается активированными лимфоцитами).
2. Задержка веществ, которые секретируются или экскретируются в желчь вследствие повреждения желчных протоков (желчные кислоты, билирубин, медь и другие), и осуществляют химическое повреждение гепатоцитов.
Эпидемиология
Пол: Все
Возраст: зрелый возраст
Соотношение полов(м/ж): 0.1
Первичный билиарный цирроз встречается по всему миру, при этом заболеваемость в разных странах и в разных областях одной страны значительно (в разы) различается, поэтому международная статистика недоступна.
В настоящее время распространенность определяется в США в популяции как 35:100 000.
Заболеваемость была оценена как 4,5 случаев для женщин и 0,7 случаев для мужчин (2,7 случаев в целом) на 100 000 населения.
В связи с улучшением диагностики и повышением осведомленности врачей отмечается повышение частоты выявления заболевания. При диагностике стало возможно выявление больных на ранних стадиях заболевания, которые протекают с минимальной симптоматикой, благодаря постановке реакции на сывороточные антимитохондриальные антитела.
Заболевание может иметь семейный характер: первичный билиарный цирроз описан у сестер, близнецов, у матерей и дочерей.
По усредненным данным, женщины болеют в 10 раз чаще мужчин.
Максимальная заболеваемость наблюдается в 45-60 лет. Общий разброс возраста пациентов — 20-80 лет.
Факторы и группы риска
— женский пол (90% больных с первичным билиарным циррозом составляют женщины);
— возраст 40-60 лет (от 20 до 80 лет);
— семейный анамнез (родственники первой степени родства имеют 570-1000-кратное увеличение вероятности развития первичного билиарного цирроза);
— наличие иных аутоиммунных заболеваний.
Инфицирование возбудителем семейства Enterobacteriaceae (вялая инфекция мочевыводящих путей, вызванная грамотрицательными микроорганизмами) в настоящее время обсуждается как недоказанный фактор риска. Дискуссия связана со сходством антигенной структуры клеточной мембраны Enterobacteriaceae и митохондрий клеток человека, и, таким образом, выявляемой кросс-реактивностью антимитохондриальных антител, которые являются основным маркером первичного билиарного цирроза.
Клиническая картина
Клинические критерии диагностики
кожный зуд, сухость во рту, сухость глаз, слабость и утомляемость, головокружение, гепатомегалия, желтуха, ксантомы, гиперпигментация кожи.
Cимптомы, течение
Первичный билиарный цирроз длительно протекает бессимптомно.
В доклиническом периоде в сыворотке крови выявляются
АМА
. 25% пациентов выявляются случайно во время исследования крови, проводимого по другим показаниям.
Типичные симптомы:
— кожный зуд — появляется первым из симптомов и является ведущим (55%);
— утомляемость (65%);
—
ксантомы
и ксантелазмы (ксантома в виде плоской, слегка возвышающейся бляшки) -10%, в основном на поздних стадиях;
— малосимптомные инфекции мочевыводящих путей;
— проявления дефицита жирорастворимых витаминов;
— дискомфорт в правом верхнем отделе живота (8-17%)
—
гепатомегалия
(25%);
—
спленомегалия
(без явлений гиперспленизма) — 15%;
— желтуха — 10% (на поздних стадиях чувствительность признака выше);
—
артралгии
;
— оссалгии;
—
остеопороз
;
— гиперпигментация кожи, начинающаяся с лопаток — 25%;
— сухость во рту и сухость глаз — 50-75%.
С первичным билиарным циррозом ассоциированы следующие заболевания:
—
синдром Шегрена
(6-100%);
— аутоиммунный тиреоидит (1-20%);
— CREST-синдром;
— склеродермия;
— целиакия;
— сахарный диабет;
— фиброзирующий альвеолит;
— почечный канальцевый ацидоз;
— аутоиммунная тромбоцитопения;
—
синдром Рейно
;
— мембранозный гломерулонефрит;
— ревматоидный артрит;
— саркоидоз;
— воспалительные заболевания кишечника и другие.
Диагностика
Диагностика первичного билиарного цирроза основывается на комплексе анамнестических, клинических, лабораторных и инструментальных данных.
1. Гистологическое исследование пунктата печени не является обязательным при убедительных клинических и лабораторных признаках первичного билиарного цирроза. Гистологическая оценка стадии затрудняется тем, что печень поражается неравномерно.
2. Методы визуализации печени и ее протоков (УЗИ, КТ, МРТ, РХПГ) используют с целью дифференциальной диагностики процесса с холестазом другой этиологии.
3. ФГДС необходима для оценки риска кровотечения из варикозно расширенных вен в терминальных стадиях цирроза.
4. Имеет смысл проведение ультразвуковой (Фиброскан) или магнитно-резонансной эластометрии печени.
Схема диагностики первичного билиарного цирроза (по T. Kumagi and E Jenny Heathcote, Department of Medicine, Toronto Western Hospital)

Пояснение к схеме
Аббревиатуры:
— AIH — аутоиммунный гепатит;
— ALP — щелочная фосфатаза;
— АМА — антимитохондриальные антитела;
— СТ — компьютерная томография;
— GGT — гамма-глутамилтранспептидаза;
— IHBD — внутрипеченочный желчный проток;
— MRCP — магнитнорезонансная холангиопанкреатография;
— MRI — магниторезонансная томография;
— PBC — первичный билиарный цирроз;
— PSC — первичный склерозирующий холангит;
— SSC — вторичный склерозирующий холангит;
— VBDS — синдром исчезающих желчных протоков (дуктопения).
Лабораторная диагностика
Лабораторная диагностика:
1. Щелочная фосфатаза (ЩФ) — уровень повышен, как правило, до 10 раз и более.
2. Повышение
ГГТП
.
3. Гипербилирубинемия — характерна для поздних стадий первичного билиарного цирроза.
4. Возможно повышение уровней гамма-глобулинов с резким повышением уровня IgM, за счет этого возможно повышение СОЭ.
5. Пограничные уровни
АЛТ
(цитолитический синдром мало выражен), колебания трансаминаз в пределах 150-500% нормы. Соотношение ЩФ/
АСТ
, как правило, менее 3.
На поздних стадиях первичного билиарного цирроза (ПБЦ):
— уровень липидов и холестерина в крови может быть увеличен, с увеличением фракции липопротеинов высокой плотности (HDL);
— снижение альбумина;
— увеличение протромбинового времени;
— тромбоцитопения.
Определение аутоантител
1. Диагностика базируетсся на определении
АМА
. Для больных с первичным билиарным циррозом специфичны антитела анти-М2 (выявляются у 90-95% больных). Признак является высокоспецифичным.
АМА
-позитивные и
АМА
-негативные формы ПБЦ не имеют отличий в гистологии и клинике заболевания.
2.
ANA
выявляются у 20-50 % пациентов с первичным билиарным циррозом.
3. Некоторые пациенты имеют клинические, биохимические и гистологические признаки ПБЦ, но их сыворотки являются AMA-негативными. Обычно в этом случае диагностируется аутоиммунный холангит, но не исключается и одновременное наличие у них ПБЦ. Вопрос синдрома перекрытия для этих патологий неясен.
Дифференциальный диагноз
Дифференциальный диагноз проводят с холестатическими поражениями печени:
— аутоимунный гепатит;
— первичный склерозирующий холангит;
— аутоиммунная холангиопатия (АМА-негативный первичный билиарный цирроз);
— гепатит С;
— лекарственный гепатит;
— идиопатическая
дуктопения
взрослых;
— саркоидоз;
—
болезнь Коновалова-Вильсона
;
— холестаз беременных;
— стеатогепатит.
Осложнения
1. Гиперхолестеринемия. Вопрос о применении статинов в случае выраженной гипрехолестениемии обсуждается.
2.
Остеопороз
. Лечение остеопороза следует применять с осторожностью, особенно у мужчин.
3.
Портальная гипертензия
вторичная по отношению к циррозу.
4.
Гепатома
. Чаще встречается в терминальных стадиях у мужчин.
Лечение
Общие положения. Урсодезоксихолевая кислота (УДХК) является единственным доказано эффективным препаратом. Прочая терапия носит симптоматический характер, не влияя на прогноз. Некоторые перечисленные ниже препараты (колхицин, метотрексат, будесонид) не обладают доказанным эффектом и упоминаются лишь как мнение отдельных специалистов.
Патогенетическая терапия: УДХК в дозе 13-15 мг на 1 кг массы тела в сутки (постоянно).
Иммуносупрессивная терапия: будесонид 9 мг/сутки. Глюкокортикостероиды улучшают течение основного заболевания, но не рекомендуются для длительной монотерапии в связи с риском усугубления остеопороза и других проявлений лечения стероидами.
Возможна комбинированная терапия: УДХК + будесонид, УДХК + метотрексат + колхицин.
Симптоматическая терапия — воздействие на основной клинический симптом холестаза — зуд.
Первая линия: УДХК, холестирамин до 6-8 г/сут. в два приема, курсом от 14 дней. Другие лекарства должны быть приняты за 1 час до холестирамина или через 2-4 часа после его приёма), холестипол (30 г/сут).
Вторая линия: налоксон, налтрексон, ондансетрон; антигистаминные; антидепрессант сертралин (от 50 до 100 мг один раз в день).
Третья линия: рифампицин 150-300 мг дважды в день (до 10 мг/кг массы тела в сутки), пропофол (до 15 мг/сут.).
Четвертая линия: плазмаферез 3 раза в неделю, далее — 1 раз в неделю, трансплантация печени.
Профилактика и лечение последствий хронического холестаза (с осторожностью):
1. Лечение печеночной
остеодистрофии
: полноценное питание, физическая активность, бифосфонаты, инсоляция.
2. Коррекция дефицита витаминов. Уровень витаминов следует регулярно измерять в сыворотке и коррегировать с помощью орального приема соответствующих препаратов:
— витамин К 5 мг/сут.;
— витамин A 10,000 — 25,000 МЕ/сут.;
— 25-ОН витамин D (25-гидрокси-холекальциферол) — 20 мкг три раза в неделю, с проверкой уровня в сыворотке после нескольких недель терапии;
— витамин Е от 400 до 1000 МЕ/сут.;
— кальций до 1,5 г/сут. дополнительно, под контролем содержания уровня в сыворотке и в моче (возможно кальцитонин).
Трансплантация печени необходима при IV стадии первичного билиарного цирроза (приблизительно 30% пациентов с ПБЦ) с явлениями печеночной недостаточности или декомпенсации явлений
портальной гипертензии
, рефрактерном кожном зуде, остеопорозе со спонтанными переломами костей,
кахексии
.
Прогноз
Средняя продолжительность жизни при манифестированном первичном билиарном циррозе — 8 лет, при бессимптомном — 16 лет. Выживаемость: однолетняя — 8-90%, пятилетняя — 7-72%.
У 1/3 больных при бессимптомном течении симптомы первичного билиарного цирроза развиваются в течение 5 лет. У 2/3 — длительно не появляются. Прогноз определяется уровнем билирубина.
Для прогноза используется прогностический индекс (Calne R.Y., 1987), который вычисляют по формуле:
Прогностический индекс = 2,52 log общий билирубин (мкмоль/л) + 0,0069 exp [(возраст — 20)/10] — 0,05 альбумин пллазмы крови (г/л) + 0,08 (если цирроз печени подтвержден гистологически) + 0,68 (если имеется центральный холестаз) + 0,58 (если проводится лечение азатиоприном).
При прогностическом индексе больше 6,0, продолжительность жизни составляет менее 1 года.
Госпитализация
Осуществляется для проведения биопсии или в случае развития осложнений.
Профилактика
Первичная профилактика отсутствует.
Вторичная профилактика не разработана. Нет никаких мероприятий, способных предотвратить или радикально изменить естественный ход заболевания.
Хотя первичный билиарный цирроз чаще встречается у родственников пострадавших пациентов, рутинный скрининг родственников с использованием панелей антител, в настоящее время проводить не рекомендуется, так как выявляемость заболевания у них остается низкой, а в некоторых странах, скрининг может иметь негативные последствия, связанные с медицинским страхованием и/или нагрузкой на систему здравоохранения. Тем не менее у всех родственников больных первичным билиарным циррозом, следует иметь в виду возможность заболевания, и если у них развиваются типичные симптомы заболевания (в частности — слабость или зуд) или выявляются ненормальные печеночные показатели.

