Стул при кишечной инфекции
Кишечные инфекции – это острые состояния, которые возникают вследствие инвазии патогенных микроорганизмов в кишечник человека. Поражение пищеварительной системы может быть вызвано множеством возбудителей. Объединяет данные состояния общность клинической картины – выраженный диарейный синдром и интоксикация пациента.
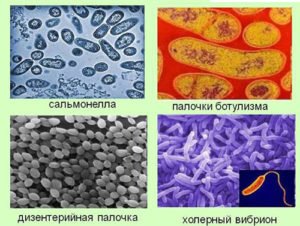
Возбудители кишечных инфекций
В зависимости от происхождения все кишечные инфекции можно разделить на:
- бактериальные;
- вирусные;
- протозойные.
Значительно реже заболевание ассоциировано с патогенными грибками.
| Бактериальные инфекции | Вирусные инфекции | Протозойные инфекции |
|
|
|
Симптомы
Общие симптомы
- Болевой синдром. В зависимости от уровня поражения кишечника боли могут локализоваться в области верхних или нижних отделов живота.
- Диарейный синдром. Для большинства кишечных инфекций характерно учащение дефекации, которое часто сопровождается появлением ложных позывов – тенезмов.
- Запоры. В тяжелых случаях заболевания возможно развитие пареза кишечника, который внешне характеризуется стойким запором, сохраняющимся на протяжении нескольких суток.
- Изменение характера стула. В большинстве случаев стул становится жидким, водянистым, меняется его цвет. В составе кала могут обнаруживаться остатки непереваренной пищи, слизь или кровь.
- Общая интоксикация организма. Кишечная инфекция обязательно сопровождается ухудшением общего состояния пациента, которое проявляется возникновением лихорадки, общей слабости, головных болей, снижения массы тела, отсутствием аппетита.
- Тошнота и рвота. В зависимости от тяжести течения заболевания рвота может быть однократной или многократной, приносить пациенту облегчение или, наоборот, ухудшать его состояние.

Специфические симптомы
| Кишечная инфекция | Специфические симптомы |
| Ботулизм |
|
| Сальмонеллез |
|
| Дизентерия |
|
| Эшерихиоз |
|
| Брюшной тиф |
|
| Паратифозные инфекции |
|
| Ротавирусная инфекция |
|
| Аденовирусная инфекция |
|
| Энтеровирусная инфекция |
|
Пути передачи кишечных инфекций
-
 Алиментарный путь. Заражение происходит через употребляемую пищу. Такой механизм передачи наиболее характерен для кишечных инфекций.
Алиментарный путь. Заражение происходит через употребляемую пищу. Такой механизм передачи наиболее характерен для кишечных инфекций. - Водный путь. Попадание микроорганизмов в тело человека осуществляется при употреблении воды из непроверенных источников.
- Контактно-бытовой путь. Распространение бактерий происходит через предметы обихода.
- Воздушно-капельный путь. Наиболее редко микроорганизмы проникают в тело человека после вдыхания воздуха, в который попали частички мокроты инфицированного пациента. Для кишечных инфекций практически не характерен аэрозольный путь передачи, однако в исключительных случаев возможно и такое заражение.
Диагностика
При подозрении на кишечную инфекцию пациент должен обратиться к своему терапевту. После обследования врач сможет предположить конкретный диагноз и назначит лечение. При тяжелом течении заболевания или при подозрении на специфическую инфекцию (например, дизентерию) больной направляется в специализированный инфекционный стационар для проведения профильной терапии и обеспечения необходимой изоляции.
Для подтверждения диагноза кишечной инфекции используются следующие методики диагностики:
-
 Исследование кала. Копрограмма дает возможность исследовать кал, обнаружить возможные примеси крови, иммунных клеток, выделить бактерии и отправить их на посев.
Исследование кала. Копрограмма дает возможность исследовать кал, обнаружить возможные примеси крови, иммунных клеток, выделить бактерии и отправить их на посев. - Бактериологическое исследование кала. Посев полученного от пациента биоматериала – основной способ определения возбудителя заболевания. Бактерии культивируются на специальных питательных средах и тщательно исследуются, что позволяет установить вид патогенной бактерии. Кроме того, после определения возбудителя проводится его тестирование на чувствительность к антибиотикам, что позволяет точно подобрать эффективную терапию для пациента.
- Серологические исследования. Дополнительным способом диагностики являются исследование на антитела в крови пациента. Они выделяются в ответ на воздействие бактерий через 4-5 дней. Антитела имеют высокую специфичность по отношению к определенной бактерии, благодаря чему можно установить разновидность микроорганизма.
Лечение
Лечение кишечной инфекции зависит от того, каким возбудителем она вызвана, однако можно выделить ряд общих правил, которые относятся ко всем поражениям пищеварительной системы.
Диета
 При легкой форме патологии пациенту назначается щадящая диета. Уменьшается общий объем пищи, исключаются вредные для кишечника продукты, назначается максимально щадящее питание. При среднетяжелом и тяжелом течении заболевания общий суточный калораж сокращается примерно на 40-50%. Рекомендуется увеличить частоту приемов пищи до 6-8 раз в день. В период восстановления, когда диарейный синдром исчезает, рекомендуется назначить пациенту пребиотики как в виде пищевых продуктов, так и отдельно, в таблетках.
При легкой форме патологии пациенту назначается щадящая диета. Уменьшается общий объем пищи, исключаются вредные для кишечника продукты, назначается максимально щадящее питание. При среднетяжелом и тяжелом течении заболевания общий суточный калораж сокращается примерно на 40-50%. Рекомендуется увеличить частоту приемов пищи до 6-8 раз в день. В период восстановления, когда диарейный синдром исчезает, рекомендуется назначить пациенту пребиотики как в виде пищевых продуктов, так и отдельно, в таблетках.
| Рекомендуемые продукты | Нерекомендуемые продукты |
|
|
Препараты
Для лечения тяжелых бактериальных инфекций применяются антибиотики. Средства подбираются в зависимости от возбудителя.
Определение схемы терапии и дозировки лекарства проводится только лечащим врачом пациента.
При более легких формах заболевания антибактериальные препараты обычно не назначаются, проводится симптоматическая терапия. В нее входят:
-
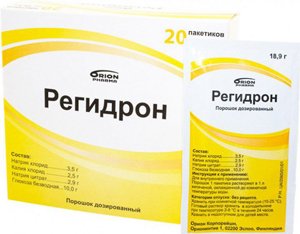 Введение солевых растворов (Трисоль, Регидрон). При легких формах заболевания жидкость назначается внутрь, при тяжелом течении – вводится парентерально.
Введение солевых растворов (Трисоль, Регидрон). При легких формах заболевания жидкость назначается внутрь, при тяжелом течении – вводится парентерально. - Жаропонижающие средства. Для снижения температуры и интоксикации назначаются нестероидные противовоспалительные средства (Ибупрофен, Нимесулид), а также Парацетамол.
- Сорбенты (Энтеросгель, Полисорб, Смекта). Препараты из данной группы обезвреживают токсические вещества, которые содержатся в пораженном кишечнике, и выводят их из организма. Благодаря этому снижается выраженности интоксикации организма.
- Пробиотики и пребиотики. Кишечные инфекции обычно сопровождаются симптомами дисбактериоза, поэтому пациентам назначаются средства для восстановления нормальной микрофлоры пищеварительной системы. Лекарства применяются исключительно в реабилитационном периоде, когда исчезает диарейный синдром, так как до этого их использование практически неэффективно.
При подозрении на кишечную инфекцию пациент должен оценить свое состояние и принять решение о тактике лечения. Если это легкое пищевое отравление, которое не сопровождается выраженным подъемом температуры и внекишечными симптомами, то заболевание можно лечить дома. Для этого рекомендуется голод и покой, обильное питье, использование сорбентов. При тяжелом состоянии больного, выраженной лихорадке, присоединении внекишечных проявлений обязательно нужно обратиться к врачу. Возможно, пациенту потребуется госпитализация в гастроэнтерологическое отделение или инфекционную больницу.
Прогноз для пациента будет зависеть от возбудителя кишечной инфекции. В большинстве случаев болезнь легко устраняется, однако при некоторых специфических заболеваниях болезнь сопровождается осложнениями и может даже привести к летальному исходу. Залогом благоприятного разрешения заболевания является раннее обращение к врачу и соблюдение его инструкций.
Возможные осложнения
- инфекционно-токсический шок;
- вторичное распространение очагов инфекции, поражение других органов;
- острая почечная недостаточность;
- дисбактериоз.
Профилактика
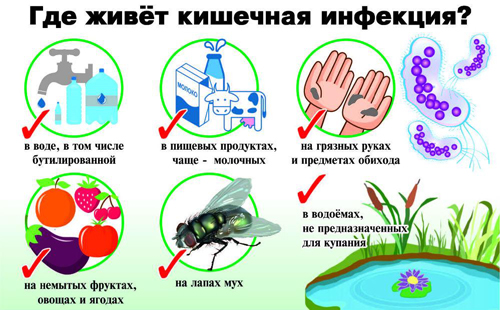
- регулярно мыть руки перед приемом пищи;
- употреблять мясные и молочные продукты из проверенных источников;
- не пить воду из природных водоемов, не купаться на неофициальных пляжах;
- тщательно мыть фрукты и овощи, даже перед термической обработкой;
- соблюдать правила личной гигиены, не пользоваться чужими личными вещами (например, полотенцами);
- по возможности ограничить контакты с людьми, имеющими признаки кишечных инфекций.
Источник
Кишечные инфекции — это обширная группа болезней
пищеварительного тракта, которые могут провоцироваться разными бактериями,
вирусами, протозойными организмами. Для них характерны общие признаки:
нарушение полноценной моторики кишечника, развитие жидкого частого стула,
появление интоксикации (температуры, озноба, вялости). Достаточно часто
кишечные инфекции приводят к обезвоживанию, что несет серьезную угрозу здоровью
больных, особенно, детского возраста. Лечение таких заболеваний во многом
зависит от их типа и особенностей патогенного возбудителя. Диагностика кишечных инфекций проводится
врачом общей практики: терапевтом или педиатром. Пациенту в отдельных ситуациях
может понадобиться консультация инфекциониста или гастроэнтеролога.
Инфекционные болезни ЖКТ и их возбудители
Среди кишечных инфекций
выделяются следующие:
- дизентерия
(вызывают бактерии рода шигелл); - сальмонеллез
(сальмонеллы); - лямблиоз
(лямблии); - амебиаз
(дизентерийная амеба); - брюшной
тиф (Salmonella typhi); - паратифы
(сальмонеллы paratyphi A и Schotmuelleri); - холера
(холерный вибрион); - гастроэнтерит
(различной этиологии); - пищевые
токсикоинфекции (сальмонелла, стафилококк, ботуллотоксин); - вирусный
гепатит типа А (Hepatovirus A); - группа
вирусных инфекций (вызванных
аденовирусом, ротавирусом, норовирусом, астровирусом и пр.).
Патогены острых кишечных
инфекций проникают в организм людей через ротовую полость. Они начинают
активно размножаться в кишечнике, далее вместе с испражнениями распространяются
по внешней среде. Их обнаруживают в грунте и воде, на многих предметах и пище.
Патогены, провоцирующие кишечные инфекции, отличаются
повышенной устойчивостью к влиянию внешней среды. Они могут оставаться опасными
на протяжении часов, дней и дольше. Особенную устойчивость проявляют:
- кишечные
палочки (Escherichia coli); - провокаторы
брюшного тифа (Salmonella typhi); - патогены,
вызывающие вирусный гепатит (Hepatovirus A); - вирусы.
Распространение и передача кишечных
возбудителей происходит с участием воды, продуктов питания, грунта, предметов
быта, живых переносчиков (паразитов, насекомых, грызунов) и пр. Если патогены
попадают в продукты питания, они начинают активно размножаться. Вкус и внешний
вид еды при этом не меняется. Но полноценная термическая работка помогает
уничтожить патогенные микроорганизмы.
Основной источник заражения острыми кишечными инфекциями —
заболевший человек или бактерионоситель (почти здоровый, но распространяющий
патогены во внешнюю среду).
Диагностика кишечных инфекций
Для определения кишечной инфекции врачи проводят ряд
диагностических процедур:
- общий осмотр пациента;
- сбор анамнеза;
- исследования крови и мочи;
- посевы кала, рвотных масс, пр.
 Фото: Olena Yakobchuk / Shutterstock.com
Фото: Olena Yakobchuk / Shutterstock.com
Выбор методов диагностики определяется лечащим врачом.
Специалист ориентируется на тяжесть состояния больного, имеющуюся клиническую
картину и сопутствующие факторы.
Общие критерии диагностики при кишечной инфекции
При первичном опросе и осмотре врач диагностирует кишечную
инфекцию, если пациент жалуется на:
- участившиеся
акты дефекации (более 3 раз), которые дополняются нарушенной консистенцией
стула, увеличенным объемом испражнений, возникновением слизи и кровянистых
примесей в кале; - позывы
к рвоте, такой симптом может появляться раньше кишечных нарушений; - возникновение
болезненных ощущений в разных отделах живота; - появление
острых признаков интоксикации
(головной боли, слабости, разбитости, отсутствия аппетита, ломоты,
температуры, пр.).
Перечисленные признаки позволяют врачу поставить
предварительный диагноз «кишечная инфекция».
Лабораторная диагностика
Для подтверждения или опровержения инфекций кишечной локализации проводится:
- Общий анализ крови. При кишечной инфекции у больных обычно сохраняется нормальный уровень лейкоцитов или их количество в крови может несколько увеличиваться. Возможно возникновение лейкоцитоза со сдвигом формулы, в частности, при дизентерии такой показатель может достигать 40-50%. Выраженное обезвоживание приводит к росту количества красных кровяных телец и гемоглобина.
- Общий анализ мочи. Такое исследование может показывать наличие токсических изменений. Выраженное обезвоживание приводит к увеличению удельного веса мочи.
- Посев кала на наличие бактерий. В лаборатории могут обнаружить возбудителей дизентерии, сальмонеллеза, эшерихиоза. Также в кале могут выделить патогенный стафилококк, иерсинии, представителей условно-патогенной флоры.
- Анализ кала на наличие антигенов ротавируса или энтеровирусов.
- Копрологическое исследование. Такой анализ дает возможность понять, какой именно отдел кишечника пострадал от инфекций.
- Серологическое исследование крови в динамике. Такое исследование необходимо, если есть подозрение на развитие дизентерии, сальмонеллеза, кампилобактериоза, иерсиниоза и пр.
- Бакпосев рвотных масс и полученных промывных вод на наличие патогенных возбудителей.
- Биохимический анализ крови. Это исследование помогает определить уровень электролитов, общего белка, мочевины, креатинина, а также анализировать кислотно-основное состояние. Биохимический анализ позволяет вовремя обнаружить риск осложнений.
- Анализ кала на простейших, глистные инвазии при наличии показаний.
 Фото: Aquarius Studio / Shutterstock.com
Фото: Aquarius Studio / Shutterstock.com
Как правило, перечисленные диагностические процедуры
являются обязательным минимумом обследования пациента при кишечной инфекции.
Дополнительные способы диагностики
При необходимости диагностические процедуры дополняются:
- бакпосевом крови на стерильность и культуру микробов (если у больного сохраняется лихорадка и есть подозрение на развитие брюшного тифа, сальмонеллеза, тяжелого стафилококкового сепсиса);
- ультразвуковым исследованием органов брюшины;
- дуоденальным зондированием (если есть подозрение на лямблиоз);
- ректороманоскопией или колоноскопией (если диарея продолжается более 2 недель подряд, а в кале наблюдается примесь крови);
- фиброгастроскопией.
 Фото: Kiryl Lis / Shutterstock.com
Фото: Kiryl Lis / Shutterstock.com
Целесообразность проведения тех или иных диагностических
процедур определяет врач.
Клинические симптомы, типичные для разных инфекций
При постановке верного диагноза врачи обращают пристальное
внимание на наличествующие симптомы и их сочетание между собой. Внимательный
анализ признаков болезни помогает поставить верный диагноз.
Возможные проявления
кишечных инфекций:
| Заболевание | Типичная картина |
| Дизентерия | Болезнь начинается остро, у больного повышается температура, возникает головная боль. Появляются схваткообразные боли в животе, далее они концентрируются в области сигмовидной кишки. Ощупывание живота приводит к боли в левом боку, сигмовидная кишка спазмируется и уплотняется. Больного мучают тенезмы — режущие, постоянные, болезненные позывы на дефекацию без выделения кала. Они могут приводить к выпадению прямой кишки. Необильные испражнения с небольшим количеством слизи, кровяных прожилок, гноя. Специфического запаха нет. |
| Сальмонеллез, протекающий по типу гастроэнтерита | Острое начало, лихорадка, рвота, сильная боль в животе. Пальпация вызывает боли в эпигастральной и околопупочной зоне. Стул обильный, очень водянистый и зловонный. Кал с примесью зелени. |
| Холера | Болезнь начинается с жидкого стула, урчания в кишечнике, нормальной или субфебрильной температуры. Быстро возникает обезвоживание, может присоединяться рвота. Обезвоживание приводит к тонико-клоническим судорогам, посинению слизистых, жажде, сильному падению упругости кожи. Снижается или полностью пропадает мочеиспускание. Стул является обильным, очень водянистым, не имеет специфического запаха, похож на «рисовый отвар» — светлую жидкость с примесью хлопьев. |
| Эшерихиозы | Болезнь, вызванная энтеротоксигенными кишечными палочками, провоцирует появление обильного водянистого бесцветного стула с примесью хлопьев. Болезнь может начаться быстро, сопровождаться рвотой, температура — 36,6-37,5 °С. Быстро возникает обезвоживание. При инфекции, вызванной энтероинвазивными кишечными палочками, у больного сильно повышается температура. Стул скудный с частицами слизи и гноя. Возникает боль в животе, головная боль. Инфекция, вызванная энтеропатогенной палочкой, типична для детей до 2 лет. Развивается постепенно, температура 36,6-37,5 °С. Возникает рвота, жидкий кашицеобразный стул. Он имеет желтую или оранжевую окраску, возможны примеси слизи. Инфекция, вызванная энтерогеморрагическими палочками, начинается остро. Больного беспокоят сильные спастические боли, кровь в испражнениях. Есть риск осложнений. |
| Стафилококковый энтероколит | Встречается большей частью у детей до 1 года. Постепенно развивается на фоне невысокой температуры и маловыраженной интоксикации. Нарушения сохраняются длительно, если сохраняется источник инфицирования. Стул жидкий, могут наблюдаться примеси слизи, иногда прожилки крови. |
| Стафилококковая пищевая токсикоинфекция | Указание пациентом на употребление продуктов, в которых может хорошо размножаться стафилококк. Болезнь носит групповой характер. Болезнь развивается бурно, возникает изнуряющая рвота, температура сильно повышается, возникает диарея по типу секреторной. В икроножных мышцах могут возникать судороги. Стул является жидким, водянистым, в нем отсутствуют патологические примеси. |
| Кампилобактериоз | Начинается остро, возникает лихорадка, боли в околопупочной области, которые предшествуют жидкому стулу и интоксикации. Увеличивается печень, процесс затрагивает поджелудочную. Боли постоянны и интенсивны, требуют исключения хирургических патологий. Стул пенистый, обильный, зловонный. Могут наблюдаться примеси слизи и зелени, тенезмы отсутствуют. |
| Иерсиниоз | Начинается остро, симптоматика разнообразна. Больного беспокоят высыпания на коже, болезненность суставов, увеличение печени и селезенки. Иногда болезнь проявляется лишь диареей. Боли локализуются в околопупочной зоне, а также по ходу лимфоузлов, в основном, в правом боку. Стул возникает 3-6 раз в сутки, является жидким, зловонным. В первые дни примесей нет. |
| Псевдомембранозный колит | Развивается на фоне неправильного приема антибиотиков и цитостатиков. Сопровождается лихорадкой, болями в районе живота, частым стулом. Ощупывание вызывает болезненность в околопупочной области и в районе толстого кишечника. Стул является жидким, обильным, сопровождается выделением фибриновых и слизистых пленок. Дальнейшая терапия антибиотиками приводит к ухудшению состояния. Возможно развитие осложнений вплоть до перфорации кишечника, мегаколона и перитонита. |
| Вирусные диареи | Для ротавируса типично острое начало: у больного повышается температура, возникает рвота, урчание и обильный стул водянистого типа. Могут возникать скудные респираторные симптомы. Аденовирус и энтеровирус имеют ряд типичных признаков для кишечных болезней. Обезвоживание наступает редко. |
| Амебиаз | Начинается постепенно: появляются боли в районе живота, учащаются акты дефекации. Температура — 36,6-37,5°С.Ощупывание живота вызывает болезненность в районе толстого кишечника, слепая и сигмовидная кишка уплотняются. Стул жидкий, наблюдается примесь стекловидной слизи розовой окраски или крови. |
| Криптоспоридиоз | Часто возникает на фоне иммунодефицита. Сопровождается длительной диареей (от 2 месяцев), на которую не действуют антибиотики. Больные становятся истощенными. Стул является обильным и водянистым, в нем нет патологических признаков. Возникает от 5 до 10 р. в сутки. При нормальном иммунитете криптоспоридиоз развивается остро, протекает, как гастроэнтерит или энтерит. Стул появляется не чаще 10 р. в сутки, на протяжении 2 недель наступает спонтанное выздоровление. |
| Лямблиоз | Больного беспокоит тошнота, дискомфорт в эпигастрии, аппетит снижается. Температура остается нормальной. Ощупывание живота вызывает урчание, боль в эпигастральной области. Стул является жидким и водянистым, в нем нет патологических примесей. Случается от 2 до 6 р. в сутки. Антибактериальное лечение не приводит к нормализации состояния. |
| Болезни, вызванные условно-патогенной микрофлорой | Болезнь может начинаться остро или подостро. Возможна лихорадка, рвота, диарея (водянистая, обильная). У пациентов раннего возраста развивается постепенно, симптоматика нарастает. Типична клиника энтероколита либо гастроэнтероколита. У детей первых месяцев жизни процесс может генерализоваться, приводя к полиорганным поражениям. |
| Дисбиоз кишечника | Не является самостоятельной болезнью, возникает в результате длительного приема антибиотиков, может проявиться на фоне иммунодефицита или тяжелых соматических состояний. Может сопровождаться субфебрильной температурой, диспепсическими расстройствами. Больных беспокоит длительный неустойчивый стул, наблюдается чередование жидкого и частого стула с запором. Возникают боли и дискомфорт в животе. Дети имеют сниженный аппетит, плохо прибавляют в весе, становятся бледными и раздражительными. В копрограмме и исследованиях кала на дисбактериоз видны соответствующие изменения. |
Факультативные симптомы
Заподозрить кишечную инфекцию врач может по наличию
определенных факультативных признаков:
- получение
соответствующих эпидемиологических данных (контактов с заболевшим
человеком, употребления определенных продуктов, наличия эпидемий в
конкретной местно, соответствующие климатогеографические условия и пр.); - возникновение
признаков обезвоживания; - развитие
токсикоза, в особенности, при шигеллезе у пациентов детского возраста
(развитие церебральной комы, угнетения сознания, судорог, гипотонии).
Такие признаки являются сопутствующими. Врач учитывает их
при постановке диагноза.
Оценка степени тяжести состояния
При обращении пациента с симптомами кишечной инфекции врачи
обязательно оценивают степень тяжести его состояния. Это помогает определить
правильную тактику лечения. С этой целью специалисты анализируют:
- Выраженность
синдрома интоксикации.
При наличии интоксикации у пациента может наблюдаться: повышенная температура, выраженная слабость и раздражительность. Возможно также беспокойство или вялость. При интоксикации снижается аппетит, может даже возникнуть анорексия, ухудшается сон. Уровень температуры не всегда указывает на степень интоксикации. Ведь при обезвоживании температурные показатели могут оставаться в норме или даже снижаться. Но при некоторых болезнях уровень температуры свидетельствует о риске осложнений и о тяжести состояния пациента.
 Фото: Zyn Chakrapong / Shutterstock.com
Фото: Zyn Chakrapong / Shutterstock.com
- Выраженность
синдрома дегидратации.
Всего выделяют 3 степени обезвоживания. При первой степени
больной теряет 5% массы тела из-за потери жидкости. Проявления водно-электролитного дефицита минимальны. Возможны
жалобы на небольшую сухость слизистых. Упругость тканей и мочеиспускание
остаются в норме. Если обезвоживание достигает второй степени, потеря веса
равняется 6-9%. Слизистые пересыхают, кожа становится дряблой, родничок у
ребенка западает. Параллельно развивается постоянная тахикардия, тона сердца
становятся глухими, давление падает. Сокращается частота мочеиспусканий, кожа
становится бледной и синеватой. Третья степень обезвоживания — тяжелое
состояние, при котором потеря массы тела достигает 10% и более. У больных при
таком состоянии слизистые очень пересыхают, глаза не могут закрываться из-за
пересохшей конъюнктивы. Кожа становится морщинистой, складка на ней не
расправляется. Тахикардия становится сильно выраженной, давление — низким,
сердечные тона — глухими, пульс — малым и слабым. Мочеиспускание отсутствует.
Может нарушаться сознание (возникает оглушенность), есть вероятность судорог.
- Наличие
осложнений.
Для каждой кишечной инфекции типичны свои осложнения.
Инвазивные диареи могут привести к прободению (разрыву) кишечных стенок и возникновению перитонита. Возможно развитие
кишечного кровотечения, печеночной недостаточности острого типа,
гемолитико-уремического синдрома, пр. Затяжное течение инфекций приводит к гипотрофии и анемии. Амебиаз может
осложниться поражением печени, селезенки и головного мозга. Секреторные диареи
могут привести к острой почечной недостаточности, гиповолемическому шоку и
электролитному дисбалансу.
Насколько полезен был этот пост?
Нажмите на звезду, чтобы оценить его!
Средний рейтинг
/ 5. Подсчет голосов:
Источник