Заражение гепатитом а происходит чаще всего каким путем
Это заболевание знакомо человечеству с древнейших времен. В крупных военных кампаниях средних веков потери от данной формы гепатита бывали сравнимы с жертвами сражений. Уже в древние времена Гиппократ оставил описание о заразной природе желтухи. Но только в двадцатом веке было точно определено, что заражение гепатитом А носит инфекционный характер и происходит, чаще всего, при отсутствии соблюдения элементарных гигиенических правил в условиях большого скопления людей.
Что такое гепатит А?
Инфекционное заболевание вирусной природы, поражающее клетки печени, называется гепатит А. После того, как происходит заражение, вирус из ротовой полости попадает в кишечник, а затем с током крови в печень. Начинается процесс размножения, во время которого разрушаются клетки печени, что вызывает воспаление и некроз с последующей интоксикацией всего организма. Орган увеличивается в размерах, нарушается функционирование – желчные пигменты не выводятся из крови в желчные пути, что вызывает желтизну кожи, благодаря которой это поражение печени и получило свое название.
В настоящее время смертельные случаи редки – болезнь завершается выздоровлением. Пациент получает пожизненный иммунитет.
Пути передачи и инкубационный период
Инфицирование гепатитом А происходит от зараженного человека фекально-оральным способом. Пути передачи вируса могут быть следующие.
- Водный. Самый распространенный. Заразиться можно после купания в водоемах, при использовании нефильтрованной воды из загрязненных источников. Именно такого происхождения случаи инфицирования вирусным гепатитом во время войн.
- Пищевой. Через продукты питания, не прошедшие термической обработки. Овощи и фрукты, которые ополаскивали водой из зараженных источников. Рыба и моллюски из зараженных вирусом гепатита А водоемов.
- Контактный. При прямом постоянном общении с больным человеком, либо через личные вещи.
- Парентеральный. Через инъекции или инфузии. Встречается редко – в современной медицине используются одноразовые системы и шприцы. Теоретически заражение возможно при переливании эритромассы, сроки проверки которой малы, если донор находился в продромальном периоде. Свежезамороженная плазма проходит через полугодовой карантин, во время которого носители вируса отсекаются. Не исключено заражение при использовании одного шприца наркотически зависимыми людьми.
- Половой. При обычном контакте шансы заражения невелики, при гомосексуальных – возрастают. О передаче вируса через поцелуи данных мало, однако риск передачи вируса таким способом существует.
Инкубационный период начинается непосредственно после заражения гепатитом А. Сроки протекания различны – от двух до семи недель. В среднем около 28 дней. В данный период не наблюдается каких-либо внешних проявлений заболевания, самочувствие заразившегося вполне удовлетворительное. В конце инкубации пациент заразен для окружающих.
Кто находится в группе риска?
Для некоторых категорий людей вероятность заражения гепатитом А выше остальных.
- Контактировавшие с заболевшим – семья, друзья, одноклассники, коллеги по работе.
- Медики, работающие в инфекционных отделениях.
- Жители южных, восточных стран и других эпидемически неблагополучных регионов, а также туристы, посещающие эти страны.
- Наркозависимые с инъекционной формой приема наркотиков.
- Гомосексуалисты.
Как чаще всего происходит заражение гепатитом А?
Заражение гепатитом А происходит при следующем стечении обстоятельств:
- Проживание в одном помещении с больным человеком;
- Посещение эпидемиологически опасных регионов без предварительных прививок;
- Обитание в антисанитарных условиях с отсутствием адекватного водоснабжения и канализации – военные лагеря, пункты беженцев;
- Нарушение индивидуальных гигиенических норм;
- Использование питьевой воды из неизвестных источников;
- Проживание в местах с высокой плотностью заселения – казармы, интернаты.
Симптомы и лечение
После заражения гепатитом А, заболевание протекает стадийно.
| Период | Симптомы | Длительность |
| Инкубационный | Отсутствуют | от 2 до 7 недель |
| Продромальный (преджелтушный) |
| от 1 до 2 недель |
| Разгар (желтушный) |
| до 5 недель |
| Выздоровление |
| до 6 месяцев |
Лечение зараженных гепатитом А носит комплексный характер для защиты пораженного органа.
- Постельный режим в течение первых двух недель, далее позволены короткие щадящие прогулки.
- Запрет на активные физические упражнения сроком в полгода.
- Прием лекарственных препаратов – эссенциале, фосфоглив, карсил (гепатопротекторы); полифепам, смекта (энтеросорбенты); фестал, панкреатин, мезим (ферменты).
- Витаминотерапия – группы В, С, РР, А, Е.
- Желчегонные отвары и травы.
В тяжелых случаях возможна госпитализация в стационар, где назначают инфузионную терапию, глюкокортикоиды, иммуномодуляторы.
После заражения гепатитом А, больные питаются по строгой диете – стол № 5. Под строгим запретом находится все острое, жареное, копченое, соленое, жирное. Алкоголь также запрещен. Из напитков предпочтительней кисели и компоты, отвар шиповника. Обязательно введение в рацион каш и кисломолочных продуктов. Мясо готовится в молотом виде на пару – котлеты, либо варится – фрикадельки, тефтели. Из овощей допустимы картофель, кабачки, огурцы, свекла, морковь, капуста. Приветствуются блюда из нежирных сортов рыбы, приготовленной на пару. Из хлебобулочных изделий – сухари. В качестве десертов позволительны муссы, мед, зефир, пастила.
Меры профилактики
Выделяют специфическую профилактику и общие меры по борьбе с заражением.
Неспецифическая профилактика заражения
В целях предотвращения заражения гепатитом А, следует соблюдать следующие правила:
- соблюдение правил личной гигиены;
- использование для питья кипяченой или бутилированной воды;
- тщательная обработка овощей и фруктов мыльными растворами, с последующим ополаскиванием кипяченой водой, для детей предпочтительней использовать термическую обработку;
- избегать водоемов с непроточной водой;
- следить за тщательным приготовлением продуктов питания.
Экстренная специфическая профилактика заражения
При выявлении зараженного гепатитом А применяют меры:
- дезинфекционная обработка помещения, личных вещей заболевшего;
- наблюдение за контактными, карантин устанавливается на 35 дней;
- введение иммуноглобулина для повышения сопротивляемости организма инфекции.
- Плановая профилактика заражения
Плановая профилактика заражения
Применяется для лиц, находящихся в группе риска. Заключается в вакцинировании. Против гепатита А прививаются дети, так как чаще заражение отмечается в раннем возрасте, при посещении детских учреждений.
Источник
Московские медики фиксируют необычный для зимнего сезона рост заболеваемости москвичей вирусными гепатитами А и В, хотя эпидемиологический порог по этому заболеванию пока не превышен, пишет в среду газета «Московский комсомолец».
Вирусные гепатиты — распространенные и опасные инфекционные заболевания печени.
Из всех форм вирусных гепатитов гепатит А является наиболее распространенным. От момента заражения до появления первых признаков болезни проходит от 7 до 50 дней. Чаще всего начало заболевания сопровождается подъемом температуры и может напоминать грипп. Большинство случаев завершается спонтанным выздоровлением и не требует активного лечения. При тяжелом течении назначают капельницы, устраняющие токсическое действие вируса на печень.
Вирус гепатита В передается половым путем, при инъекциях нестерильными шприцами у наркоманов, от матери — плоду. В типичных случаях заболевание начинается с повышения температуры, слабости, болей в суставах, тошноты и рвоты. Иногда появляются высыпания. Происходит увеличение печени и селезенки. Также может быть потемнение мочи и обесцвечивание кала.
Гепатит С — наиболее тяжелая форма вирусного гепатита, которую называют еще посттрансфузионным гепатитом. Это значит, что заболевали им после переливания крови. Это связано с тем, что тестировать донорскую кровь на вирус гепатита С стали всего несколько лет назад. Достаточно часто происходит заражение через шприцы у наркоманов. Возможен половой путь передачи и от матери — плоду. Наибольшую опасность представляет собой хроническая форма этой болезни, которая нередко переходит в цирроз и рак печени.
Хроническое течение развивается примерно у 70–80% больных. Сочетание гепатита С с другими формами вирусного гепатита резко утяжеляет заболевание и грозит летальным исходом.
Гепатит D — «болезнь‑спутник», осложняющяя течение гепатита B.
Гепатит E похож на гепатит A, но начинается постепенно и опаснее для беременных.
Последний в семействе гепатитов, гепатит G, похож на C, но менее опасен.
Пути заражения
Вирусы гепатита попадают в организм человека двумя основными способами. Больной человек может выделять вирус с фекалиями, после чего тот с водой или пищей попадает в кишечник других людей. Врачи называют такой механизм заражения фекально‑оральным. Он характерен для вирусов гепатита А и Е. Таким образом, гепатит А и гепатит Е возникают в основном из‑за несоблюдения личной гигиены, а также при несовершенстве системы водоснабжения. Этим объясняется наибольшая распространенность этих вирусов в малоразвитых странах.
Второй путь заражения — контакт человека с инфицированной кровью. Он характерен для вирусов гепатитов В, С, D, G. Наибольшую опасность, ввиду распространенности и тяжелых последствий заражения, представляют вирусы гепатитов В и С.
Ситуации, при которых чаще всего происходит заражение:
— переливание донорской крови. Во всем мире в среднем 0,01–2% доноров являются носителями вирусов гепатита, поэтому в настоящее время донорская кровь перед переливанием реципиенту исследуется на наличие вирусов гепатита В и С. Риск инфицирования повышается у лиц, нуждающихся в повторных переливаниях крови или ее препаратов
— использование одной иглы разными людьми во много раз увеличивает риск заражения гепатитами В, С, D, G. Это самый распространенный путь заражения среди наркоманов;
— вирусы B, С, D, G могут передаваться при половом контакте. Чаще всего половым путем передается гепатит В. Считается, что вероятность заражения гепатитом С у супругов мала.
Путь заражения от матери к ребенку (врачи называют его «вертикальный») наблюдается не так часто. Риск повышается, если женщина имеет активную форму вируса или в последние месяцы беременности перенесла острый гепатит. Вероятность заражения плода резко увеличивается, если мать, кроме вируса гепатита, имеет ВИЧ‑инфекцию. С молоком матери вирус гепатита не передается. Вирусы гепатитов В, С D, G передаются при нанесении татуировки, иглоукалывании, прокалывании ушей нестерильными иглами. В 40% случаев источник заражения остается неизвестным.
Симптомы
От момента заражения до появления первых признаков болезни проходит разное время: от 2–4 недель при гепатите А, до 2–4 и даже 6 месяцев при гепатите В. По истечении этого периода, во время которого вирус размножается и адаптируется в организме, болезнь начинает проявлять себя.
Сначала, до появления желтухи, гепатит напоминает грипп и начинается с повышения температуры, головной боли, общего недомогания, ломоты в теле, как при гепатите А. При гепатитах B и С начало, как правило, более постепенное, без резкого подъема температуры. Так, вирус гепатита В проявляет себя незначительной температурой, болью в суставах, иногда высыпаниями.
Начальные проявления гепатита С могут ограничиться слабостью и снижением аппетита. Через несколько дней картина начинает меняться: пропадает аппетит, появляются боли в правом подреберье, тошнота, рвота, темнеет моча и обесцвечивается кал. Врачи фиксируют увеличение печени и реже — селезенки. В крови обнаруживаются характерные для гепатитов изменения: специфические маркеры вирусов, увеличивается билирубин, печеночные пробы увеличиваются в 8–10 раз.
Обычно после появления желтухи состояние больных улучшается. Однако этого не происходит при гепатите С, а также у хронических алкоголиков и наркоманов, независимо от вида вируса, вызывающего заболевание, из‑за интоксикации организма. У остальных же больных постепенно, в течение нескольких недель, происходит обратное развитие симптомов. Так протекают острые формы вирусных гепатитов.
Клиническое течение гепатитов может быть разной степени тяжести: легкая, среднетяжелая и тяжелая формы. Есть еще и четвертая, фульминантная, то есть молниеносная форма. Это самая тяжелая разновидность гепатита, при которой развивается массивный некроз печени, заканчивается обычно смертью больного.
Наибольшую опасность представляет хроническое течение гепатитов. Хронизация характерна только для гепатитов B, C, D. Наиболее характерными признаками хронических гепатитов являются недомогание и усиливающаяся к концу дня повышенная утомляемость, невозможность выполнять прежние физические нагрузки. На далеко зашедшей стадии хронического вирусного гепатита обнаруживаются желтуха, потемнение мочи, кожный зуд, кровоточивость, похудание, увеличение печени и селезенки, сосудистые звездочки.
Лечение
Длительность гепатита А составляет в среднем 1 месяц. Специального противовирусного лечения при этом заболевании не требуется. Лечение включает в себя: базисную терапию, постельный режим, соблюдение диеты. При наличии показаний назначается дезинтоксикационная терапия (внутривенно или перорально), симптоматическая терапия. Обычно рекомендуют избегать употребления алкоголя, который, как ядовитое вещество, может ослабить и без того поврежденную печень.
Острый вирусный гепатит В с выраженными клиническими симптомами заканчивается выздоровлением более чем в 80% случаев. У больных, перенесших безжелтушную и субклиническую формы, гепатит В часто хронизируется. Хронический гепатит приводит со временем к развитию цирроза и рака печени. Полного излечения хронического гепатита В практически не наступает, но можно добиться благоприятного течения заболевания при условии выполнения определенных рекомендаций, касающихся режима труда и отдыха, питания, психоэмоциональных нагрузок, а также при приеме препаратов, улучшающих обменные процессы в клетках печени.
В обязательном порядке проводится базисная терапия. Противовирусное лечение назначается и проводится под строгим контролем врача и в тех случаях, когда имеются показания. К противовирусному лечению относятся препараты группы интерферонов. Лечение проводится длительно. Иногда бывают необходимы повторные курсы терапии.
Гепатит C — наиболее серьезный вид гепатита. Развитие хронической формы наблюдается как минимум у каждого седьмого заболевшего. У этих больных высок риск развития цирроза и рака печени. Основой всех схем лечения является интерферон‑альфа. Механизм действия этого препарата заключается в предотвращении инфицирования новых клеток печени (гепатоцитов). Применение интерферона не может гарантировать полного выздоровления, однако, лечение им предотвращает развитие цирроза или рака печени.
Гепатит D протекает только на фоне гепатита B. Лечение гепатита D должно проводиться в стационаре. Требуется как базисная, так и противовирусная терапия.
Гепатит E не лечат, так как организм человека достаточно силен, чтобы избавиться от вируса без помощи лечения. Через месяц‑полтора наступает полное выздоровление. Иногда доктора назначают симптоматическую терапию для устранения головной боли, тошноты и других неприятных симптомов.
Осложнения
Осложнениями вирусных гепатитов могут стать функциональные и воспалительные заболевания желчных путей и печеночная кома, и если нарушение в работе желчевыводящих путей поддается терапии, то печеночная кома является грозным признаком молниеносной формы гепатита, заканчивающейся летальным исходом практически в 90% случаях. В 80% случаев молниеносное течение обусловлено сочетанным действием вирусов гепатитов В и D. Печеночная кома наступает из‑за массивного омертвения (некроза) клеток печени. Продукты распада печеночной ткани попадают в кровь, вызывая поражение центральной нервной системы и угасание всех жизненных функций.
Хронический гепатит опасен тем, что отсутствие адекватного лечения нередко приводит к циррозу, а иногда и раку печени.
Самое тяжелое течение гепатита вызывает сочетание двух и более вирусов, например В и D или B и С. Встречается даже B+D+C. В этом случае прогноз крайне неблагоприятный.
Профилактика
Чтобы уберечься от заражения гепатитами, необходимо соблюдать несложные правила. Не следует употреблять некипяченую воду, всегда мыть фрукты и овощи, не пренебрегать термической обработкой продуктов. Так можно предотвратить заражение гепатитом А.
В целом, необходимо избегать контакта с биологическим жидкостями других людей. Для предохранения от гепатитов В и С — в первую очередь с кровью. В микроскопических количествах кровь может остаться на бритвах, зубных щетках, ножницах для ногтей. Не стоит делить эти предметы с другими людьми. Нельзя делать пирсинг и татуировки нестерильными приборами. Необходимо принимать меры предосторожности при сексе.
Материал подготовлен на основе информации открытых источников
Источник
- 16 Апреля, 2019
- Другие состояния
- Карина Перевалова
Гепатит А — это острое заболевание печени вирусного характера. Течение патологии сопровождается развитием воспалительного процесса в органе. Кроме того, на фоне заболевания происходит отмирание гепатоцитов. Заразиться вирусным гепатитом А можно фекально-оральным путем. В связи с этим патологию нередко называют «болезнью грязных рук». По сравнению с другими видами гепатита данный недуг имеет наиболее благоприятный прогноз. Это обусловлено отсутствием поражений хронического характера. Другое название патологии — болезнь Боткина. Ниже описаны свойства возбудителя вирусного гепатита, пути передачи инфекции. Кроме того, представлена информация о симптомах недуга и особенностях его лечения.
Возбудитель
Им является вирус гепатита А. В заключениях, полученных в лабораториях, он скрывается под аббревиатурой HAV. Возбудитель относится к семейству пикорнавирусов. В переводе с итальянского языка данное слово означает «маленький». Вирус гепатита А действительно отличается от других патогенов. Его размер составляет не более 30 нм.
HAV имеет сферическую форму. Вирус представлен одной цепочкой РНК, заключенной в капсид (белковую оболочку). Возбудитель имеет только 1 серотип, благодаря чему после того, как человек переболел гепатитом А, даже при повторном заражении патология развиваться не будет.
Вирус довольно устойчив к неблагоприятным условиям внешней среды. На предметах обихода он сохраняет свой свойства до 7 дней. На продуктах питания и во влажной среде возбудитель способен существовать до 10 месяцев. Если воздействовать на вирус относительно высокими температурами (около 60 оС), он погибнет только через 12 часов. При замораживании он способен сохраняться в течение многих лет.
Патоген является возбудителем вирусного гепатита с парентеральной передачей. Другими словами, болезнетворный агент способен проникнуть в организм с жидкой соединительной тканью. Он легкостью внедряется в русло и посредством циркулирования крови быстро попадает в печень, где и запускает процесс разрушительного воздействия на орган.
Водный путь передачи возбудителя
Касаемо того, как заражаются гепатитом А. Чаще всего это происходит водным путем. Большое количество возбудителя выводится во внешнюю среду вместе с фекалиями больного человека. Если обеззараживание биологического материала специализированные учреждения проводят ненадлежащим образом, вирус вместе со сточными водами попадает в реки, озера и т. д. Важно знать о том, что возбудитель осуществляет активную жизнедеятельность не только в пресной, но и соленой воде. Это значит, что заразиться вирусным гепатитом А можно, купаясь даже в море.
Возбудитель нередко выявляется и в водопроводной воде. Многие люди интересуются тем, можно ли заразиться вирусным гепатитом, употребляя некипяченую жидкость. Ответ положительный, особенно если вода нехлорированная и отличается низким качеством. Именно по этой причине заразиться вирусным гепатитом А можно, проживая в районах, в которых отсутствует центральное водоснабжение. Согласно статистическим данным, наибольшее количество случаев выявления недуга зафиксировано в Индии, Египте, Тунисе и странах Юго-Восточной Азии.
Относительно того, как заражаются гепатитом А водным путем в регионах с хорошей экологией. Вирус, как было упомянуто выше, выводится во внешнюю среду вместе с каловыми массами зараженного лица. Важно знать о том, что даже если специализированные учреждения проведут обеззараживание надлежащим образом, существует вероятность того, что возбудитель выживет. Если вымыть овощи или фрукты водой, содержащей вирус, и потом употребить их в необработанном (сыром) виде, также сохраняется риск развития заболевания, но уже не в таких масштабах, как в странах с неблагоприятными экологическими условиями.
Пищевой путь передачи
Согласно СанПиН, заразиться вирусным гепатитом А можно, употребляя в пищу рыб и моллюсков, не обработанных должным образом термически. Большинство мягкотелых обитателей водоемов способны пропускать через себя огромные объемы жидкости с целью питания. Если она содержит вирус, он накапливается в организме моллюсков и рыб. Практически все обитатели моря больны. В связи с этим заразиться вирусным гепатитом А можно, употребляя рыбу в сыром виде. Недостаточно обработанные морепродукты также нередко становятся причиной развития недуга.
Согласно СанПиН, заразиться вирусным гепатитом А можно, доверяя приготовление пищи лицу, страдающему от болезни Боткина. Кроме того, наиболее опасными с точки зрения развития гепатита А являются блюда, приготовленные из необработанных термически продуктов, при этом последние были заморожены и непосредственно перед применением оттаивали при комнатной температуре.
Парентеральный путь передачи вирусного гепатита А
В настоящее время заразиться различными заболеваниями можно и при переливании жидкой соединительной ткани и ее компонентов. Кровь — это из один основных путей передачи вирусного гепатита А. Чаще всего заражение реципиента происходит в том случае, если донор уже является носителем возбудителя, но сам не догадывается об этом, так как заболевание еще не получило своего развития.
Второй вариант. Заразиться вирусным гепатитом А можно, если человеку был введен препарат, изготовленный из донорской крови, которая предварительно была заморожена с целью длительного хранения. В этом случае риск развития заболевания даже выше.
Еще несколько лет назад медики полагали, что заразиться вирусным гепатитом А можно через иглу, которой пользовались сразу несколько наркоманов. Однако данную теорию так и не удалось доказать. Наркоманы, естественно, могут заразиться вирусным гепатитом А, но, скорее всего, это происходит другим способом.
Иные пути
Каждый человек должен помнить о том, что необходимо ответственно соблюдать правила гигиены. Это обусловлено тем, что передача вирусного гепатита осуществляется во время контакта с зараженным человеком. Даже если один раз проигнорировать необходимость мытья рук, риск инфицирования возрастет многократно.
Заражение может произойти не только в домашних условиях. Возбудитель легко передается от больных к здоровым людям в стационарах, домах престарелых, образовательных учреждениях, бассейнах, саунах, а также в трудовых и армейских коллективах.
Согласно исследованиям, фактором передачи вирусного гепатита (в частности, А и В) является гомосексуальность. Во время обычного полового контакта заражение произойти не может. Это обусловлено тем, что возбудитель не содержится ни в семенной жидкости, ни в вагинальной смазке. Но среди гомосексуальных пар вирус передается фекально-оральным способом.
До сих пор ведутся споры относительно того, можно ли целоваться с больным человеком. Согласно результатам проведенных исследований, в слюне зараженного лица имеется очень малое количество возбудителя, который передается лишь в единичных случаях. Но, чтобы себя обезопасить, целоваться с больным человеком все же не стоит.
Существует теория о том, что заражение может произойти во время родоразрешения. Однако данное мнение не имеет никакой доказательной базы.
Механизм передачи
Медики относят данное заболевание к группе кишечных инфекций. Основной механизм передачи вирусного гепатита А:
- Возбудитель посредством ротовой полости проникает в слизистую оболочку кишечника.
- Патоген попадает в кровяное русло и циркулирует вместе с жидкой соединительной тканью.
- Конечной «остановкой» является печень. Вирус гепатита А проникает внутрь гепатоцитов. Это клетки, из которых состоит орган.
- Вирус освобождается из оболочки. Затем он встраивается в рибосомы гепатоцитов.
- Патоген корректирует работу клеток печени таким образом, что они начинают создавать новые копии вируса. Последние называются вирионами.
- Копии вируса вместе с секретом печени (желчью) попадают в кишечник. Затем они выводятся во внешнюю среду.
- Пораженные гепатоциты гибнут, вирус при этом переселяется в соседние здоровые клетки.
Данный процесс продолжается до тех пор, пока иммунная система не выработает достаточное количество антител, которые смогут уничтожить вирус.
Клинические проявления болезни Боткина
С момента проникновения патогена в организм и до появления первых симптомов может пройти от 1 до 4 недель. При этом развитие заболевания проходит несколько этапов:
- Поджелтушный период. Его длительность составляет в среднем от 3 до 7 дней. Как правило, в конце инкубационного периода появляются симптомы общей интоксикации. Они обусловлены тем, что продукты распада гепатоцитов отравляют организм зараженного человека. Сильнее всего при этом поражается нервная система. Это проявляется недомоганием, повышенной степенью утомляемости, потерей аппетита и вялостью. У половины больных отмечается повышение температуры тела. Озноб и лихорадка являются проявлением реакции защитных сил организма на присутствие патогена в жидкой соединительной ткани.
- Желтушный период. Его длительность составляет от 2 до 4 недель. Данный период характеризуется возникновением выраженных клинических проявлений. Примерно на 5-й день появляется желтуха. Сначала характерный оттенок приобретает слизистая оболочка глаз и та, что находится под языком. Затем желтеет и кожа. На данном этапе отмечается нормализация температуры тела. Моча начинает пениться, внешне она может ассоциироваться с пивом темных сортов. Кал же, напротив, обесцвечивается. Это происходит постепенно. Сначала цвет фекалий становится неоднородным, пятнистым. Затем он исчезает полностью. Пациентов нередко беспокоит боль и тяжесть в области правого подреберья. При пальпации врач с легкостью сможет диагностировать увеличение печени. Отек органа развивается на фоне гибели гепатоцитов. Прочие клинические проявления, характерные для желтушного периода: тошнота, рвота, отрыжка, чувство тяжести в желудке, запоры, вздутие живота, ломота, болезненные ощущения в мышцах, зуд и сухость кожного покрова.
Завершающим этапом является период выздоровления. Его длительность сугубо индивидуальна, она может составлять от 7 дней до 6 месяцев.
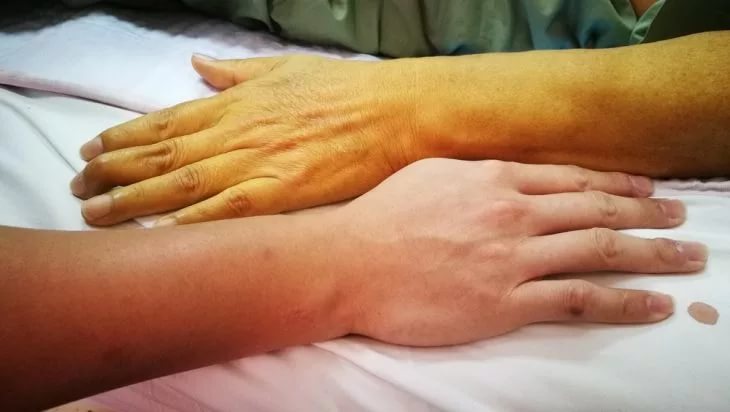
Диагностика
Несмотря на то что гепатит А является самой легкой формой, его лечение занимает весьма длительное время. При первых признаках недуга необходимо обратиться к инфекционисту. Если в регионе проживания практикует грамотный гепатолог, на прием рекомендуется записаться к данному специалисту.
Первичная диагностика недуга подразумевает сбор анамнеза и осуществление физикального осмотра. Врачу необходимо предоставить информацию относительно имеющихся симптомов и их интенсивности, а также о том, выезжал ли пациент за последние несколько месяцев за границу, ответственно ли он соблюдает правила гигиены, контактировал ли с больным гепатитом А и практиковал ли гомосексуальную связь. Владея только этой информацией, врач в состоянии поставить предварительный диагноз.
Кроме того, во время первичного приема специалист проводит физикальный осмотр и осуществляет пальпацию печени и селезенки. Увеличение данных органов свидетельствует о развитии патологического процесса.
Первичным методом диагностики также является экспресс-тест на гепатит А. Проведение исследования занимает не более 15 минут. В набор входят все необходимые реактивы и инструменты. В роли биологического материала может выступать кровь или кал. Провести исследование можно не только в кабинете у врача, но и в домашних условиях. Но при этом данный тест не может рассматриваться в качестве единственного метода диагностики такой сложной патологии, как гепатит.
При заболевании показательными являются следующие анализы:
- Исследование мочи. В ней появляется билирубин, которого в норме в урине быть не должно.
- Клинический анализ крови. Уменьшение количества тромбоцитов и нарушение свертываемости крови свидетельствуют о развитии в печени патологического процесса.
- Биохимический анализ крови. Клинически значимыми являются показатели печеночных ферментов.
- Коагулограмма.
- Анализ на гепатит А методом ИФА.
- УЗИ печени.
- Исследование крови методом ПЦР.
Гепатит А — это патология, которая не требует проведения серьезных методов диагностики, например, таких как биопсия.

Лечение
Цель терапии — купирование симптомов, восстановление нормальной работы печени и устранение интоксикационного процесса.
Классическая схема медикаментозного лечения включает следующие пункты:
- Прием витаминов. Они не только повышают сопротивляемость организма, но и способствуют уменьшению отека печени. Как правило, врачи назначают «Аскорутин», «Аевит» или «Ундевит».
- Прием или внутривенное введение гепапротекторов. Активные компоненты препаратов способствуют восстановлению гепатоцитов. Они также являются «строительным материалом» для новых клеток. Примеры препаратов: «Карсил», «Эссенциале», «Гепатофальк».
- Прием энтеросорбентов. Данные средства необходимы для скорейшего выведения из организма токсичных соединений. На фоне их приема также устраняется вздутие живота. Примеры средств: «Смекта», «Полисорб», «Полифепан».
- Прием ферментов (при тяжелой форме течения). Данные вещества способствуют более быстрому расщеплению жиров, белков и углеводов. Кроме того, ферменты ускоряют процесс переработки пищи. Примеры средств: «Креон», «Панкреатин», «Мезим Форте», «Энзистал», «Фестал», «Панзинорм».
- Введение глюкокортикоидов при стремительном ухудшении самочувствия. Активные компоненты препаратов оказывают противоаллергическое и противовоспалительное действие. Кроме того, они способствуют ослаблению атаки клеток иммунной системы на поврежденные гепатоциты. Примеры средств: «Преднизолон», «Метилпреднизолон».
- Прием или введение иммуномодуляторов. Действующие вещества способствуют укреплению защитных сил организма и стимулируют процесс выработки антител против вируса. Примеры средств: «Тимоген», «Т-активин», «Тималин».
- Введение дезинтоксикационных растворов. Активные компоненты связывают токсичные соединения и выводят их из организма. Как правило, врачи назначают «Геополиглюкин» и «Гемодез».
- Прием желчегонных средств. Данные препараты устраняют застой печеночного секрета и улучшают процесс пищеварения.

Лечение патологии проводится амбулаторно. Госпитализируют пациентов только в следующих случаях:
- Течение заболевания сопровождается осложнениями.
- При алкогольном поражении печени.
- Болезнь Боткина сопровождается развитием других форм гепатита.
- При наличии иных тяжелых патологий.
Фактором риска также является возраст пациента. Пожилых людей и младенцев госпитализируют в обязательном порядке.
Для повышения эффективности медикаментозного лечения больным назначается лечебная диета «Стол № 5». Цель корректировки рациона питания — снижение нагрузки на печень и защита гепатоцитов.
В меню обязательно нужно включить:
- Кисломолочную продукцию.
- Мясо нежирных сортов (крольчатину, курятину, говядину, индюшатину).
- Рыбу. Она также должна быть нежирных сортов. Для печени полезны: щука, хек, карп, судак, минтай.
- Овощи (кабачки, цветную капусту, картофель, свеклу, помидоры, огурцы, морковь).
- Крупы (кроме перловой и гороха).
- Вчерашний хлеб и сухари из него.
- Куриные яйца.
- Десерты (желе, зефир, пастилу, мед, сухофрукты).
- Сливочное и растительное масла. В первом случае норма до 10 г в сутки, во втором — 30 мл.
- Напитки (отвар на основе шиповника, черный чай, щелочную минеральную воду).
Из рациона необходимо исключить:
- Консервы.
- Мясо и рыбу жирных сортов.
- Выпечку из слоеного и сдобного теста, а также свежий хлеб.
- Молочную продукцию с высоким процентом жирности.
- Мясные и рыбные бульоны.
- Некоторые овощи (редьку, редис, щавель, квашеную капусту, лук, петрушку).
- Грибы.
- Мороженое.
- Конфеты.
- Шоколад.
- Крепкий кофе.
- Газированные напитки.
- Какао.
- Спиртосодержащие напитки.
Питаться необходимо от 4 до 6 раз в день. Размер одной порции при этом не должен превышать 200 г.

Важно всегда помнить о том, что существует большое количест

