Аутоиммунный гепатит с исходом в цирроз
Аутоиммунный цирроз, провоцирующий поражение печени, нередко выступает следствием аутоиммунного гепатита. Патология диагностируется преимущественно у женщин репродуктивного возраста.
Что такое аутоиммунный цирроз печени?
Аутоиммунный цирроз зачастую возникает при наличии перечисленных ниже патологий:
- герпеса;
- гепатита А, С, В;
- цитомегаловируса.
При аутоиммунном циррозе нарушаются функции иммунной системы. Она становится неспособной противостоять воздействию инфекции и начинать вырабатывать антитела к собственным клеткам. Иммунная система “считает” гепатоциты чужеродными клетками. В итоге возникает воспалительный процесс, приводящий к развитию цирроза.
Причины заболевания
Аутоиммунный цирроз зачастую возникает под воздействием следующих факторов:
- наследственная предрасположенность;
- продолжительное лечение “Интерфероном”;
- отравление токсичными веществами.
Риск возникновения аутоиммунного цирроза увеличивается при наличии воспалительного процесса в районе синовиальной оболочки суставов. В группу повышенного риска входят пациенты с язвенным колитом, нарушением функций щитовидной железы, болезнью Грейвса.
Симптомы аутоиммунного цирроза
Заболевание может протекать бессимптомно, нередко диагностируется при проведении ультразвукового исследования органов брюшной полости.
Болезнь характеризуется перечисленными ниже симптомами:
- вялость;
- снижение работоспособности;
- повышение температуры тела. В отдельных случаях она поднимается до отметки 39 градусов;
- увеличение печени в размерах;
- рвота;
- окрашивание склер глаз и кожного покрова в жёлтый оттенок;
- ухудшение функций суставов, сопровождающееся появлением болевых ощущений, отёчностью;
- возникновение болевых ощущений ноющего характера в правом подреберье;
- увеличение размеров лимфатических узлов;
- варикозное расширение вен в области аноректальной зоны, желудка;
- скопление жидкости в брюшной полости;
- появление растяжек на теле;
- тошнота;
- ухудшение аппетита.
Обратите внимание! При подозрении на аутоиммунный цирроз печени пациенту проводится тщательное обследование. При этом заболевании могут возникать симптомы, характерные для ревматоидного артрита, красной волчанки.
Диагностика
При подозрении на наличие у больного аутоиммунного цирроза проводятся серологические тесты. Точность результатов исследования может снижаться в следующих случаях:
- пациент неоднократно подвергался переливаниям крови;
- больной отличается пристрастием к спиртным напиткам;
- пациент принимает лекарственные препараты, которые оказывают токсическое воздействие на печеночные клетки.
Диагностика аутоиммунного гепатита и цирроза предполагает применение соответствующих инструментальных методов:
- магнитно-резонансной томографии;
- компьютерной томографии;
- проведение биопсии печени.
Лечение аутоиммунного цирроза
При лечении заболевания применяют глюкокортикостероиды, которые наделены иммунодепрессивным эффектом. Лекарственные средства способствуют замедлению развития патологических процессов в печени.
В качестве иммунодепрессантов обычно применяют “Метилпреднизолон”, “Преднизолон”. В первые дни лечения принимают большую дозу (60 мг). Постепенно дозировку снижают до 20 мг. Длительность лечения устанавливается в индивидуальном порядке.
При слабом терапевтическом эффекте от приёма иммунодепрессантов назначают дополнительные препараты:
- “Циклоспорин”;
- “Делагил”;
- “Азатиоприн”.
В период планирования беременности женщине с аутоиммунным циррозом печени разрешается принимать исключительно глюкокортикостероиды. Безопасность этих лекарственных препаратов для будущего ребёнка была подтверждена в процессе многочисленных клинических исследований. При планировании беременности следует отказаться от применения “Азатиоприна”. Этот препарат может провоцировать возникновение пороков развития у будущего ребёнка.
При частых обострениях болезни может быть проведена хирургическая операция. Трансплантация печени позволяет достичь стойкой ремиссии.
В комплексной терапии болезни применяются и народные средства. Овес способствует восстановлению клеток печени. Для приготовления лекарственного отвара 300 грамм неочищенных зёрен овса заливают 3 литрами воды. Получившуюся смесь доводят до кипения. Средство томят на слабом огне на протяжении трёх часов. По прошествии этого времени отвар фильтруют. Принимают по 100 мл два раза в день. Овсяный отвар пьют за тридцать минут до еды. Средняя продолжительность курса – три недели.
Прополис способствует очищению печеночных протоков, устраняет болевые ощущения в районе правого подреберья. Настойку с прополисом принимают трижды в день. Перед употреблением рекомендуется развести 2 капли средства в 100 мл тёплой воды.
При лечении аутоиммунного цирроза применяют и средства, приготовленные на основе расторопши. Растение обладает выраженным регенерирующим эффектом.
Настой из расторопши готовят так:
- 10 граммов измельчённых семян растения заливают 200 мл горячей воды.
- Получившееся средство настаивают на протяжении 20 минут.
- По прошествии указанного времени средство процеживают.
Принимают по 100 мл настоя трижды в день. Для усиления эффекта настой расторопши смешивают с чаем, приготовленным из перечной мяты. Средняя продолжительность лечебного курса составляет один месяц.
При приготовлении настоя девясила 10 грамм измельчённой травы заливают 400 мл кипящей воды. Средство готовят на медленном огне 20 минут. По прошествии этого времени средство настаивают 30 минут. Затем напиток процеживают. Принимают по 50 мл средства трижды в сутки за 30 минут до приёма пищи.
Прогноз
При отсутствии надлежащего лечения заболевание неуклонно прогрессирует, поражая печень. Основной причиной смерти пациента в этом случае является печеночная недостаточность.
При своевременном обращении за медицинской помощью более 70 % пациентов удаётся прожить более двадцати лет. Для того чтобы увеличить продолжительность жизни больному, у которого был диагностирован аутоиммунный цирроз печени, следует избегать стрессов.
Пациенту рекомендуется соблюдать правильную диету. Больному нужно отказаться от крепкого кофе и чая. Из ежедневного меню исключают продукты, в составе которых содержится какао, газированную воду, пряности, мороженое. Диета при аутоиммунном циррозе печени предполагает отказ от жареной пищи, копчёностей, продуктов с большим содержанием жира, сдобной выпечки.
За сутки рекомендуется употреблять достаточное количество жидкости. В рационе должны присутствовать блюда из рыбы и мяса нежирных сортов, ягоды, овощи, в составе которых не содержится грубых волокон.
Больному рекомендуется отказаться от алкоголя. При употреблении спиртных напитков возникает жировая дистрофия и гибель печеночных клеток.
Источник
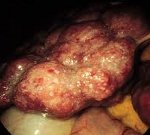
Аутоиммунный гепатит – это прогрессирующее хроническое воспаление печени, протекающее с признаками перипортального или более обширного поражения и наличием аутоантител к печеночным клеткам. Клинические проявления включают астеновегетативные расстройства, желтуху, боли в правом подреберье, кожные сыпи, гепатомегалию и спленомегалию, аменорею у женщин, гинекомастию – у мужчин. Диагностика основывается на серологическом выявлении антинуклеарных антител (ANA), тканевых антител к гладкой мускулатуре (SMA), антител к микросомам печени и почек и др., гипергаммаглобулинемии, увеличения титра IgG, а также данных биопсии печени. Основу лечения составляет иммуносупрессивная терапия глюкокортикостероидами.
Общие сведения
В структуре хронических гепатитов в современной гастроэнтерологии на долю аутоиммунного поражения печени приходится 10-20% случаев у взрослых и 2% — у детей. Женщины заболевают аутоиммунным гепатитом в 8 раз чаще, чем мужчины. Первый возрастной пик заболеваемости приходится на возраст до 30 лет, второй – на период постменопаузы. Течение аутоиммунного гепатита носит быстропрогрессирующий характер, при котором довольно рано развивается цирроз печени, портальная гипертензия и печеночная недостаточность, ведущая к гибели пациентов.
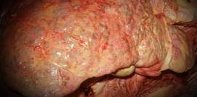
Аутоиммунный гепатит
Причины
Вопросы этиологии аутоиммунного гепатита изучены недостаточно. Считается, что в основе развития аутоиммунного гепатита лежит сцепленность с определенными антигенами главного комплекса гистосовместимости (HLA человека) — аллелями DR3 или DR4, выявляющаяся у 80-85% пациентов. Предположительными триггерными факторами, запускающими аутоиммунные реакции у генетически предрасположенных индивидуумов, могут выступать вирусы Эпштейна–Барр, гепатитов (А, В, С), кори, герпеса (HSV-1 и HHV-6), а также некоторые лекарственные препараты (например, интерферон). Более чем у трети пациентов с аутоиммунным гепатитом выявляются и другие аутоиммунные синдромы – тиреоидит, болезнь Грейвса, синовит, язвенный колит, болезнь Шегрена и др.
Патогенез
Основу патогенеза аутоиммунного гепатита составляет дефицит иммунорегуляции: снижение субпопуляции Т-супрессорных лимфоцитов, что приводит к неуправляемому синтезу В-клетками IgG и разрушению мембран клеток печени – гепатоцитов, появлению характерных сывороточных антител (ANA, SMA, анти-LKM-l).
Классификация
В зависимости от образующихся антител различают аутоиммунный гепатит I (анти-ANA, анти-SMA позитивный), II (анти-LKM-l позитивный) и III (анти-SLA позитивный) типов. Каждый из выделяемых типов заболевания характеризуется своеобразным серологическим профилем, особенностями течения, откликом на иммуносупрессивную терапию и прогнозом.
- I тип. Протекает с образованием и циркуляцией в крови антинуклеарных антител (ANA) – у 70-80% пациентов; антигладкомышечных антител (SMA) у 50-70% больных; антител к цитоплазме нейтрофилов (pANCA). Аутоиммунный гепатит I типа чаще развивается в возрасте от 10 до 20 лет и после 50 лет. Характеризуется хорошим откликом на иммуносупрессивную терапию, возможностью достижения стойкой ремиссии в 20% случаев даже после отмены кортикостероидов. При отсутствии лечения в течение 3 лет формируется цирроз печени.
- II тип. В крови у 100% пациентов присутствуют антитела к микросомам печени и почек 1-го типа (анти-LKM-l). Данная форма заболевания развивается в 10-15% случаях аутоиммунного гепатита, преимущественно в детском возрасте и характеризуется высокой биохимической активностью. Аутоиммунный гепатит II типа более резистентен к иммуносупрессии; при отмене препаратов часто наступает рецидив; цирроз печени развивается в 2 раза чаще, чем при аутоиммунном гепатите I типа.
- III тип. Образуются антитела к растворимому печеночному и печеночио-панкреатическому антигену (анти-SLA и анти-LP). Довольно часто при этом типе выявляются ASMA, ревматоидный фактор, антимитохондриальные антитела (АМА), антитела к антигенам печеночной мембраны (антиLMA).
К вариантам атипичного аутоиммунного гепатита относят перекрестные синдромы, включающие также признаки первичного билиарного цирроза, первичного склерозирующего холангита, хронического вирусного гепатита.
Симптомы аутоиммунного гепатита
В большинстве случаев патология манифестирует внезапно и в клинических проявлениях не отличается от острого гепатита. Вначале протекает с выраженной слабостью, отсутствием аппетита, интенсивной желтухой, появлением темной мочи. Затем в течение нескольких месяцев разворачивается клиника аутоиммунного гепатита. Реже начало заболевания постепенное; в этом случае преобладают астеновегетативные расстройства, недомогание, тяжесть и боли в правом подреберье, незначительная желтуха. У части пациентов аутоиммунный гепатит начинается с лихорадки и внепеченочных проявлений.
Период развернутых симптомов аутоиммунного гепатита включает выраженную слабость, чувство тяжести и боли в правом подреберье, тошноту, кожный зуд, лимфаденопатию. Для аутоиммунного гепатита характерны непостоянная, усиливающаяся в периоды обострений желтуха, увеличение печени (гепатомегалия) и селезенки (спленомегалия). У трети женщин при аутоиммунном гепатите развивается аменорея, гирсутизм; у мальчиков может наблюдаться гинекомастия. Типичны кожные реакции: капиллярит, пальмарная и волчаночноподобная эритема, пурпура, акне, телеангиэктазии на коже лица, шеи и рук. В периоды обострений аутоиммунного гепатита могу наблюдаться явления преходящего асцита.
К системным проявлениям аутоиммунного гепатита относится рецидивирующий мигрирующий полиартрит, затрагивающий крупные суставы, но не приводящий к их деформации. Достаточно часто аутоиммунный гепатит протекает в сочетании с язвенным колитом, миокардитом, плевритом, перикардитом, гломерулонефритом, тиреоидитом, витилиго, инсулинозависимым сахарным диабетом, иридоциклитом, синдромом Шегрена, синдромом Кушинга, фиброзирующим альвеолитом, гемолитической анемией.
Диагностика
Аутоиммунный гепатит диагностируется в ходе консультации гепатолога или гастроэнтеролога. Критериями патологии служат серологические, биохимические и гистологические маркеры. Согласно международным критериям, об аутоиммунном гепатите можно говорить в случае, если:
- в анамнезе отсутствуют гемотрансфузии, прием гепатотоксичных препаратов, злоупотребление алкоголем;
- в крови не обнаруживаются маркеры активной вирусной инфекции (гепатитов А, В, С и др.);
- уровень γ-глобулинов и IgG превышает нормальные показатели в 1,5 и более раза;
- значительно повышена активность АсТ, АлТ;
- титры антител (SMA, ANA и LKM-1) для взрослых выше 1:80; для детей выше 1: 20.
Биопсия печени с морфологическим исследованием образца тканей позволяет выявить картину хронического гепатита с признаками выраженной активности. Гистологическими признаками аутоиммунного гепатита служат мостовидные или ступенчатые некрозы паренхимы, лимфоидная инфильтрация с обилием плазматических клеток. Инструментальные исследования (УЗИ печени, МРТ печени и др.) при аутоиммунном гепатите не имеют самостоятельного диагностического значения.
Лечение аутоиммунного гепатита
Патогенетическая терапия заболевания заключается в проведении иммуносупрессивной терапии глюкокортикостероидами. Такой подход позволяет снизить активность патологических процессов в печени: повысить активность Т-супрессоров, уменьшить интенсивность аутоиммунных реакций, разрушающих гепатоциты.
Обычно иммуносупрессивная терапия при аутоиммунном гепатите проводится преднизолоном или метилпреднизолоном в начальной суточной дозе 60 мг (1-ю неделю), 40 мг (2-ю неделю), 30 мг (3-4-ю недели) со снижением до 20 мг в качестве поддерживающей дозы. Уменьшение суточной дозировки проводят медленно, учитывая активность клинического течения и уровень сывороточных маркеров. Поддерживающую дозу пациент должен принимать до полной нормализации клинико-лабораторных и гистологических показателей. Лечение аутоиммунного гепатита может продолжаться от 6 месяцев до 2-х лет, а иногда и на протяжении всей жизни.
При неэффективности монотерапии возможно введение в схему лечения аутоиммунного гепатита азатиоприна, хлорохина, циклоспорина. В случае неэффективности иммуносупрессивного лечения аутоиммунного гепатита в течение 4-х лет, множественных рецидивах, побочных эффектах терапии ставится вопрос и трансплантации печени.
Прогноз и профилактика
При отсутствии лечения аутоиммунного гепатита заболевание неуклонно прогрессирует; спонтанные ремиссии не наступают. Исходом аутоиммунного гепатита служит цирроз печени и печеночная недостаточность; 5-летняя выживаемость не превышает 50%. С помощью своевременной и четко проводимой терапии удается достичь ремиссии у большинства пациентов; при этом выживаемость в течение 20 лет составляет более 80%. Трансплантация печени дает результаты, сопоставимые с лекарственно достигнутой ремиссией, 5-летний прогноз благоприятен у 90% пациентов.
При аутоиммунном гепатите возможна лишь вторичная профилактика, включающая регулярное наблюдение гастроэнтеролога (гепатолога), контроль активности печеночных ферментов, содержания γ-глобулинов, аутоантител для своевременного усиления или возобновления терапии. Пациентам с аутоиммунным гепатитом рекомендуется щадящий режим с ограничением эмоциональных и физических нагрузок, соблюдение диеты, отвод от профилактической вакцинации, ограничение приема лекарственных препаратов.
Источник
Аутоиммунный гепатит (лат. Autoimmune hepatitis) — хроническое воспалительное заболевание печени, характеризующееся наличием типичных аутоантител, повышением уровня гамма-глобулинов и хорошим ответом на иммуносупрессивную терапию. Несмотря на успехи в изучении заболевания за последние 50 лет, аутоиммунный гепатит (АИГ) считается одной из самых сложных проблем в гепатологии. Этиология АИГ по-прежнему остается неизвестной, а течение заболеванием является хроническим, волнообразным, с высоким риском развития цирроза печени.
История[править | править код]
Аутоиммунный гепатит впервые был описан в 1951 году в качестве хронического гепатита у молодых женщин, сопровождающегося гипергаммаглобулинемией, который улучшается на фоне адренокортикотропной терапии[3]. В 1956 году выявлена связь между АИГ и наличием антинуклеарных антител (АНА) в крови, в связи с чем заболевание получило название «Волчаночного гепатита». В период между 1960 и 1980 гг. в ряде клинических исследованиях была доказана эффективность монотерапии АИГ стероидными препаратами, а также в комбинации с цитостатиком — азатиоприном. АИГ стал первым заболеванием печени, медикаментозная терапия которого доказано увеличивала продолжительность жизни больных.
Эпидемиология[править | править код]
Аутоиммунный гепатит — сравнительно редкое заболевание. Распространенность в Европе составляет 16-18 случаев на 100 000 человек. Среди больных АИГ существенно преобладают женщины (80 %) (по последним данным (2015 год) соотношение женщин к мужчинам составляет 3:1). Существует два пика заболеваемости: в 20-30 лет и в 50-70 лет. Однако по последним данным отмечается повсеместный рост заболеваемости АИГ среди всех возрастных групп и у мужчин, и у женщин[4], и составляет 15-25 случаев на 100000 человек.
Этиология[править | править код]
Существует 2 типа аутоиммунного гепатита. Для АИГ 1 типа характерен положителен титр антинуклераных антител (АНА) и/или антител к гладкой мускулатуре (ASMA). АИГ 2 типа характеризуется положительным титром микросомальных антител против печени и почек (LKM-1) и/или anti-LC1. Хотя этиология АИГ остается по-прежнему неизвестной, наиболее вероятной гипотезой является влияние факторов окружающей среды на иммунную систему у генетически предрасположенных лиц.
Клиническая картина[править | править код]
Дебют аутоиммунного гепатита может наблюдаться в любом возрасте и среди лиц всех национальностей. Обычно протекает с клиникой хронического гепатита, но в 25 % случаев может стартовать как острый, в том числе фульминантный гепатит. Поэтому диагностика всех случаев фульминатного гепатита с острой печеночной недостаточностью должна включать исключение АИГ. В большинстве случаях преобладают неспецифические симптомы, такие как слабость, повышенная утомляемость и боли в суставах. Желтуха, выраженная венозная сеть на передней брюшной стенке, кровотечения из верхних отделах желудочно-кишечного тракта свидетельствуют о прогрессировании заболевания с исходом в цирроз печени. Часто у больных АИГ имеют место другие заболевания, в особенности иммунно-опосредованные, такие как аутоиммунный тиреоидит, ревматоидный артрит, болезнь Шегрена, витилиго, гломерулонефрит, воспалительные заболевания кишечника (язвенный колит и болезнь Крона) и другие.
Диагностика и дифференциальная диагностика[править | править код]
Основана на определении специфических аутоантител и исключении других причин гепатита. Характерно:
- Преобладание содержания АЛТ над АСТ в крови (индекс де Ритиса <1);
- Исключение вирусных гепатитов (гепатит А, В, С, Е);
- Исключение токсического гепатита (тщательный сбор анамнеза: исключение употребления алкоголя в пересчете на чистый этиловый спирт >25 гр/сут; прием потенциально гепатотоксичных медикаментов);
- Исключение гемохроматоза (определение уровня ферритина и сывороточного железа в крови);
- Исключение альфа-1-антитрипсиновой недостаточности (определение концентрации альфа-1-антитрипсина в крови);
- Исключение болезни Вильсона (нормальный уровень церулоплазмина в крови и содержания меди в суточной моче);
- Повышенное содержание IgG в крови >1,5 раза;
- Обнаружение положительного титра специфических аутоантител (ASMA; LKM-1; anti-LC1);
«Золотой стандарт» — проведение биопсии печени с уточнением микроморфологического диагноза. Морфологическая картина соответствует тяжёлому хроническому гепатиту. Активность процесса выражена неравномерно, и некоторые участки могут быть практически нормальными. Визуализируются клеточные инфильтраты, преимущественно из лимфоцитов и плазматических клеток, которые проникают между печёночными клетками. Усиленное формирование перегородок изолирует группы печёночных клеток в виде «розеток». Жировая дистрофия отсутствует. Цирроз развивается быстро. Очевидно, хронический гепатит и цирроз развиваются почти одновременно.
С целью диагностики аутоиммунного гепатита разработана специальная балльная шкала The Revised International Autoimmune Hepatitis Group Modified Scoring System[5]
Лечение[править | править код]
Цель терапии — предотвращение дальнейшего прогрессирования заболевания, заключается в нормализации уровня АЛТ/АСТ и IgG в анализах крови.
- Во всех случаях диагностики АИГ показано проведение длительной иммуносупрессивной терапии;
- В качестве иммуносупрессивной терапии назначаются глюкокортикостероиды (монотерапия или в комбинации с цитостатиками (азатиоприном));
- Отмена терапии возможна не ранее чем через 5 лет устойчивой медикаментозной ремиссии и при условии проведения контрольной биопсии печени (исключение гистологической активности гепатита);
- В случае развития повторных обострений заболевания и/или гормонорезистентного варианта течения возможно применения альтернативных схем терапии (циклоспорина А, микофенолата мофетила; инфликсимаба; ритуксимаба);
Особенности течения в детском возрасте[править | править код]
Дебют аутоиммунного гепатита в детском возрасте характеризуется более агрессивным течением и ранним развитием цирроза печени. По данным литературы, на момент постановки диагноза 43,7 % детей с АИГ 1 типа и 70 % детей с АИГ 2 типа уже имели картину сформированного цирроза печени.
Примечания[править | править код]
- ↑ Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Waldenstrom J. Liver, blood proteins and food proteins. Dtsch Z Verdau Stoffwechselkr 1952;12:113-121.
- ↑ https://www.easl.eu/medias/cpg/2015-09/CPG_AIH_final.pdf
- ↑ Alvarez F, Berg PA, Bianchi FB, Bianchi L, Burroughs AK, Cancado EL, et al. International Autoimmune Hepatitis Group Report: review of criteria for diagnosis of autoimmune hepatitis. J Hepatol 1999;31:929-938.
Источник


