Цирроз печени лечение диагностика

Цирроз печени – это заболевание, характеризующееся перерождением паренхиматозной ткани печени в фиброзную соединительную ткань. Сопровождается тупой болью в правом подреберье, желтухой, повышением давления в системе воротной вены с характерными для портальной гипертензии кровотечениями (пищеводными, геморроидальными), асцитом и пр. Заболевание носит хронический характер. В диагностике цирроза печени определяющую роль играют данные УЗИ, КИ и МРТ печени, показатели биохимических проб, биопсия печени. Лечение цирроза печени предусматривает строгий отказ от алкоголя, соблюдение диеты, прием гепатопротекторов; в тяжелых случаях – трансплантацию донорской печени.
Общие сведения
Цирроз характеризуется возникновением в ткани печени соединительнотканных узлов, разрастанием соединительной ткани, формированием «ложных» долек. Цирроз различают по размеру формирующихся узлов на мелкоузловой (множество узелков до 3 мм в диаметре) и крупноузловой (узлы превышают 3 мм в диаметре). Изменения структуры органа в отличие от гепатитов необратимы, таким образом, цирроз печени относится к неизлечимым заболеваниям.
Среди причин развития цирроза печени лидирует злоупотребление алкоголем (от 35,5% до 40,9% пациентов). На втором месте располагается вирусный гепатит С. У мужчин цирроз развивается чаще, чем у женщин, что связано с большим распространением в мужской среде злоупотребления алкоголем.
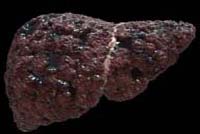
Цирроз печени
Причины
В подавляющем большинстве случаев причиной развития цирроза печени является злоупотребление алкоголем и вирусные гепатиты В и С, реже — ферментопатии:
- Алкогольная зависимость. Регулярное употребление алкоголя в дозах 80-160 мл этанола ведет к развитию алкогольной болезни печени, которая в свою очередь прогрессирует с возникновением цирроза. Среди лиц, злоупотребляющих алкоголем на протяжении 5-10 лет, циррозом страдает 35%.
- Заболевания гепатобилиарной системы. Хронические гепатиты также зачастую ведут к фиброзному перерождению ткани печени. На первом месте по частоте диагностирования стоят вирусные гепатиты В и С (гепатит С склонен к более деструктивному течению и прогрессирует в цирроз чаще). Также цирроз может стать результатом хронического аутоиммунного гепатита, склерозирующего холангита, первичного холестатического гепатита, сужения желчных протоков, застоя желчи. Циррозы, развивающиеся вследствие нарушений в циркуляции желчи, называют билиарными. Они подразделяются на первичные и вторичные.
- Метаболические нарушения. Причиной развития цирроза печени может стать обменная патология или недостаточность ферментов: муковисцидоз, галактоземия, гликогеноз, гемохроматоз.
Факторы риска
К факторам риска перерождения печеночной ткани относят:
- гепатолентикулярную дегенерацию (болезнь Вильсона);
- прием гепатотоксичных лекарственных препаратов (метотрексат, изониазид, амиодарон, метил-допа);
- хроническую сердечную недостаточность;
- синдром Бада-Киари;
- операционные вмешательства на кишечнике;
- паразитарные поражения кишечника и печени.
В 20-30% случаев причину развития цирроза печени установить не удается, такие циррозы называют криптогенными.
Патогенез
Основным патогенетическим фактором развития цирроза печени является хроническое нарушение трофики гепатоцитов, их разрушение. Результатом становится постепенное формирование узелка — участка соединительной ткани. Сформировавшиеся узлы сдавливают сосуды в дольках и недостаточность кровообращения прогрессирует. При этом движение крови в системе воротной вены замедляется, сосуды переполняются и перерастягиваются.
Кровь начинает искать обходные пути и преимущественно движется по сосудам коллатерального кровообращения, минуя печень. Сосуды, которые берут на себя основной объем печеночного кровотока – вены пищевода и желудка, геморроидальные, передней брюшной стенки – значительно переполняются, возникает их варикозное расширение, истончение стенок, что провоцирует кровотечения.
Симптомы цирроза печени
Выраженность клинических симптомов зависит от причин возникновения цирроза, активности прогрессирования и степени поражения печени. Бессимптомное течение отмечается у 20% больных, довольно часто заболевание протекает первоначально с минимальными проявлениями (метеоризм, снижение работоспособности).
Позднее может присоединяться периодическая тупая боль в правом подреберье, провоцируемая приемом алкоголя или нарушениями диеты и не купируемая приемом спазмолитиков, быстрое насыщение (ощущение переполнения желудка) и кожный зуд. Иногда отмечается некоторое повышение температуры тела, носовые кровотечения. При дальнейшем прогрессировании обнаруживается желтуха, признаки портальной гипертензии, варикозные кровотечения из пищеводных и геморроидальных вен, асцит (увеличение количества жидкости в брюшной полости).
Характерные симптомы у больных с циррозом печени: «барабанные палочки» (специфическое утолщение фаланг пальцев), «часовые стекла» (характерное изменение ногтей), ладонная эритема (покраснение ладоней), телеангиэктазии («сосудистые звездочки», выступание тонких подкожных сосудов на лице и теле). У мужчин может отмечаться увеличение молочных желез (гинекомастия) и уменьшение яичек. Как правило, прогрессирующий цирроз печени ведет к снижению массы тела, дистрофии.
Осложнения
Одним из опасных для жизни осложнений цирроза печени является печеночная недостаточность. Острая печеночная недостаточность является терминальным состоянием, требующим неотложных лечебных мероприятий, хроническая печеночная недостаточность ведет к тяжелым нарушениям со стороны нервной системы в результате избыточного содержания в крови аммиака и отравления им головного мозга. При отсутствии лечения печеночная недостаточность перетекает в печеночную кому (смертность пациентов в печеночной коме от 80 до 100%).
Практически в подавляющем большинстве случаев прогрессирующий цирроз осложняется асцитом и портальной гипертензией. Асцит представляет собой скопление жидкости в брюшной полости, проявляется как увеличение живота, определяется при физикальном осмотре, методом перкуссии. Часто сопровождается отеками ног. Его возникновение связано с нарушением белкового гомеостаза.
Портальная гипертензия – застой крови в системе воротной вены, характеризуется усилением обходного (коллатерального) венозного оттока. В результате формируется варикозное расширение вен пищевода, желудка, прямой кишки, возникают разрывы их стенок и кровотечения. Визуально портальная гипертензия определяется симптомом «голова медузы» — расширенными венами вокруг пупка, расходящимися в разные стороны.
Помимо вышеперечисленного, цирроз печени может осложняться присоединением инфекции, возникновением злокачественного новообразования (гепатоцеллюлярной карциномы) в печени, а так же есть вероятность развития почечной недостаточности.
Диагностика
Постановка диагноза осуществляется гастроэнтерологом или гепатологом на основании совокупности данных анамнеза и физикального осмотра, лабораторных исследований, функциональных проб, методов инструментальной диагностики.

КТ органов брюшной полости. Цирроз печени: мозаичное изменение структуры (синяя стрелка), уменьшение объема правой доли, асцит (красная стрелка)
- ОАК. В общем анализе крови при циррозе печени может отмечаться анемия, лейкоцитопения, тромбоцитопения (обычно это говорит о развитии гиперспленизма), данные коагулограммы показывают снижение протромбинового индекса.
- Биохимический анализ крови. Выявляет повышение активности печеночных ферментов (Алт, АсТ, щелочной фосфатазы), увеличение содержания в крови билирубина (обе фракции), калия и натрия, мочевины и креатинина, понижен уровень альбуминов. Также проводят анализы на выявление антител к вирусам гепатита и определение содержание альфа-фетопротеина.
- УЗИ органов брюшной полости. По данным сонографии отмечают изменение размеров и формы печени, ее звуковой проницаемости, также видны признаки портальной гипертензии, изменения селезенки.
- Томография. КТ брюшной полости позволяет еще более детально визуализировать печень, сосуды, желчные протоки. При необходимости проводится МРТ печени и допплерометрия сосудов печени.
- Биопсия печени. Позволяет оценить характер морфологических изменений и сделать предположение о причинах развития цирроза).
В качестве вспомогательных методов выявления причины возникновения данного заболевания применяют методики выявление ферментных недостаточностей, исследуют показатели метаболизма железа, активность протеинов – маркеров обменных расстройств.

МРТ органов брюшной полости. Повышенная интенсивность МР-сигнала от печеночной паренхимы, множественные гиперинтенсивные разнокалиберные регенераторные узелки (в красном круге). Спленомегалия (красная стрелка)
Лечение цирроза печени
Терапия больных с циррозом печени должна решать следующие задачи: остановить прогрессирующее перерождение печеночной ткани, компенсировать имеющиеся функциональные расстройства, уменьшить нагрузку на вены коллатерального кровотока, предупредить развитие осложнений.
Немедикаментозные методы
Всем пациентам назначается специальная диета и рекомендуется режим питания. При циррозе в фазе компенсации питаться необходимо полноценно, соблюдать баланс содержания белков, жиров и углеводов, принимать необходимые витамины и микроэлементы. Больные с циррозом печени должны категорически отказаться от употребления алкоголя.
При возникновении высокого риска развития энцефалопатии, печеночной недостаточности, больных переводят на диету с пониженным содержанием белка. При асците и отеках пациентам рекомендован отказ от соли. Рекомендации по режиму: питание регулярное, 3-5 раз в день, занятия физическими упражнениями, избегание гиподинамии (прогулки, плавание, ЛФК).
Фармакотерапия
Пациентам, страдающим циррозом печени, противопоказаны многие лекарственные средства. Также желательно ограничить употребление лекарственных трав и биологически активных добавок к пище.
Медикаментозная терапия цирроза печени заключается в корректировании симптомов, связанных с нарушением обмена, применением гепатопротекторов (адеметионин, орнитин, урсодезоксихолиевая кислота). Также применяют препараты, способствующие выведению аммиака и нормализации кишечной флоры (лактулоза), энтеросептики.
Помимо непосредственного лечения цирроза, медикаментозную терапию назначают для борьбы с патологией, послужившей причиной перерождению печеночной ткани: противовирусная интерферонотерапия, гормональная терапия аутоиммунных состояний и т. д.
Хирургическое лечение
При выраженном асците производят лапароцентез и удаление избытка жидкости из брюшной полости. Для формирования альтернативного кровотока делают шунтирование коллатеральных сосудов. Но кардинальной хирургической методикой лечения цирроза является трансплантация донорской печени. Трансплантация показана пациентам с тяжелым течением, быстрым прогрессированием, высокой степенью перерождения печеночной ткани, печеночной недостаточностью.
Профилактика и прогноз
Цирроз является неизлечимым заболеванием, но при выявлении на ранних стадиях, успешном искоренении этиологического фактора и следовании рекомендациям по диете и образу жизни прогноз выживаемости относительно благоприятен. Алкогольный цирроз при продолжении злоупотребления алкоголем склонен к скорой декомпенсации и развитию опасных осложнений.
Больные с развившимся асцитом имеют прогноз выживаемости порядка 3-5 лет. При возникновении кровотечения из варикозных вен коллатерального кровотока смертность в первом эпизоде составляет порядка 30-50%. Развитие печеночной комы ведет к летальному исходу в подавляющем большинстве случаев (80-100%).
Профилактика цирроза печени заключается в ограничении приема алкоголя, своевременном и адекватном лечении вирусных гепатитов и других заболеваний, способствующих развитию цирроза. Также рекомендовано здоровое сбалансированное питание и активный образ жизни.
Источник
Цирро́з пе́чени (др.-греч. κίρρως — рыжий, янтарный) — хроническое заболевание печени, сопровождающееся необратимым замещением паренхиматозной ткани печени фиброзной соединительной тканью, или стромой. Цирротичная печень увеличена или уменьшена в размерах, необычно плотная, бугристая, шероховатая. Десятилетняя смертность от постановки диагноза составляет 34-66%, в зависимости от причин: алкогольный цирроз имеет худший прогноз, чем связанный с другими причинами. Первое известное описание заболевания было за авторством Гиппократа в 5-м веке до нашей эры[2]. Сам термин «цирроз» был изобретен в 1819 году из-за желтоватого цвета больной печени.[3]
Эпидемиология[править | править код]
Годы жизни, скорректированные по нетрудоспособности пациентов с циррозом печени на 100 000 населения в 2004 году.[4]
Нет данных Менее 50 50—100 100—200 200—300 300—400 400—500 500—600 600—700 700—800 800—900 900—1000 Более 1000
В экономически развитых странах цирроз входит в число шести основных причин смерти пациентов от 35 до 60 лет, составляя 14—30 случаев на 100 тыс. населения. Ежегодно в мире умирают 40 млн человек[5] от вирусного цирроза печени и гепатоцеллюлярной карциномы, развивающейся на фоне носительства вируса гепатита B. В странах СНГ цирроз встречается у 1 % населения.
Чаще наблюдается у мужчин: соотношение мужчин и женщин составляет в среднем 3:1. Заболевание может развиться во всех возрастных группах, но чаще после 40 лет[6].
Этиология[править | править код]
Чаще цирроз развивается при длительной интоксикации алкоголем (по разным данным, от 40—50 % до 70—80 %) и на фоне вирусных гепатитов B, С и D (30—40 %) и паразитарных инфекций. Более редкие причины цирроза — болезни желчевыводящих путей (внутри- и внепечёночных), застойная сердечная недостаточность, различные химические (гепатотоксины) и лекарственные интоксикации. Цирроз может развиваться и при наследственных нарушениях обмена веществ (гемохроматоз, гепатолентикулярная дегенерация, недостаточность α1-антитрипсина) и окклюзионными процессами в системе воротной вены (флебопортальный цирроз). Среди инфекционных факторов: хронические вирусные гепатиты, особенно B и C и паразитарные инфекции, особенно грибковые и трематодозные (шистосомоз, описторхоз, кандидоз, аспергиллёз). Первичный билиарный цирроз печени возникает первично без видимой причины. Приблизительно у 10—35 % больных этиология остаётся неясной[6].
Патогенез[править | править код]
За многие месяцы и годы меняется геном гепатоцитов и создаются клоны патологически изменённых клеток. Вследствие этого развивается иммуновоспалительный процесс.
Выделяют следующие этапы патогенеза цирроза[7]:
- Действие этиологических факторов: цитопатогенное действие вирусов, иммунные механизмы, влияние гепатотоксичных цитокинов, хемокинов, прооксидантов, эйкозоноидов, ацетальдегида, железа, продуктов перекисного окисления липидов
- Активизация функции клеток Ито, что приводит к избыточному разрастанию соединительной ткани в пространствах Диссе и перицеллюлярному фиброзу печени
- Нарушение кровоснабжения паренхимы печени за счёт капилляризации синусоидов и уменьшения сосудистого русла с развитием ишемических некрозов гепатоцитов
- Активация иммунных механизмов цитолиза гепатоцитов
При мостовидном некрозе гепатоцитов в зону поражения стягиваются Т-лимфоциты, которые активизируют клетки Ито, приобретающие фибробластоподобные свойства: синтезируют коллаген I типа, что и ведёт в итоге к фиброзу. Кроме того, микроскопически в печёночной паренхиме образуются ложные дольки, не имеющие центральной вены.
Алкогольный цирроз печени. Этапы: острый алкогольный гепатит и жировая дистрофия печени с фиброзом и мезенхимальной реакцией. Важнейший фактор — некроз гепатоцитов, обусловленный прямым токсическим действием алкоголя, а также аутоиммунными процессами.
Вирусный цирроз печени. Важным фактором является сенсибилизация иммуноцитов к собственным тканям организма. Основной мишенью аутоиммунной реакции является печёночный липопротеид.
Застойный цирроз печени. Некроз гепатоцитов связан с гипоксией и венозным застоем.
Развивается портальная гипертензия — повышение давления в системе портальной вены, обусловленное обструкцией внутри- или внепечёночных портальных сосудов. Это приводит к появлению портокавального шунтирования крови, спленомегалии и асцита. Со спленомегалией связаны тромбоцитопения (усиленное депонирование тромбоцитов в селезёнке), лейкопения, а также анемия вследствие повышенного гемолиза эритроцитов. Асцит приводит к ограничению подвижности диафрагмы, гастроэзофагальному рефлюксу с пептическими эрозиями, язвами и кровотечениями из варикозно-расширенных вен пищевода, брюшным грыжам, бактериальному перитониту, гепаторенальному синдрому. У больных циррозом печени часто наблюдаются гепатогенные энцефалопатии.
Первичный билиарный цирроз печени. Основное место принадлежит генетическим нарушениям иммунорегуляции. Вначале происходит разрушение билиарного эпителия с последующим некрозом сегментов канальцев, а позднее — их пролиферация, что сопровождается нарушениями экскреции жёлчи. Стадии процесса следующие:
- хронический негнойный деструктивный холангит
- дуктулярная пролиферация с деструкцией жёлчных канальцев
- рубцевание и уменьшение жёлчных канальцев
- крупноузловой цирроз с холестазом
Патологоанатомическая картина первичного билиарного цирроза включает инфильтрацию эпителия лимфоцитами, плазматическими клетками, макрофагами[6].
Лабораторными исследованиями выявляются антимитохондриальные антитела (АМА), наиболее специфичны — М2-АМА, направленные против Е2-субъединицы пируватдегидрогеназы, повышение IgM в сыворотке. Помимо этого выявляются иммуноопосредованные внепечёночные проявления — тиреоидит Хашимото, синдром Шегрена, фиброзирующий альвеолит, тубулоинтерстициальный нефрит, целиакия, а также сочетание с заболеваниями ревматического круга — системной склеродермией, ревматоидным артритом, системной красной волчанкой[8].
Симптомы[править | править код]
Большинство внепечёночных симптомов обусловлено повышением давления в синусоидах, что ведёт к возрастанию давления в системе воротной вены. Портальная гипертензия. Также характерным симптомом является «голова медузы» — перенаполнение вен передней брюшной стенки.
Для цирроза характерны общие симптомы: слабость, пониженная трудоспособность, неприятные ощущения в животе, диспепсические расстройства, повышение температуры тела, боли в суставах, также отмечаются метеоризм, боль и чувство тяжести в верхней половине живота, похудение, астения. При осмотре выявляется увеличение печени, уплотнение и деформация её поверхности, заострение края. Сначала отмечается равномерное умеренное увеличение обеих долей печени, позднее как правило преобладает увеличение левой доли. Портальная гипертензия проявляется умеренным увеличением селезёнки.
Развёрнутая клиническая картина проявляется синдромами печёночно-клеточной недостаточности и портальной гипертензии. Имеют место вздутие живота, плохая переносимость жирной пищи и алкоголя, тошнота, рвота, диарея, чувство тяжести или боль в животе (преимущественно в правом подреберье). В 70 % случаев обнаруживается гепатомегалия, печень уплотнена, край заострён. У 30 % больных при пальпации выявляется узловатая поверхность печени. Спленомегалия у 50 % больных.
Субфебрильная температура, возможно, связана с прохождением через печень кишечных бактериальных пирогенов, которые она не в состоянии обезвредить. Лихорадка резистентна к антибиотикам и проходит только при улучшении функции печени.
Могут быть внешние признаки — пальмарная или плантарная эритема, сосудистые звёздочки, скудный волосяной покров в подмышечной области и на лобке, белые ногти, гинекомастия у мужчин вследствие гиперэстрогенемии. В ряде случаев пальцы приобретают вид «барабанных палочек».
В терминальной стадии болезни в 25 % случаев отмечается уменьшение размеров печени. Также возникают желтуха, асцит, периферические отёки из-за гипергидратации (прежде всего отёки ног), внешние венозные коллатерали (варикозно-расширенные вены пищевода, желудка, кишечника). Кровотечение из вен часто заканчивается летальным исходом. Реже возникают геморроидальные кровотечения, они менее интенсивны.
Энцефалопатия может быть следствием как печёночно-клеточной, так и портально-печёночной недостаточности[6].
Осложнения[править | править код]
- печёночная кома
- кровотечение из варикозно-расширенных вен пищевода
- тромбоз в системе воротной вены
- гепаторенальный синдром
- формирование рака печени — гепатоцеллюлярной карциномы
- инфекционные осложнения — пневмонии, «спонтанный» перитонит при асците, сепсис
Диагностика[править | править код]
Цирроз печени с уменьшением объёма органа. Компьютерная томография брюшной полости.
Характерно повышение активности АЛТ, АСТ, щелочной фосфатазы, лейкоцитоз. При гепатолиенальном синдроме может развиваться гиперспленизм, проявляющийся лейкопенией, тромбоцитопенией, анемией и увеличением клеточных элементов в костном мозге.
Расширенные и извитые венозные коллатерали выявляются при ангиографии, компьютерной томографии, ультразвуковом исследовании или в ходе оперативного вмешательства.
Классификация[править | править код]
Морфологическая классификация[править | править код]
Предложена Всемирной ассоциацией гепатологов (Акапулько, 1974) и ВОЗ (1978)[6].
- мелкоузловой, или мелконодулярный цирроз (диаметр узлов от 1 до 3 мм)
- крупноузловой, или макронодулярный цирроз (диаметр узлов более 3 мм)
- неполная септальная форма
- смешанная (при которой наблюдаются различные размеры узлов) форма
Этиологическая классификация[править | править код]
Различают следующие формы цирроза[6]:
- вирусный
- алкогольный
- лекарственный
- вторичный билиарный
- врождённый, при следующих заболеваниях:
- гепатолентикулярная дегенерация
- гемохроматоз
- дефицит α1-антитрипсина
- тирозиноз
- галактоземия
- гликогенозы
- застойный (недостаточность кровообращения)
- болезнь и синдром Бадда-Киари
- обменно-алиментарный, при следующих состояниях:
- наложение обходного тонкокишечного анастомоза
- ожирение
- тяжёлые формы сахарного диабета
- цирроз печени неясной этиологии
- криптогенный
- первичный билиарный
- индийский детский
Шкала оценки тяжести печёночной недостаточности по Чайлду — Пью[править | править код]
Функция печёночных клеток при циррозе печени оценивается по Чайльду — Пью[9][10].
| Параметр | Баллы | ||
|---|---|---|---|
| 1 | 2 | 3 | |
| Асцит | Нет | Мягкий, легко поддаётся лечению | Напряжённый, плохо поддаётся лечению |
| Энцефалопатия | Нет | Лёгкая (I—II) | Тяжёлая (III—IV) |
| Билирубин, мкмоль/л(мг%) | менее 34 (2,0) | 34—51 (2,0—3,0) | более 51 (3,0) |
| Альбумин, г/л | более 35 | 28—35 | менее 28 |
| ПТВ, (сек) или ПТИ (%) | 1—4 (более 60) | 4—6 (40—60) | более 6 (менее 40) |
Класс цирроза выставляется в зависимости от суммы баллов по всем параметрам. Сумма баллов 5—6 соответствует классу A, при сумме 7—9 — классу B, а при сумме в 10—15 баллов — классу C[6].
Ожидаемая продолжительность жизни у больных класса А составляет 15—20 лет, послеоперационная летальность при полостном хирургическом вмешательстве — 10 %. Класс В является показанием для рассмотрения вопроса о пересадке печени; при этом послеоперационная летальность при полостном хирургическом вмешательстве достигает 30 %. У больных класса С ожидаемая продолжительность жизни достигает 1—3 года, а послеоперационная летальность при полостном вмешательстве — 82 %. На основании критериев Чайлда — Пью предложено оценивать необходимость в трансплантации печени: высокая необходимость у больных, относящихся к классу С, умеренная — у больных класса В и низкая — у больных класса А[11].
Система критериев SAPS[править | править код]
В последние годы для определения прогноза у пациентов в момент развития желудочно-кишечного кровотечения, комы, сепсиса и других осложнений используется система критериев SAPS (Simplified Acute Physiology Score), включающая основные физиологические параметры[12]. В стратификации имеют значение: возраст, ЧСС, ЧДД, систолическое артериальное давление, температура тела, диурез, гематокрит, лейкоциты крови, мочевина, калий, натрий, и бикарбонаты плазмы, а также стадия печёночной комы[6].
Критерии оценки по системе SAPS
Критерий | Баллы | |||||||
4 | 3 | 2 | 1 | 1 | 2 | 3 | 4 | |
Возраст, годы | ≤45 | 46-55 | 56-65 | 66-75 | >75 | |||
ЧСС в минуту | ≥180 | 140—179 | 110—139 | 70-109 | 55-69 | 40-54 | <40 | |
Систолическое артериальное давление, мм рт. ст. | ≥190 | 150—189 | 80-149 | 55-79 | <55 | |||
Температура тела, ºС | ≥41 | 39,0-40,9 | 38,5-38,9 | 36,0-38,4 | 34,0-35,9 | 32,0-33,9 | 30,0-31,9 | <30 |
Частота дыхательных движений в минуту | ≥50 | 35-49 | 25-34 | 12-24 | 10-11 | 6-9 | ИВЛ или ППДВ | <6 |
Количество мочи, л/сут | ≥5,00 | 3,50-4,99 | 0,70-3,49 | 0,50-0,69 | 0,20-0,49 | <0,2 | ||
Мочевина крови, ммоль/л | ≥55 | 36 −54,9 | 29 −35,9 | 7,5 −28,9 | 3,5 −7,4 | <3,5 | ||
Гематокрит, % | ≥60,0 | 50,0-59,9 | 46,0-49,9 | 30,0-45,9 | 20,0-29,9 | <20,0 | ||
Количество лейкоцитов, ×109/л | ≥40 | 20,0-39,9 | 15,0-19,9 | 3,0-14,9 | 1,0-2,9 | <1 | ||
Глюкоза крови, ммоль/л | ≥44,4 | 27,8-44,3 | 13,9-27,7 | 3,9-13,8 | 2,8-3,8 | 1,6-2,7 | <1,6 | |
Калий крови, мэкв/л | ≥7,0 | 6,0-6,9 | 5,5-5,9 | 3,5-5,4 | 3,0-3,4 | 2,5-2,9 | <2,5 | |
Натрий крови, мэкв/л | ≥180 | 161—179 | 156—160 | 151—155 | 130—150 | 120—129 | 110—119 | <110 |
НСО3, мэкв/л | ≥40 | 30,0-39,9 | 20,0-29,9 | 10,0-19,9 | 5,0-9,9 | <5,0 | ||
Шкала Глазго, баллы | 13-15 | 10-12 | 7-9 | 4-6 | 3 |
ППДВ — постоянное положительное давление воздуха.
Формулировка диагноза[править | править код]
Диагноз выставляется по следующей схеме:[источник не указан 3334 дня]
- Основной:
- Цирроз печени,
- морфология (если есть), этиология,
- активность, класс по шкале Чайлда-Пью, стадия компенсации.
- Осложнения:
- Портальная гипертензия.
- Присутствующие синдромы (асцит, варикозно-расширенные вены пищевода (степень расширения)),
- гиперспленизм (степень),
- энцефалопатия (этиология, степень, стадия …)
Лечение[править | править код]
Лечение цирроза печени заключается в употреблении лекарственных препаратов и строгом соблюдении диеты, однако сформировавшийся цирроз печени необратим: печень в таком состоянии вылечить невозможно, единственный способ спасти жизнь пациенту — трансплантация печени.
Профилактические мероприятия[править | править код]
- предупреждение заражения острым вирусным гепатитом
- отказ от алкоголя
- защита от гепатотоксических препаратов
Диета[править | править код]
Диета при ЦП должна быть полноценной, содержащей 70—100 г белка (1—1,5 г на 1 кг массы тела), 80—90 г жиров (из них 50 % — растительного происхождения), 400—500 г углеводов. Необходимо учитывать привычки больного, переносимость продуктов и сопутствующие заболевания органов пищеварения. Исключаются химические добавки, консерванты и токсические ингредиенты. Диета модифицируется при наличии осложнений портальной гипертензии (отечно-асцитический, гепаторенальный синдром, печёночная энцефалопатия и др.)[7].
Урсодезоксихолевая кислота[править | править код]
Для восполнения дефицита жёлчных кислот в кишечнике, вызванного билиарной недостаточностью, целесообразно применять урсодезоксихолевую кислоту (УДХК). Дозировка — 10-15 мг на 1 кг веса пациента 1 раз в день на ночь — способствует восстановлению процессов пищеварения. Действие УДХК включает следующие моменты[7]:
- увеличение поступления жёлчи и панкреатического сока в кишку за счёт стимуляции их продукции
- разрешение внутрипечёночного холестаза
- усиление сокращения жёлчного пузыря
- омыление жиров и повышения активности липазы
- повышение моторики кишечника, улучшающей смешивание ферментов с химусом
- нормализация иммунного ответа
Гепатопротекторы[править | править код]
- Семена расторопши пятнистой и другие желчегонные препараты запрещены к использованию при циррозе[13].
Клеточная терапия[править | править код]
Традиционное лечение в основном заключается в применении фармацевтических средств для защиты печёночных клеток от повреждения, стимуляции выделения жёлчи, коррекции нарушений обмена веществ. Без сомнения, это улучшает состояние больного, но не в силах остановить развитие заболевания. Если вышеуказанные методы лечения не помогают, проводят трансплантацию (пересадку) печени.
Цирроз печени у животных[править | править код]
Болезнь развивается постепенно. Проходят недели и даже месяцы до наступления длительного и постоянного расстройства функций пищеварения с явлением атонии преджелудков, гастрита и энтерита. У животных извращается аппетит и появляются диспепсические явления, что приводит к истощению и общей слабости организма. Характерны для цирроза умеренная анемия и лейкопения. Нарушение обмена при циррозе печени влечёт за собой кахексию и анемию. Прогноз обычно неблагоприятный[14].
Примечания[править | править код]
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Cohn, Stephen M. Cohn, Steven T. Brower. Surgery: Evidence-Based Practice. — PMPH-USA, 2012. — 1018 с. — ISBN 9781607951094.
- ↑ Ariel Roguin. Rene Theophile Hyacinthe Laënnec (1781–1826): The Man Behind the Stethoscope // Clinical Medicine and Research. — 2006-9. — Т. 4, вып. 3. — С. 230–235. — ISSN 1539-4182.
- ↑ WHO Disease and injury country estimates. World Health Organization (2009). Дата обращения 11 ноября 2009. Архивировано 19 августа 2011 года.
- ↑ Циррозы печени. Вопросы этиологии, патогенеза, клиники, диагностики, лечения (недоступная ссылка). Дата обращения 6 декабря 2008. Архивировано 5 ноября 2008 года.
- ↑ 1 2 3 4 5 6 7 8 Садовникова И. И. Циррозы печени. Вопросы этиологии, патогенеза, клиники, диагностики, лечения // РМЖ. — 2003. — Т. 5, № 2. Архивировано 5 ноября 2008 года.
- ↑ 1 2 3 А. В. Яковенко, Э. П. Яковенко. Цирроз печени: вопросы терапии // Consilium medicum. — 2006. — Т. 8, № 7. Архивировано 25 декабря 2008 года.
- ↑ Аутоиммунные поражения печени – первичный билиарный цирроз печени и первичный склерозирующий холангит (недоступная ссылка). Медицина Алтая. Дата обращения 5 августа 2011. Архивировано 7 апреля 2016 года.
- ↑ Child C.G., Turcotte J.G. Surgery and portal hypertension // The liver and portal hypertension. — Philadelphia: W.B.Saunders Co., 1964. — P. 50.
- ↑ Pugh R.N.Н., Murray-Lyon I.M., Danson J.L. et al. Transection of the oesophagus for bleeding oesophageal varices // Brit. J. Surg. — 1973. — Vol. 60. — № 8. — P. 646—648.
- ↑ Habib A., Bond W. M., Heuman D. M. Long-term management of cirrhosis: appropriate supportive care is both critical and difficult // Postgrad. Med. — 2001. — Vol. 109, № 3. — P. 101—113.
- ↑ Le Gall J.-R., Lourait PH., Alperoviych A. et al. A simplified acute physiology score for ICU patients // Crit. Care Med. — 1984. — Vol. 12. — P. 975—977.
- ↑ Баева В. М. Расторопши семена — Sylibi semen // Лечение растениями: Основы фитотерапии (учебное пособие для студентов медиков и практикующих врачей). — М.: Астрель; АСТ, 2004. — С. 115—116. — 202 с. — 5100 экз. — ISBN 5-17-023217-9.
- ↑ Б.В.Уша и др. Внутренние болезни животных. — М.: КолосС, 2010. — 311 с.
Литература[править | править код]
- Ивашкин В. Т., Маевская М. В., Павлов Ч. С., Федосьина Е. А., Бессонова Е. Н., Пирогова И. Ю., Гарбузенко Д. В. Клинические рекомендации Российского общества по изучению печени и Российской гастроэнтерологической ассоциации по лечению осложнений цирроза печени // Рос. журн. гастроэнтерол., гепатол., колопроктол. — 2016. — Т. 26, № 4. — С. 71-102.
- Гарбузенко Д. В. Мультиорганные гемодинамические нарушения при циррозе печени // Терапевтический архив — 2007. — Т.79, № 2. — С.73-77
- Шерлок Ш., Дули Дж. Заболевания печени и жёлчных путей. — М. : ГЭОТАР Медицина, 1999. — 864 с.
- Е. М. Климова, И. А. Вотякова, Г. С. Лобынцева, Н. Ф. Ефимова, И. А. Кривцова. Обоснование применения криоконсервированных препаратов эмбрионального происхождения у больных с циррозом печени. Гематология и переливание крови. Т.30.. Тезисы 4-го з»їзда гематологів та трансфузіологів України., 2001, Киев. С.160.
Ссылки[править | править код]
- Б. Н. Левитан, А. В. Дедов / 50-летний опыт клинического изучения цирроза печени Кафедра факультетской терапии Астраханской государственной медицинской академии
- Популярная статья о циррозе печени
- Система SAPS
Источник


