Делается ли операция от цирроза
12 ноя 2017 15:14
/
цирроз
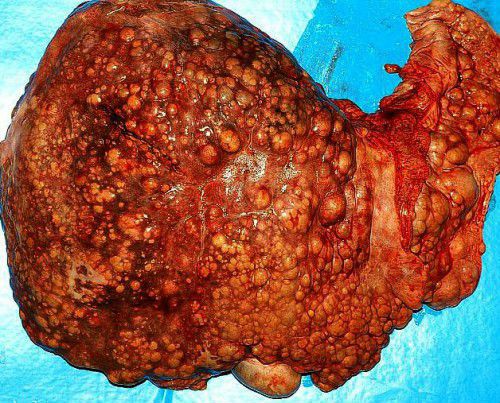
Цирроз печени на последних стадиях трудно поддаётся лечению и приводит больных к неминуемой гибели. Пересадка печени при циррозе — это необходимая операция, помогающая существенно продлить жизнь больного и сделать её более качественной. Про рациональность проведения операции у разных категорий пациентов и выживаемости после пересадки вы узнаете, прочитав статью.
Развитие трансплантологии в РФ
Операция по трансплантации печени впервые была выполнена в 1963 городе Денвер. Пересадка печени при циррозе в России производится по тем же принципам, что были разработаны в США.
Для проведения операции необходима существенная материальная база, поэтому выполнение трансплантация печени при циррозе возможно в клиниках крупных городов с больницами, имеющими необходимое оборудование. Пересадка печени при циррозе в России не затрудняется поиском донора, по причине того, что трансплантировать орган разрешено законом при отсутствии прижизненного отказа человека на изъятие биологического материала.

Подбор необходимого биологического материала
Донором называют погибшего человека, у которого забирают орган для операции. При пересадке части печени, донором может выступать живой человек, как правило, родственник. Жизни добровольца ничего не угрожает, так как здоровая печень способна быстро регенерировать потерянные ткани. Реципиент — это человек, которому пересаживают орган.
Учитывая операционный риск и тяжесть состояния больного, подбор донора требует соблюдения строгих правил.
- Должен быть совершеннолетним.
- Человек, отдающий орган должен быть полностью здоровым, не иметь хронических и острых заболеваний.
- Группа и резус-фактор крови донора и реципиента должен соответствовать друг другу, иначе начнётся атака иммунной системой реципиента по трансплантанту.
Донорский орган должен соответствовать ряду требований:
- Печень человека, отдающего свой орган, должна быть абсолютно здоровой.
- Недопустимо осуществлять трансплантацию от доноров с вирусом иммунодефицита человека (ВИЧ).
- Недопустимо пересаживать печень пораженную вирусами гепатита.
- Орган донора по размерам должен соответствовать печени реципиента.
Кому разрешена замена органа

Трансплантация печени при циррозе имеет строгие показания к проведению. Нет необходимости пересаживать орган на ранних стадиях болезни, когда печень полностью или частично еще способна выполнять свои функции. Основным показанием для трансплантации является декомпенсация цирроза с осложнениями угрожающими смертью больному.
- Асцит, не поддающийся лечению и оказывающий давления на органы брюшной полости, нарушая их работу.
- Частые кровотечения из расширенных варикозных вен пищевода и прямой кишки.
- Нарушение синтеза белка, проявляющийся снижением протромбинового индекса и альбумина в крови ниже 30 г/л.
- Повышение билирубина до цифр способных привести к печеночной коме в скором времени.
Обоснованный запрет на пересадку
Абсолютных противопоказаний для операции гораздо больше, чем показаний. Проведение трансплантации в условиях, которые могут привести к гибели больного на операционном столе недопустимо. Условия, строго запрещающие проведение операции:
- Злокачественная опухоль печени на стадии метастазирования мешает трансплантации тем, что после операции орган донора моментально поражается раковыми клетками.
- Декомпенсированные заболевания сердца и лёгких, так как препараты, используемые в ходе длительной операции, могут вызвать остановку кровообращения и дыхания.
- Инфекционные заболевания в активной фазе, способные при оперативном вмешательстве поразить весь организм и привести к сепсису.
- Тяжёлые поражения головного мозга с расстройствами сознания и комой.
Существуют относительные противопоказания, которые выполняются при условии, что польза от проведённой операции будет выше, чем шанс нанести ущерб больному.
- Пожилой возраст человека (больше 65 лет), нуждающегося в трансплантации
- Дети до 2 лет
- Ожирение 3-4 степени
- Необходимость пересадки нескольких органов
- Закупорка тромбами воротной вены
- Повторная операция по пересадке печени
Пациенту необходимо сдать анализы назначенные доктором. Из аппаратных способов обследования предпочтения отдают МРТ и УЗ исследованиям.
Этапы оперативного вмешательства и послеоперационное лечение
При циррозе печени пересадка требует длительной предоперационной подготовки и высокой квалификации хирурга. Трансплантация является операцией высокой степени сложности выполнения, нужно постоянно менять операционную тактику по обстоятельствам. Длительность операции может превышать 8 часов.
Операция начинается с удаления пораженного органа.
- Инструментами выделяют печеночные вены и артерии.
- Затем зажимают и пересекают выделенные сосуды.
- Нормальное кровообращение без печени поддерживается благодаря созданию вено-венозного шунтирования.
- Печень донора укладывается на место удалённого органа, и хирург накладывает анастомозы (искусственные соединения) между сосудами и желчевыводящими путями.
- Для контроля за состоятельностью швов и профилактики послеоперационных кровотечений, брюшную полость не зашивают ровно 1 час после трансплантации.

После операции назначаются препараты, подавляющие атаку иммунитета по трансплантанту. Циклоспорин и преднизолон относятся к лекарственным средствам, способным предотвратить гибель пересаженного органа от агрессивного ответа лимфоцитарных клеток реципиента. Антибиотики вводятся для профилактики активации условно вредоносных микробов, способных навредить человеку со сниженным иммунитетом.
Принципы прогноза выживаемости
Выживаемость после оперативного вмешательства во многом зависит от осложнений, сформировавшихся в послеоперационный период и причины заболевания. В первый год после трансплантации по разным данным выживает большой процент людей. Пятилетняя выживаемость составляет 60-75%. Примерно 40% больных живут с пересаженным органом больше 20 лет.
Подробности пересадки перечени вы можете узнать из видео:
Медицина в современном мире быстро развивается, ежедневно спасая миллионы безнадёжных больных. Принимайте участие в обсуждении современного способа лечения цирроза, оставляйте комментарии.
Источник
Сотни поставщиков везут лекарства от гепатита С из Индии в Россию, но только M-PHARMA поможет вам купить софосбувир и даклатасвир и при этом профессиональные консультанты будут отвечать на любые ваши вопросы на протяжении всей терапии.
Печень – чрезвычайно важный орган человеческого организма, на который возложено множество жизненно значимых функций. Это и заставляет печень быть максимально выносливой и терпеливой, ведь все обильные застолья, вредные привычки, токсическое действие лекарств находят свое отражение, именно, на детоксикационном органе.
Печень обладает уникальной возможностью репарации поврежденных клеток, но эта способность не безгранична.
Когда орган дает сбой в работе, возникает масса состояний, ставящих на кон жизнь пациента. И одним из них является портальная гипертензия.
Анатомические особенности
Строение человеческого тела таково, что при слиянии нескольких вен, несущих кровь от кишечника, желудка, селезенки и поджелудочной, сливаются с образованием большой воротной вены. Относительно других сосудов ее размер достаточно велик: восемь сантиметр в длину и около полутора сантиметров в диаметре. Такая большая полость сосуда позволяет измерить в ней давление, что в норме составляет не более 10 мм рт ст. Когда эта цифра увеличивается, врачи говорят о диагнозе портальной гипертензии – сложнейшим клиническом синдроме с неоднозначными симптомами.
Данная патология может иметь несколько локализаций относительно воротной вены и печени, следствием чего является классификаций гипертензий на предпеченочную, собственно, печеночную и внепеченочную.
Предпеченочная форма гипертензии именуется в честь открывшего ее ученого – синдромом Бадда-Киари.
Патология возникает как результат тромбоза печеночных вен, а также из-за аномалий развития нижней полой вены, в которой возможен и тромбоз.
Внутрипеченочный синдром портальной гипертензии – последствия тяжелых хронических поражений печени при гепатитах и циррозе.
Внепеченочная форма может также развиваться от цирроза, а также в результате паразитарных или онкологических заболеваний.
У новорождённых такое состояние, вполне возможно, будет вызвано врожденной непроходимостью воротной вены.
Суть аномального процесса
Самой частой причиной, приводящей к портальной симптоматике, является цирроз. Основой его формирования чаще всего выступает злоупотребление алкоголем, реже – токсическое действие лекарственной терапии.
При циррозе полностью перестраивается структура работы печени, вследствие этого происходит формирование преград в системе кровообращения органа. Приток же крови остается прежним, что и ведет к увеличению показателей давления в системе воротной вены.
Наш предприимчивый организм стремится компенсировать это, пуская основную массу крови в анастомоз портальной вены с нижней полы.
Когда компенсации и таким путем не происходит, ослабевают стенки сосудов, несущих крови от большинства отделов пищеварительного тракта и околосердечной сумки.Наиболее слабые места формируют варикозно расширенные узлы, при определенных условиях из которых открывается массивное кровотечение, ставящие на кон жизнь пациентов.
В начальной фазе формирования синдрома портальная гипертензия проявляет себя как неспецифическое диспепсическое расстройство. Пациенты отмечают у себя метеоризм, преобладание в стуле диареи, тошнотное состояние и повышенную восприимчивость к запахам, режущие боли в подложечной области. Лабораторные анализы состояния печени на данном этапе отражают ее полное здоровье. Доклиническая стадия синдрома выявляется посредством измерения давления чрескожной манометрией, путем ввода катетера или в результате пункции селезенки.
Когда заболевание переходит в стадию начальной декомпенсации, на УЗИ выявляют расширение пищеводных и кардиальных вен, увеличение селезенки. Осложненная портальная гипертензия на стадии декомпенсации характеризуется заметным гиперспленизмом, выраженным варикозом на уровне нижних отделов пищеводных вен с вероятными кровотечениями, геморраргичесим синдромом, анемией.
Стадии компенсации патологического процесса или его декомпенсирование определили клиническую классификацию:
- Предасцитическая портальная гипертензия наблюдается при первых цирротических изменениях. Пациенты отмечают в клинике носовые или геммороидальные кровотечения, слабость, снижение работоспособности и концентрации внимания.
- При прогрессировании заболевания симптомы усугубляются, больные сильно теряют в весе. К имеющимся проявлениям добавляются неясные диспепсические расстройства, гормональные дисбалансы, расстройства половой сферы и детородной функции. Общий осмотр может выявлять увеличение печени за счет небольшого ее выхода из-под реберной дуги. Заметить пожелтение кожи и слизистых не удается, чаще возникает их бледность или даже цианотичность.
- Хронические алкоголики выдают проблемы с печенью наличием сосудистых звездочек, а также красным оттенком «печеночных ладоней». Гормональный дисбаланс может отразиться в увеличении молочных желез у мужчин. Лабораторно выявляется анемия, пониженные общий белок и альбумины. Билирубин повышается не всегда, в моче постоянно выявляется уробилин.
- Асцитическая гипертензия в портальной вене при циррозе является закономерным следствием. Пациенты с таким видом заболевания раздражительны с признаками неврита и сухой шершавой кожей. Размер живота отличается от нормальных размеров, на его коже расширенные варикозные вены четко могут рисовать характерную «голову медузы». Увеличенный объем живота провоцирует формирование пупочных или паховых грыж. Прекрасно пальпируются печень и селезенка. В анализах крови все больше снижаются гемоглобин, лейкоциты, тромбоциты.
- Терминальной стадией является кахектическая. При циррозе и его осложнениях на этой стадии человек истощен, асцитические проявления достигают своего предела, так что общая выживаемость больных не превышает двух лет. Как было отмечено, причиной смерти обычно выступают пищеводные или желудочные кровотечения из варикозных вен. Лечение в таких случаях не приносит результатов. Нередко больные впадают в кому из-за церебрального токсического повреждения, и смерть наступает после нее. Известны случаи летального исхода ввиду тромбоза воротной вены.
Во врачебной или, скорее, фельдшерской практике важно отличать кровотечения из варикозно расширенных вен от многих других.
Они имеют следующие особенности в клинике:
- Сопровождаются кровавой рвотой, до нее больные не чувствуют боли или дискомфорта. Это наблюдается в процессе кровоизлияния из пищевода.
- Рвота с примесью крови цвета «кофейной гущи» свидетельствует о кровотечении из вен желудка или затекании крови при пищеводном обильном кровотечении. Желудочная соляная кислота превращает гемоглобин крови в солянокислый гемин коричневатого цвета, который и придает кровотечению характерный вид.
- У больных может наблюдаться мелена – зловонный кал черного цвета – при кровотечениях в кишечник.
- Алая кровь в стуле – признак кровотечения в прямой кишке или из геморроидальных узлов на ее стенках.
Дифференцировать нужно психические расстройства от печёночной энцефалопатии при циррозе и портальной гипертензии. В цирротической печени не происходит вовсе или в должной степени детоксикационного очищения крови. Токсины и другие вредные вещества продолжают циркулировать в крови, к которым в больше мере уязвим головной мозг.
О данной патологии свидетельствуют следующие расстройства:
- Расстройства сна в виде бессонницы, отчего падает концентрация внимания и способность сосредоточиться. Больные беспокойны, переживают из-за пустяков, впадают в депрессии и маниакальные патологии.
- С нарастанием симптомов портальной гипертензии бессонница сменяется постоянной сонливостью, больные заторможены и медлительны, неохотно идут на контакт. Пациенты не чувствуют времени и сезонности, не осознают свое место нахождения, часто ведут себя неадекватно, не могут найти обоснование своим действиям.
- Сознание помутнено, больные не узнают родственников, плохо помнят прошлое или быстро забывают недавние моменты. На пациентов нападает безосновательный гнев, бредовые идеи.
- При запущенном циррозе печени наступает потеря сознания, переходящая в кому с наихудшим прогнозом.
Терапия заболевания
Лечение при циррозе имеет два направления: устранение жизненно опасных осложнений портальной гипертензии и ликвидация застойных явлений в воротной системе. Основными задачами терапии являются: понижение давления в вене, профилактические мероприятия кровотечений, возмещение скрытых кровопотерь, наблюдение за параметрами свёртывания крови, лечение недостаточной функции печени.
Самые первые проявления заболевания лечат консервативной терапией.
К хирургическим вмешательствам, в целях диагностики или проводимой терапии, прибегают на стадиях выраженных клинических симптомов и их осложнений. Срочные операции выполняют для устранения кровотечений различной локализации, устранения варикоза опасных пищеводных вен, при асците, увеличении печени или селезенки.
Операции не проводятся в ряде случаев: в преклонном возрасте пациентов, когда риск вмешательства выше жизненных показателей; соматических заболеваниях в стадии декомпенсации; при беременности, злокачественных новообразованиях; на поздних стадиях туберкулёза. После устранения инфекционных процессов в печени, острого тромбофлебита печеночных вен выполнение операции допустимо.
Современная медицинская практика предусматривает применение модернизированных способов прекращения кровотечения.
Для этого используют:
- Медикаментозное лечение препаратами пропранолол, соматостатин. Научные исследования показали их эффективность уменьшения вероятных кровотечений в несколько раз.
- Лечение склеротерапией эндоскопическим способом. Суть метода заключается в своеобразном склеивании вен посредством вышеуказанных препаратов, которые доставляются зондом к месту кровотечения. Такой принцип признан «золотым стандартом».
- Тампонада органов изнутри. Специальные баллоны вводят внутрь полых органов, раздувают их, что сдавливает варикозные расширения и останавливает кровоток. Компрессия проводится не больше, чем на сутки во избежание формирования пролежней в стенках органов.
- Лечение посредством перевязки вен, именуемой как легирование. Метод основан на применении эластичных латексных колец. Он показывает высокую эффективность относительно профилактики рецидивирующих кровотечений.
Когда не помогает консервативное и эндоскопическое лечение при циррозе и его осложнениях, поднимается вопрос об оперативном вмешательстве. При стабильном состоянии пациента, нормализации функций печени вопрос решается утвердительно. Операция значительно снижает вероятность развития асцита, перитонита, сочетанного с печенью увеличения селезенки.
Если вышеперечисленное неэффективно прибегают к различным видам шунтирования. Однако ни один из его видов полностью не ликвидирует сопровождающие цирроз симптомы. К тому же шунтирование значительно снижает непосредственную функцию печеночных клеток.
Портокавальное шунтирование подразумевает анастомоз воротной вены и нижней полой. Ранее, популярное и спасшее жизнь многим пациентам, оперативное лечение на данный момент выполняется редко.
Сформированный портокавальный шунт ведет к неминуемому развитию энцефалопатии и ухудшению кровотока в печени, что в дальнейшем делает невозможным пересадку этого органа.
В замену стало использоваться мезентерикокавальное шунтирование с использованием протеза, вшиваемого между нижней полой и верхней брыжеечной венами. Кровоток нижней полой вене становится минимальным, что значительно разгружает ее. Несмотря на возможную окклюзию протеза, мезентерикокавальный шунт не сказывается на возможной трансплантации.
Когда проводимое лечение не устраняет асцит, его называют резистентным. Такая форма асцита при портальной гипертензии значительно снижает качественные показатели жизни пациентов, что обуславливает необходимость другого хирургического вмешательства. Асцит в такой форме обычно сопровождает цирроз далеко зашедшей стадии декомпенсации, следствием чего операция несет угрозу жизни пациента. Операции в таких случаях носят паллиативный характер среди пациентов, прошедших тщательный отбор и оценивших все риски.
Строго наблюдают за пациентами при циррозе с отсутствием асцита. Внепечёночная форма осложнений не требуют долгого предоперационного подготовительного этапа, так как функция печени обычно остается на должном уровне.
Гипертензии, возникшие на фоне гематологических или тромбофлебических патологий, несут высокий риск осложнений в ходе операций и после нее.
Хирургическое лечение таких патологий проводится под чутким наблюдением врачей-гематологов при предварительной цитостатической терапии.
Существуют
и показания к отсроченной трансплантации органа или его части: подтвержденный всеми методами цирроз с двумя и более перенесенными кровотечениями, кровопотеря от которых устранялась переливанием от донора.
Ранее проводимое лечение не влияет на исход трансплантации, которая значительно увеличивает продолжительность жизни пациентов. Шунтирование технически затрудняет ход вмешательства, особенно если оно затрагивало печеночные ворота.
Лечение в виде трансплантации запускает обратное развитие патологических печеночных изменений.
В целом прогресс современной медицины способен намного облегчить состояние пациента, однако, исход заболевания во многом зависит от него самого: в устранении вредных привычек, диеты, строгом следовании рекомендациям врача.
Рекомендуем прочитать:
Source: pechen1.ru
Source: gepasoft.ru
Источник