Фульминантное течение острого вирусного гепатита
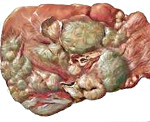
Фульминантный гепатит — это крайне тяжелый вариант воспалительно-некротического поражения печени, возникновение которого обычно не связано с предшествующей печеночной патологией. Проявляется интоксикацией, болями в эпигастрии и справа в подреберье, энцефалопатией, диспепсией, желтушностью. Диагностируется с помощью общего и биохимического анализов крови, коагулограммы, серологических методов и УЗИ печени. Для лечения проводят дезинтоксикационную, гепатопротективную, инфузионную терапию. В самых тяжелых случаях показана экстренная пересадка печени.
Общие сведения
Характерная особенность фульминантного, или злокачественного, гепатита — быстрое развитие печеночной комы в течение 7-14 дней после появление первых симптомов. В литературе заболевание также упоминается под названиями молниеносного гепатита, гепатодистрофии, гепатаргии и токсической дистрофии печени. При более медленном нарастании симптоматики и возникновении печеночной комы на 3-8 неделях патологического процесса говорят о субфульминантном течении. Актуальность своевременной диагностики болезни обусловлена высокими показателями смертности и преимущественно молодым возрастом пациентов.
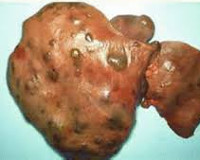
Фульминантный гепатит
Причины
Возникновение фульминантного гепатита связано с действием инфекционных и неинфекционных факторов, оказывающих выраженный гепатотоксический эффект. В случае вирусного повреждения гепатоцитов определенную роль играет генетически обусловленная гиперергическая иммунная реакция на антигены вируса. По мнению специалистов в сфере гастроэнтерологии и гепатологии, причинами фульминантного воспаления печени являются:
- Инфекционные заболевания. У 30-80% пациентов болезнь осложняет течение вирусных гепатитов. Чаще всего молниеносное повреждение печеночной паренхимы наблюдается при инфицировании комбинацией вирусов B и D, реже — при поражении вирусами D, E и A. Развитие фульминантной формы патологии возможно при цитомегаловирусной и герпетической инфекции, риккетсиозах и других инфекционных болезнях.
- Токсические воздействия. В 30-50% случаев острая воспалительная дистрофия печени спровоцирована приемом химических реагентов и медикаментов. Наиболее гепатотоксичны соединения фосфора, спирты и галогенаты. Из фармпрепаратов особую опасность представляют тетрациклины, ингибиторы МАО и НПВС. У 5% больных критическое разрушение гепатоцитов наступает при отравлении ядами, в том числе грибными.
- Ишемические и гипоксические процессы. Деструкция печени с развитием фульминантного воспаления в 5% случаев наблюдается при окклюзии печеночной артерии и воротной вены, других неотложных состояниях (инфаркте миокарда, сепсисе, инфекционно-токсическом шоке). Разрушение печеночных клеток вследствие ишемии наблюдается при застойной сердечной недостаточности и выпотном перикардите.
- Обменные расстройства. У 5-10% больных патология имеет дисметаболическое происхождение. Молниеносным вариантом гепатита является острая жировая дистрофия печени у беременных. Заболевание может возникнуть у пациентов, страдающих синдромом Рея, болезнью Вильсона-Коновалова. Факторами риска считаются галактоземия, наследственная непереносимость фруктозы, тирозинемия.
Патогенез
Механизм развития фульминантного гепатита основан на критическом повреждении гепатоцитов с нарушением дезинтоксикационной функции печени. В результате воздействия вирусных и других токсических факторов в сочетании с гиперергическим иммунным ответом ускоряется апоптоз печеночных клеток, в тяжелых случаях происходит некроз паренхимы. Разрушение лизосомальных и митохондриальных мембран, клеточной оболочки усиливает воспаление за счет выделения активных энзимов и провоспалительных цитокинов. Наблюдается торможение регенераторных процессов.
Значительное уменьшение объема активной печеночной паренхимы сопровождается нарушением практически всех видов обмена. В организме накапливаются нейротоксичные азотистые соединения, вызывающие отек и дисфункцию астроглии, изменяющие чувствительность постсинаптических рецепторов и проницаемость гематоэнцефалического барьера. Повреждение головного мозга проявляется печеночной энцефалопатией. Ситуация усугубляется нарастающей коагулопатией, метаболическими нарушениями, системной гипотензией и острой почечной недостаточностью.
Симптомы фульминантного гепатита
Клиническая картина болезни сходна с другими некротически-воспалительными поражениями печени, но отличается быстрым ухудшением состояния пациентов. Характерный симптом фульминантного гепатита — умеренные боли в эпигастрии, правом подреберье, болезненность при пальпации в области печени. Желтушное окрашивание кожных покровов, слизистых оболочек обычно обнаруживается после появления интоксикации. У пациентов наблюдаются диспепсические расстройства: тошнота и рвота, не связанные с приемом пищи, нарушение моторной функции кишечника (чередование диареи и запоров).
Важный признак фульминантной формы заболевания — наличие печеночного (сладковатого) запаха изо рта. О тяжелом течении молниеносного гепатита свидетельствует повышение температуры тела более 39° С, значительное учащение пульса, падение артериального давления. Обязательным критерием фульминантного варианта воспаления печени является вовлечение в процесс головного мозга с появлением бессонницы, эмоциональной лабильности, периодических подергиваний отдельных групп мышц, быстро нарастающим нарушением сознания и ухудшением психического статуса.
Осложнения
На фоне массивной интоксикации и прогрессирующей гипоксии у больных с фульминантным гепатитом может возникать отек мозга, на фоне которого формируется печеночная кома. Из-за недостаточного синтеза факторов свертываемости крови существует риск профузных кровотечений из ЖКТ. Сужение мелких сосудов и уменьшение объема кровотока в почках при гепатите приводит к тяжелой почечной недостаточности и азотемическому синдрому. При снижении иммунитета возможно развитие генерализованной бактериальной инфекции. Летальность достигает 60-70%.
Диагностика
Постановка диагноза фульминантного гепатита при наличии типичной клинической картины не представляет затруднений. О возможном молниеносном некрозе печени свидетельствует крайне быстрое нарастание симптоматики вплоть до критического состояния. Диагностический поиск осуществляется гастроэнтерологом и гепатологом, предполагает проведение комплексного лабораторно-инструментального обследования для верификации первопричины болезни. Наиболее информативны:
- Биохимический анализ крови. Исследование позволяет обнаружить синдром цитолиза — повышение концентрации АЛТ и АСТ в 3 и более раза. Также для фульминантного течения болезни характерно резкое повышение уровня общего билирубина за счет обеих фракций. Увеличение содержания мочевины и креатинина указывает на присоединение почечной недостаточности.
- Серологические реакции. Специфические исследования (ИФА, РНГА) проводятся для обнаружения в крови антител или антигенов к вирусам гепатитов В и D, которые обычно являются причиной тяжелого течения заболевания. Для фульминантного варианта характерно быстрое (в течение 6-10 дней) исчезновение HBsAg и появление антител к HBs.
- УЗИ печени. Ультразвуковое сканирование — быстрый неинвазивный метод диагностики, который рекомендован для визуализации структуры печеночной паренхимы. Для фульминантной формы гепатита типично уменьшение размеров органа, чередование участков гиперэхогенности и гипоэхогенности. По возможности проводится фиброэластометрия.
- Коагулограмма. Выполняется для оценки свертывающей способности крови, которая напрямую зависит от степени сохранности белоксинтезирующей функции печени. О фульминантном течении гепатита свидетельствует удлинение тромбинового времени, снижение концентрации фибриногена ниже 2 г/л, нарушение путей активации тромбокиназы.
В общем анализе крови определяется высокий лейкоцитоз, повышение СОЭ, возможны признаки гипохромной анемии (снижение уровня эритроцитов и гемоглобина). При нормальных показателях свертывания крови для изучения распространенности некроза осуществляют биопсию с морфологическим исследованием биоптатов паренхимы. Для оценки неврологического статуса рекомендовано выполнение ЭЭГ, которое позволяет обнаружить увеличение амплитуды и расширение зубцов, появление медленных волн.
В большинстве случаев дифференциальную диагностику фульминантного течения гепатита необходимо проводить с острыми отравлениями. Основные диагностические критерии — отсутствие типичного профессионального или эпиданамнеза, выделение из крови специфических маркеров HBs и HDs. В пользу молниеносного гепатита также свидетельствует быстрое ухудшение неврологического статуса вплоть до комы. При выявлении соответствующей симптоматики больному рекомендована консультация невролога.
Лечение фульминантного гепатита
Своевременное начало адекватной интенсивной терапии — ключевое условие для повышения шансов на выживание пациента. Больного срочно переводят в реанимационное отделение для проведения комплексного этиопатогенетического лечения и поддержания основных жизненных функций. При известных причинах фульминантного гепатита назначается противовирусная терапия (интерфероны, нуклеозиды), вводятся антидоты, купируется основное неотложное состояние. Рекомендована активная дезинтоксикация, направленная на снижение уровня аммиака и уменьшение его эффектов:
- Высокие сифонные клизмы. Позволяют почти в 2 раза уменьшить азотистый субстрат кишечника за счет его активного удаления из слепой кишки, где интенсивно всасывается аммиак. Для большей эффективности при проведении клизм используют кислые среды (раствор уксусной кислоты, лактулозу).
- Производные деаминовалериановой кислоты. Препараты этой группы стимулируют биотрансформацию аммиака в менее токсичные глутамин и мочевину печени. Быстрая утилизация аммонийных групп дает возможность уменьшить выраженность мозговой симптоматики и улучшить прогноз молниеносного гепатита.
- Антибактериальная терапия. Наиболее часто применяются аминогликозиды, полусинтетические пенициллины и нитроимидазолы. Медикаментозная элиминация бактериальной флоры, которая продуцирует уреазу и ряд других ферментов, предотвращает превращение метионина в токсичные меркаптаны.
- Антагонисты бензодиазепиновых рецепторов. Для фульминантного поражения печени характерно повышение уровня бензодиазепинов и гиперстимуляция ГАМК-рецепторов. Медикаментозное воздействие на это звено патогенеза обеспечивает улучшение основных церебральных функций пациента.
- Аминокислоты с разветвленной цепью. Вливание аминокислотных составов с валином, лейцином и изолейцином предотвращает поступление в ЦНС ложных нейромедиаторов. В результате улучшается обмен в головном мозге, уменьшается катаболизм белков в печени и мускулатуре.
Для стабилизации мембран, повышения устойчивости гепатоцитов к вредным воздействиям, усиления регенерации применяют растительные и синтетические гепатопротекторы. Дезинтоксикационную и гепатотропную терапию дополняют инфузиями кристаллоидных и коллоидных растворов, нормализующих водно-электролитный и кислотно-щелочной баланс. По показаниям назначают препараты для поддержания давления и улучшения тканевой перфузии. Однако наилучшие показатели выживаемости выявляются у пациентов, которым в экстренном порядке проведена трансплантация печени.
Прогноз и профилактика
Исход заболевания зависит от своевременности лечения и обширности некроза печени. Прогноз фульминантного гепатита неблагоприятный, у 80-90% пациентов развиваются тяжелые осложнения, которые могут привести к летальному исходу. Меры специфической профилактики не разработаны. Для предупреждения перехода болезни в фульминантную форму необходимо проводить раннюю диагностику и лечение вирусных гепатитов, избегать назначения потенциально гепатотоксичных лекарственных препаратов, обеспечивать диспансерное наблюдение всем больным с патологией печени.
Источник
Фульминантный
гепатит (ФГ) – особо тяжёлый вариант
гепатита острейшего течения. В соответствии
с разработанными критериями (Trey
С., Davidson L.S.,
1970) диагноз устанавливается при острых
угрожающих жизни состояниях с
прогрессирующей энцефалопатией,
обусловленной массивным некрозом
печени, развившимся в пределах 2 недель
после появления желтухи у больных с
ранее интактной печенью.
Развитие
фульминантной печёночной недостаточности
спустя 3-8 нед. оценивается как
субфульминантный
вариант,
а после 8 нед. – как вариант с поздним
сроком начала.
Этиология
Понятие «фульминантный
гепатит» объединяет особо тяжёлые
гепатиты вирусной и невирусной этиологии.
Основная
причина
(2/3 больных) – вирусные
инфекции,
чаще HBV и сочетание с HDV, реже HCV, есть
описания ФГ, вызванного HAV (у взрослых)
и негепатотропными вирусами (Эпштейна-Барр,
цитомегаловирусами, вирусами простого
герпеса, парвовирусами и др.). Фульминантный
гепатит, этиологически связанный с
вирусом гепатита В, развивается менее
чем у 1 % заболевших, наиболее часто он
регистрируется у детей в возрасте от 1
до 6 мес.
У
1/3 больных ФГ имеет неинфекционное
происхождение,
и причинами являются следующие:
1)
токсические (острый алкогольный гепатит,
отравления хлорзамещенными углеводородами,
фосфором, грибами);
2)
лекарственные (передозировка парацетамола,
повторный фторотановый наркоз,
биосинтетические препараты тетрациклина,
туберкулостатики и др.);
3)
поражения печени;
4) метаболические
расстройства (синдром Рея у детей);
5) гипер- и гипотермия;
6) хирургический
шок и др.
У
отдельных больных регистрируется так
называемая криптогенная фульминантная
печёночная недостаточность, природа
которой остается нерасшифрованной.
Клиника
ФГ встречается
несравненно реже, чем острый, их
соотношение 1:235.
По
клинической и морфологической
характеристике фульминантные формы
вирусных гепатитов существенно отличаются
от острых:
Темпы
прогрессирования некроза печени
значительно выше, чем при тяжёлой форме
острого вирусного гепатита.Печёночная
недостаточность достигает степени
комы и трансформируется в гепатоцеребральную.
Патогенез
Высокая
инфицирующая доза. У детей фульминантный
вирусный гепатит чаще связан с
трансфузионным заражением.
Инфицирование
происходит мутантными штаммами вирусов
с высокой вирулентностью. Развивается
ускоренный апоптоз печёночных клеток,
индуцированный вирусами гепатитов.
При
наличии генетически детерминированного
сильного типа иммунного ответа организма
на вирус и его антигены происходит
интенсивный синтез антител, которые
формируют иммунные комплексы, циркулирующие
при избытке антител. Эти комплексы,
поступая в печень, вызывают реакцию по
типу феномена Артюса (местное воспаление),
обусловленное образованием комплекса
«антиген-антитело» с активацией
комплемента с последующим некрозом
гепатоцитов.
Отмечается
врожденная или приобретенная повышенная
ломкость мембран лизосом, разрушение
которых приводит к истеканию из них в
цитоплазму клетки гидролитических
ферментов, что усиливает некротические
процессы.
Критерии
диагноза ФГ:
1.
Массивный некроз печени
– определяющий морфологический признак
ФГ. Основное значение имеет не обширность
поражения печени, а подавление механизмов
регенерации гепатоцитов. У больных с
ФГ выявлен дефицит купферовских клеток.
Выделяют массивный
и субмассивный некроз печени:
—
при массивном некрозе процесс
распространяется почти на всю печеночную
дольку, сохраняется лишь незначительная
часть клеток по её периферии;
—
при субмассивном варианте некроз
ограничивается центром долек, сохраняются
интактные зоны (это критерий относительно
благополучного прогноза).
Классические
клинические признаки массивного некроза
печени:
быстро
прогрессирующее уменьшение размеров
печени (симптом «таяния печени», «пустого
подреберья») – консистенция печени
становится дряблой, не прощупывается
нижний край, исчезает зона печёночной
тупости;отчетливый
печёночный (сладковатый) запах изо рта
возникает из-за усиленного распада
белков и образованием дериватов
меркаптана (диметилсульфида).
Косвенные
признаки массивного некроза печени:
спонтанные
боли и болезненность при пальпации в
правом подреберье (вследствие растяжения
капсулы печени и активного аутолитического
процесса);тахикардия;
выраженная
температурная реакция (38-39°С);появление
нейтрофильного лейкоцитоза;трансформация
замедления СОЭ в её увеличение.
Биохимические
показатели
интенсивности некроза печени – быстро
прогрессирующая выраженная
гипопротромбинемия и гипоальбуминемия.
Печёночная
кома –
обязательный критерий ФГ, характеризует
трансформацию «чистой» формы печёночной
недостаточности в гепатоцеребральную.
При ФГ, в отличие от циррозов печени,
развивается не экзогенная (портосистемная,
азотогенная), а эндогенная («распадная»,
деструктивная, печёночно-клеточная)
кома, обусловленная массивным некрозом
печени.
Осложнения
отмечаются более чем у 70 % больных:
1.
Отёк головного мозга
– частое и наиболее грозное осложнение.
Развитию способствуют прогрессирующие
расстройства дыхания с гиперкапнией и
гипоксией. Диагностические признаки:
—
интенсивные головные боли, головокружение,
усиливающиеся при малейшем движении,
перемене положения тела;
—
повторная «церебральная» рвота, не
приносящая облегчения;
— внешний вид
больных: гиперемия лица, испарина;
— дыхательные
расстройства — тахипноэ, нарушение
ритма;
—
артериальная гипертензия (не типична
для «чистых» форм печёночной комы);
—
неврологические симптомы: резко
выраженная ригидность затылочных мышц,
глазодвигательные расстройства,
косоглазие, исчезновение реакции зрачков
на свет, судорожные подёргивания мышц
лица, верхних и нижних конечностей,
прогрессирующая заторможенность больных
до потери сознания;
—
на ЭЭГ отмечается появление медленных
-
и -
волн.
2.
Массивные желудочно-кишечные кровотечения.
При ФГ возникают тяжёлые нарушения
системы свёртывания крови, приводящие
к массивным кровотечениям. Принципиально
важно уточнить ведущую причину массивного
кровотечения: ДВС-синдром или критическое
снижение коагуляционного потенциала
крови.
Критерии
ДВС-синдрома:
выраженная тромбоцитопения (меньше
100-109/л),
гипофибриногенемия (меньше 1500 мг/л),
положительный этаноловый тест,
подтверждающий циркуляцию продуктов
деградации фибриногена.
Критерии
снижения свертывающей способности
крови:
критическое уменьшение прокоагулянтов
– протромбина, проакцелерина, проконвертина
(меньше 30 %).
3.
Почечная недостаточность. Присоединение
почечной недостаточности характеризует
развитие гепато-ренального синдрома.
Механизм развития почечной недостаточности:
вазоконстрикция и уменьшение объёма
почечного кровотока. Диагностика
почечной недостаточности:
—
почасовой диурез (диурез менее 35,5 мл/ч
соответствует олигурии, менее 15-20 мл/ч
– олигоанурии);
—
относительная плотность мочи менее
1010 (нарушение концентрационной функции
почек);
—
симптомы внутриклеточной дегидратации
(жажда, сухость языка, слизистых оболочек,
осиплость голоса);
— быстрое увеличение
массы тела;
—
«уремический синдром», т.е. азотемия
(мочевина крови выше 8,3 ммоль/л, креатинин
выше 106 мкмоль/л, остаточный азот больше
28,6 ммоль/л).
4.
Признаки поражения
ЦНС, желудочно-кишечного тракта,
расстройства дыхания, анемия.
5.
Генерализованная вторичная инфекция
развивается вследствие снижения
сопротивляемости организма, активности
купферовских клеток, системы комплемента
и др. Воспалительные изменения
респираторной системы, мочевыводящих
путей, ЛОР-органов клинически выражены
слабо, может отсутствовать лихорадка
и лейкоцитоз.
Диагностика
ФГна
этапе полного развития клинических
проявлений не представляет трудностей.
Основные
критерии
– сочетание печёночной комы и массивного
некроза печени. Интенсивность желтухи
диагностически малоинформативна, так
как при молниеносном течении желтуха
не успевает достичь максимального
развития.
Диагностика
на раннем этапе трудна. Клинико-лабораторные
предвестники ФГ:
1). Прогрессирующее
нарастание тяжести состояния больного.
2).
Изменение нервно-психического статуса
больного (фаза возбуждения
фаза заторможенности).
3).
В фазу возбуждения – эйфория, головные
боли, вегетативные расстройства, тошнота,
рвота.
4). На фоне сонливости
– приступы психомоторного возбуждения.
5).
Нарушение координации мелких движений
(проба «автографа», «спичечные» тесты).
6). Ошибки при счете
вслух.
7). Изменения в позе
Ромберга, «хлопающий тремор».
8). Снижение
интегральной оценки по шкале Глазго
(13-14 баллов).
9).
Изменения ЭЭГ с увеличением амплитуды
зубцов и тенденцией к урежению ритма.
10). Боли и болезненность
в правом подреберье.
11). Уменьшение зоны
печёночной тупости в динамике.
12). Температурная
реакция.
13). Появление
лёгкого печёночного запаха при дыхании
больного.
14). Проявления
геморрагического синдрома.
15).
Учащение дыхания и повышение артериального
давления (при развитии отёка мозга).
16).
Олигурия (при присоединении почечной
недостаточности).
17). Нейтрофильный
лейкоцитоз.
18). Выраженное
снижение уровня протромбина, альбумина.
19).
Быстрое исчезновение HBsAg (в течение
первых 10 дней) с появлением анти-HBs,
которые представлены антителами класса
IgM.
Источник

