Гепатит с и рахит у детей
Рахит у детей
Рахит — это слово знакомо многим родителям. Рахит является широко распространенным заболеванием детей первых двух лет жизни. Рахит известен очень давно, упоминается в трудах Сорана Эфесского (9–138 год н. э.) и Галена (131–211 год н. э.). Клиническое и паталого-анатомическое описание рахита дал английский ортопед Ф. Глиссон в 1650 году. Английское название rickets произошло от древнеанглийского wrikken, что означает «искривлять», а Глиссон изменил его на грече ское rhachitis (позвоночник), так как он при рахите поражается в первую очередь.
Рахит относится к обменным заболеваниям с преимущественным поражением костей. Болеют рахитом дети в основном первых двух лет жизни. Первые симптомы обычно появляются в возрасте 1–2 месяцев, развернутая клиническая картина рахита наблюдается, как правило, в 3–6-месячном возрасте. Рахит встречается во всех странах, но особенно часто — у тех северных народов, где отмечается недостаток солнечного света. Он относительно редко встречается в жарких странах. Дети, рожденные осенью и зимой, болеют рахитом чаще и тяжелее. Частота рахита в России среди детей раннего возраста составляет от 20 до 56 процентов.
На вопросы родителей отвечает Нина Алексеевна КОРОВИНА — профессор, доктор медицинских наук, заведующая кафедрой педиатрии Российской медицинской академии последипломного образования.
— Правда ли, что рахитом болеют дети только из малообеспеченных семей?
— Нет, это не совсем верно. И, хотя рахит называли раньше болезнью трущоб, им болели и дети из богатых семей. Если ребенок не гуляет на свежем воздухе, неправильно питается (ест манную кашу несколько раз в день), не получает с 6–7-месячного возраста яичного желтка и мяса, риск развития у него рахита достаточно велик.
— Каковы основные причины рахита?
— Их много, но основной причиной рахита является недостаточное поступление витамина D с пищей или его образование в коже под воздействием ультрафиолетовых лучей. Но предрасполагают к развитию рахита со стороны матери во время беременности и кормления грудью:
Со стороны ребенка предрасполагают к развитию рахита:
— Почему при рахите нарушается фосфорно-кальциевый обмен?
— Витамин D3 (холекальциферол) образуется в коже под воздействием ультрафиолетовых лучей. В желудочно-кишечный тракт витамин D поступает в виде холекальциферола (D3) из продуктов животного происхождения или эргокальциферола (D2) в виде лекарственных препаратов. В организме путем сложных превращений в печени и почках эти формы витамина D преобразуются в более активные, способные регулировать всасывание солей кальция и фосфора в тонком кишечнике, отложение в костях. В результате нарушения обмена кальция, фосфора и дефицита активного метаболита витамина D наблюдаются нарушения со стороны центральной нервной системы, костной ткани, многих внутренних органов.
— Каковы первые клинические признаки рахита?
— Начальные клинические признаки заболевания внимательные родители могут отметить с 1–2-месячного возраста. Появляется беспокойство, повышенная возбудимость, вздрагивание, кожа покрывается красными пятнами. У ребенка может ухудшиться сон, он начинает вертеть головой, отмечается «облысение» затылка. Наблюдается повышенное потоотделение с характерным кислым запахом. На коже появляется упорная потница. Характерным является пониженный тонус мышц и появление запоров. Костные изменения в этот период обычно отсутствуют.
— Считается, что для больных рахитом, обязательными являются О- или Х-образные искривления нижних конечностей, деформация черепа, грудной клетки («куриная грудь», «грудь сапожника»), черепа.
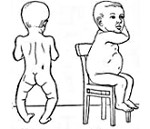
— Столь выраженные костные деформации встречаются не всегда и характерны только для запущенных, тяжелых форм, которые в последние годы встречаются нечасто. Легкие же формы рахита встречаются у 60 процентов детей первого жизни. При этом характерны уплощение затылка, чаще одностороннее, на той стороне на которой чаще спит ребенок, некоторая «податливость» краев большого родничка, утолщение в области запястья («браслетки»), на фалангах пальцев («нити жемчуга»), на ребрах, в местах перехода костной ткани в хрящевую («рахитические четки»). Для рахита характерны позднее закрытие родничков и швов черепа, неправильное и несвоевременное прорезывание зубов. В более тяжелых случаях, при отсутствии лечения, появляются деформация грудной клетки с выпячиванием ее («куриная грудь») или наоборот, вдавливанием («грудь сапожника»). Наиболее тяжелое течение рахита отмечается у детей, недостаточно пребывающих на свежем воздухе, находящихся на углеводистом питании, хорошо прибавляющих в массе и при этом не получающих профилактических или лечебных доз витамина D.
— Моему малышу 2 года, он часто болеет ОРВИ. Врач считает, что всему виной рахит. Правда ли это?
— Да, это возможно. При рахите отмечаются не только обменные нарушения, но и функциональные изменения со стороны дыхательной системы. Пониженный тонус дыхательной мускулатуры, деформация грудной клетки могут приводить к нарушению дыхания. Кроме того, при рахите снижается иммунитет. Все это предрасполагает к более частым воспалительным заболеваниям со стороны верхних и нижних дыхательных путей.
— У моего ребенка был нормальный, регулярный стул, но после месяца появились запоры. С чем это может быть связано?
— Одной из возможных причин запора в этом возрасте может быть рахит.
— Некоторые считают, что рахит можно и не лечить, так как он «проходит» сам к 4 годам. Так ли это?
— Нет, если рахит не лечить, остаются стойкие костные деформации скелета, присоединяется сколиоз (искривление позвоночника), плоскостопие. Может развиться деформация костей таза, очень часто развивается кариес молочных, а затем и постоянных зубов. В тяжелых случаях возможны спонтанные переломы кистей, отставание в росте. Частым спутником рахита является малокровие (анемия). В школьном возрасте может появиться близорукость.
— Как правильно лечить рахит?
— Лечение рахита обычно комплексное и предусматривает устранение всех факторов, предрасполагающих к нарушению обмена кальция и фосфора, а также применение витамина D. Необходимо организовать правильный режим дня с достаточным отдыхом в соответствии с возрастом ребенка и устранением различных раздражителей (яркий свет, шум и так далее). Показано достаточное пребывание на свежем воздухе, регулярное проветривание помещения. Важное значение отводится лечебной физкультуре, курсам массажа, гигиеническим ваннам и обтираниям.
Если ребенок находится на грудном вскармливании, необходимо уделить внимание питанию матери. Пища ее должна быть разнообразной, в достаточном количестве содержащей полноценные белки, жиры и углеводы, а также витамины, минеральные соли и микроэлементы.
Если же ребенок находится на искусственном вскармливании, необходимо подобрать адаптированную молочную смесь, максимально приближенную к женскому молоку.
Обязательным при рахите является применение витамина D.
— Как долго надо принимать витамин D?
— Для определения сроков лечения нужно показать ребенка педиатру. Обычно использование 2000–5000 ME витамина D в сутки в течение 30–45 дней дает хороший терапевтической эффект. Обычно после этого переходят на поддерживающую дозу — профилактическую, от 400 до 500 ME, которую ребенок должен получать ежедневно в течение двух лет и в зимнее время на третьем году жизни.
— Почему витамин D3 принимать лучше, чем D2?
— Преимуществами витамина D3 перед D2 являются:
— В аптеке можно встретить витамин D масляный, спиртовой и водный. Чем они отличаются друг от друга?
— Водный раствор витамина D3 имеет значительные преимущества перед масляным:
В последние годы спиртовой раствор витамина D практически не выпускается ввиду высокой дозы (в 1 капле около 4000 ME) и возможной передозировки из-за испарения спирта и увеличения концентрации раствора.
В настоящее время в России появился новый препарат для профилактики и лечения рахита — ВИТАМИН D3 — ХОЛЕКАЛЬЦИФЕРОЛ (ВОДНЫЙ РАСТВОР). Витамин D3 водный раствор разработала и внедрила польская фирма «ТЕРПОЛ», специализирующаяся в выпуске педиатрических лекарственных препаратов. Выпускается во флаконах по 10 мл со специальной пипеткой. Препарат удобно дозировать, одна капля раствора содержит около 420 ME холекальциферола.
— Какие существуют методы профилактики рахита?
— О предупреждении рахита нужно подумать еще до рождения малыша. Беременная женщина должна правильно питаться (упо треблять не менее 0,5 литра молочных или кисломолочных продуктов, 150 граммов творога, 30 граммов сыра, 100 граммов рыбы); больше гулять на свежем воздухе, особенно во второй половине беременности.
Чтобы малыш рос здоровым, нужно вовремя использовать все методы профилактики рахита, а если заболевание развилось, провести лечение до полного выздоровления ребенка. Особенное внимание нужно уделять физическому развитию ребенка и его закаливанию. Помимо прогулок на свежем воздухе, водных процедур, большое значение при рахите имеют лечебная гимнастика и массаж, которые должны проводиться систематически, регулярно, длительно, с постепенным и равномерным увеличением нагрузки. Лучшей пищей ребенка является грудное молоко, но если молока у матери нет, необходимо использовать современные адаптированные заменители женского молока. Для профилактики рахита у здоровых доношенных детей хорошо использовать витамин D3 (холекальциферол) водорастворимый по 1 капле (420 ME) ежедневно в течение осенне-зимнего периода. Дозу для недоношенных детей и из групп риска по рахиту (получающих противосудорожную терапию, часто болеющих, с патологией желудочно-кишечного тракта и так далее) индивидуально определяет врач.
© Провизор 1998–2017
Источник: provisor.com.ua
Источник
Рахит – заболевание быстрорастущего организма, характеризующееся нарушением минерального обмена и костеобразования. Рахит проявляется множественными изменениями со стороны опорно-двигательного аппарата (размягчением плоских костей черепа, уплощением затылка, деформацией грудной клетки, искривлением трубчатых костей и позвоночника, мышечной гипотонией и др.), нервной системы, внутренних органов. Диагноз устанавливается на основании выявления лабораторных и рентгенологических маркеров рахита. Специфическая терапия рахита предполагает назначение витамина D в комплексе с лечебными ваннами, массажем, гимнастикой, УФО.
Общие сведения
Рахит – полиэтиологическое заболевание обмена веществ, в основе которого лежит дисбаланс между потребностью детского организма в минеральных веществах (фосфоре, кальции и др.) и их транспортировкой и метаболизмом. Поскольку рахитом страдают преимущественно дети в возрасте от 2-х месяцев до 3-х лет, в педиатрии его часто называют «болезнью растущего организма». У детей старшего возраста и взрослых для обозначения подобного состояния используют термины остеомаляция и остеопороз.
В России распространенность рахита (включая его легкие формы) составляет 54-66% среди доношенных детей раннего возраста и 80% — среди недоношенных. У большинства детей в 3-4-месяца имеются 2-3 нерезко выраженных признака рахита, в связи с чем некоторые педиатры предлагают рассматривать данное состояние как парафизиологическое, пограничное (аналогично диатезу — аномалиям конституции), которое самостоятельно ликвидируется по мере взросления организма.
Рахит
Патогенез рахита
Определяющая роль в развитии рахита принадлежит экзо- или эндогенному дефициту витамина D: недостаточному образованию холекальциферола в коже, недостаточному поступлению витамина D с пищей и нарушению его метаболизма, что приводит к расстройству фосфорно-кальциевого обмена в печени, почках, кишечнике. Кроме этого, развитию рахита способствуют и другие метаболические нарушения – расстройство обмена белка и микроэлементов (магния, железа, цинка, меди, кобальта и др.), активизация перекисного окисления липидов, поливитаминная недостаточность (дефицит витаминов А, В1, В5, В6, С, Е) и пр.
Основными физиологическими функциями витамина D (точнее – его активных метаболитов 25-гидроксихолекальциферола и 1,25-дигидроксихолекальциферола) в организме служат: усиление всасывания солей кальция (Ca) и фосфора (P) в кишечнике; препятствие выведению Ca и P с мочой за счет усиления их реабсорбции в канальцах почек; минерализация костной ткани; стимуляция образования эритроцитов и др. При гиповитаминозе D и рахите замедляются все вышеперечисленные процессы, что приводит к гипофосфатемии и гипокальциемии (пониженному содержанию P и Ca в крови).
Вследствие гипокальциемии по принципу обратной связи развивается вторичный гиперпаратиреоз. Увеличение продукции паратиреоидного гормона обусловливает выход Ca из костей и поддержание его достаточно высокого уровня в крови.
Изменение кислотно-щелочного равновесия в сторону ацидоза препятствует отложению соединений P и Сa в костях, что сопровождается нарушением обызвествления растущих костей, их размягчением и склонностью к деформации. Взамен полноценной костной ткани в зонах роста образуется остеоидная необызвествленная ткань, которая разрастается в виде утолщений, бугров и т. д.
Кроме минерального обмена, при рахите нарушаются и другие виды обмена (углеводный, белковый, жировой), развиваются расстройства функции нервной системы и внутренних органов.
Причины рахита
Развитие рахита в большей степени связано не с экзогенным дефицитом витамина D, а с его недостаточным эндогенным синтезом. Известно, что более 90% витамина D образуется в коже вследствие инсоляции (УФО) и лишь 10% поступает извне с пищей. Всего 10-минутное локальное облучение лица или кистей рук способно обеспечить синтез необходимого организму уровня витамина D. Поэтому рахит чаще встречается у детей, рожденных осенью и зимой, когда солнечная активность крайне низка. Кроме этого, рахит наиболее распространен среди детей, проживающих в регионах с холодным климатом, недостаточным уровнем естественной инсоляции, частыми туманами и облачностью, неблагополучной экологической обстановкой (смогом).
Между тем, гиповитаминоз D является ведущей, но не единственной причиной рахита. Дефицит солей кальция, фосфатов и других остеотропных микро- и макроэлементов, витаминов у детей раннего возраста может быть вызван множественными рахитогенными факторами. Поскольку наиболее усиленное поступление Ca и P к плоду отмечается на последних месяцах беременности, то к развитию рахита более склонны недоношенные дети.
К возникновению рахита предрасполагает повышенная физиологическая потребность в минеральных веществах в условиях интенсивного роста. Дефицит витаминов и минералов в организме ребенка может быть следствием неправильного рациона беременной или кормящей женщины, либо самого грудничка. Нарушению всасывания и транспортировки Ca и P способствует незрелость ферментных систем либо патология ЖКТ, печени, почек, щитовидной и паращитовидных желез (гастрит, дисбактериоз, синдром мальабсорбции, кишечные инфекции, гепатит, атрезия желчных путей, ХПН и др.).
К группе риска по развитию рахита относятся дети с неблагополучным перинатальным анамнезом. Неблагоприятными факторами со стороны матери служат гестозы беременных; гиподинамия в период беременности; оперативные, стимулированные или стремительные роды; возраст матери моложе 18 и старше 36 лет; экстрагенитальная патология.
Со стороны ребенка определенную роль в развитии рахита могут играть большая масса (более 4 кг) при рождении, чрезмерная прибавка в весе или гипотрофия; ранний перевод на искусственное либо смешанное вскармливание; ограничение двигательного режима ребенка (слишком тугое пеленание, отсутствие детского массажа и гимнастики, необходимость длительной иммобилизации при дисплазии тазобедренных суставов), прием некоторых лекарств (фенобарбитала, глюкокортикоидов, гепарина и др.). Доказана роль гендерных и наследственных факторов: так, к развитию рахита более предрасположены мальчики, дети со смуглой кожей, II (А) группой крови; реже рахит встречается среди детей с I (0) группой крови.
Классификация рахита
Этиологическая классификация предполагает выделение следующих форм рахита и рахитоподобных заболеваний:
- Витамин-D-дефицитного рахита (кальцийпенического, фосфоропенического варианта)
- Витамин-D-зависимого (псевдодефицитного) рахита при генетическом дефекте синтеза в почках 1,25-дигидроксихолекальциферола (тип 1) и при генетической резистентности рецепторов органов-мишеней к 1,25-дигидроксихолекальциферолу (тип 2).
- Витамин D-резистентного рахита (врожденного гипофосфатемического рахита, болезни Дебре-де-Тони-Фанкони, гипофосфатазии, ренального тубулярного ацидоза).
- Вторичного рахита при заболеваниях ЖКТ, почек, обмена веществ или индуцированного лекарственными препаратами.
Клиническое течение рахита может быть острым, подострым и рецидивирующим; степень тяжести – легкой (I), среднетяжелой (II) и тяжелой (III). В развитии заболевания выделяют периоды: начальный, разгара болезни, реконвалесценции, остаточных явлений.
Симптомы рахита
Начальный период рахита приходится на 2-3-й месяц жизни, а у недоношенных на середину – конец 1-го месяца жизни. Ранними признаками рахита служат изменения со стороны нервной системы: плаксивость, пугливость, беспокойство, гипервозбудимость, поверхностный, тревожный сон, частые вздрагивания во сне. У ребенка усиливается потливость, особенно в области волосистой части головы и затылка. Клейкий, с кисловатым запахом пот раздражает кожу, вызывая появление стойких опрелостей. Трение головой о подушку приводит к образованию на затылке очагов облысения. Со стороны костно-мышечной системы характерно появление мышечной гипотонии (вместо физиологического гипертонуса мышц), податливости черепных швов и краев родничка, утолщений на ребрах («рахитических четок»). Продолжительность течения начального периода рахита составляет 1–3 месяца.
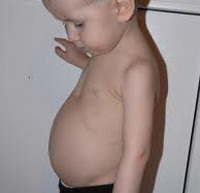
В период разгара рахита, который обычно приходится на 5-6-ой месяц жизни, отмечается прогрессирование процесса остеомаляции. Следствием острого течения рахита может служить размягчение черепных костей (краниотабес) и одностороннее уплощение затылка; деформация грудной клетки с вдавлением («грудь сапожника») или выбуханием грудины (килевидная грудь); формирование кифоза («рахитический горб»), возможно — лордоза, сколиоза; О-образное искривление трубчатых костей, плоскостопие; формирование плоскорахитического узкого таза. Кроме костных деформаций, рахит сопровождается увеличением печени и селезенки, выраженной анемией, мышечной гипотонией («лягушачьим» животом), разболтанностью суставов.
При подостром течении рахита возникает гипертрофия лобных и теменных бугров, утолщение межфаланговых суставов пальцев рук («нити жемчуга») и запястий («браслетки»), реберно-хрящевых сочленений («рахитические четки»).
Изменения со стороны внутренних органов при рахите обусловлены ацидозом, гипофосфатемией, расстройствами микроциркуляции и могут включать одышку, тахикардию, снижение аппетита, неустойчивый стул (диарею и запоры), псевдоасцит.
В период реконвалесценции нормализуется сон, уменьшается потливость, улучшаются статические функции, лабораторные и рентгенологические данные. Период остаточных явлений рахита (2-3 года) характеризуется остаточной деформацией скелета, мышечной гипотонией.
У многих детей рахит протекает в легкой форме и не диагностируется в детском возрасте. Дети, страдающие рахитом, часто болеют ОРВИ, пневмонией, бронхитом, инфекциями мочевыводящих путей, атопическим дерматитом. Отмечается тесная связь рахита и спазмофилии (детской тетании). В дальнейшем у детей, перенесших рахит, часто отмечается нарушение сроков и последовательности прорезывания зубов, нарушение прикуса, гипоплазия эмали.
Диагностика рахита
Диагноз рахита устанавливается на основании клинических признаков, подтвержденных лабораторными и рентгенологическими данными. Для уточнения степени нарушения минерального обмена проводится биохимическое исследование крови и мочи. Важнейшими лабораторными признаками, позволяющими думать о рахите, служат гипокальциемия и гипофосфатемия; увеличение активности щелочной фосфатазы; снижение уровня лимонной кислоты, кальцидиола и кальцитриола. При исследовании КОС крови выявляется ацидоз. Изменения в анализах мочи характеризуются гипераминоацидурией, гиперфосфатурией, гипокальциурией. Проба Сулковича при рахите отрицательная.
При рентгенографии трубчатых костей выявляются характерные для рахита изменения: бокаловидное расширение метафизов, нечеткость границ между метафизом и эпифизом, истончение коркового слоя диафизов, неотчетливая визуализация ядер окостенения, остеопороз. Для оценки состояния костной ткани может использоваться денситометрия и КТ трубчатых костей. Проведение рентгенографии позвоночника, ребер, черепа, нецелесообразно ввиду выраженности и специфичности в них клинических изменений.
Дифференциальная диагностика при рахите проводится с рахитоподобными заболеваниями (D-резистентным рахитом, витамин-D-зависимый рахитом, болезнью де Тони-Дебре-Фанкони и почечным тубулярным ацидозом и др.), гидроцефалией, ДЦП, врожденным вывихом бедра, хондродистрофией, несовершенным остеогенезом.
Лечение рахита
Комплексная медицинская помощь ребенку с рахитом складывается из организации правильного режима дня, рационального питания, медикаментозной и немедикаментозной терапии. Детям, страдающим рахитом, необходимы ежедневное пребывание на свежем воздухе в течение 2-3 часов, достаточная инсоляция, более раннее введение прикорма, закаливающие процедуры (воздушные ванны, обтирания). Важное значение имеет правильное питание кормящей мамы с приемом витаминно-минеральных комплексов.
Специфическая терапия рахита требует назначения витамина D в лечебных дозах в зависимости от степени тяжести заболевания: при I ст. – в суточной дозе 1000-1500 МЕ (курс 30 дней), при II — 2000-2500 МЕ (курс 30 дней); при III — 3000-4000 МЕ (курс – 45 дней). После окончания основного курса витамин D назначается в профилактической дозе (100-200 МЕ/сут.). Лечение рахита следует проводить под контролем пробы Сулковича и биохимических маркеров для исключения развития гипервитаминоза D. Поскольку при рахите часто отмечается полигиповитаминоз, детям показан прием мультивитаминных комплексов, препаратов кальция, фосфора.
Неспецифическое лечение рахита включает массаж с элементами ЛФК, общее УФО, бальнеотерапию (хвойные и хлоридно-натриевые ванны), аппликации парафина и лечебных грязей.
Прогноз и профилактика
Начальные стадии рахита хорошо поддаются лечению; после адекватной терапии отдаленные последствия не развиваются. Тяжелые формы рахита могут вызывать выраженные деформации скелета, замедление физического и нервно-психического развития ребенка. Наблюдение за детьми, перенесшими рахит, проводится ежеквартально, не менее 3 лет. Рахит не является противопоказанием для профилактической вакцинации детей: проведение прививок возможно уже через 2-3 недели после начала специфической терапии.
Профилактика рахита делится на антенатальную и постнатальную. Дородовая профилактика включает прием беременной специальных микронутриентных комплексов, достаточное пребывание на свежем воздухе, полноценное питание. После родов необходимо продолжать прием витаминов и минералов, осуществлять грудное вскармливание, придерживаться четкого распорядка дня, проводить ребенку профилактический массаж. Во время ежедневных прогулок личико ребенка следует оставлять открытым для доступа к коже солнечных лучей. Специфическая профилактика рахита новорожденным, находящимся на естественном вскармливании, осуществляется в осенне-зимне-весенний период с помощью витамина D и УФО.
Источник

