Гепатит с увеличенные лимфоузлы в животе
Опасность гепатита С в том, что заболевание протекает практически бессимптомно на протяжении многих лет. Конечно же, симптомы у него есть, но они настолько маскируются под привычные всем болезни, что распознать в них присутствие вируса гепатита С в крови под силу лишь опытным медицинским специалистам. У 70% больных на планете гепатит перетекает в хроническую форму. А латентная форма болезни длящаяся на протяжении 10-15 лет приводит подчас к необратимым последствиям в печени. У 20% пациентов с диагнозом гепатит С в анамнезе увеличение лимфоузлов, в основном шейных.
По какой причине воспаляются шейные лимфоузлы?
Лимфоузлы – иммунные защитники организма человека. Их увеличение сигнализирует о возникновении воспалительных процессов в организме и появлении патологий различного генеза. Лимфоденопатия (увеличение лимфоузлов) может быть различной формы:
- локализованная – паховой или подмышечный узел;
- регионарная – увеличение нескольких узлов в соседних зонах;
- генерализованная – когда воспалены более 2 групп лимфоузлов.
Существует немало причин, вызывающих увеличение лимфоузлов. Самыми распространенными являются следующие:
- токсоплазмоз;
- бруцеллез;
- туберкулез;
- наркомания;
- переливание крови и трансплантация органов;
- герпес;
- сифилис;
- ВИЧ-инфекция;
- гепатит;
- цитомегаловирус;
- боррелиоз, красная волчанка, болезнь Стилла;
- онкология – метастазы кишечника, молочной железы, легких.
На увеличение узлов также влияет прием некоторых медицинских препаратов – противосудорожных, гипотензивных, антибактериальных, противомалярийных. Длительное воспаление лимфоузлов на шее свидетельствует о наличии гепатита С в крови. Лимфоузлы болезненны, в отличие от вызванных ОРВИ, ангиной и фарингитом долгое время не проходят. Их уменьшение наблюдается лишь с падением вирусной нагрузки в крови.
Воспаление лимфоузлов при терапии гепатита С интерферонами
До недавнего времени для лечения гепатита С в нашей стране применялся интерфероновый метод. На фоне приема уколов интерферона в подмышках и паху увеличивались лимфоузлы. Лимфоденопатия была вызвана снижением количества белых кровяных клеток в крови пациентов. Соответственно падал иммунитет в отношении вирусных, грибковых и бактериальных инфекций. После окончания терапии лимфоузлы приходили в норму.
В наши дни терапия интерферонами сменилась приемом противовирусных препаратов нового поколения для лечения гепатита С. В методике лечения задействованы такие препараты как – «Софосбувир», «Ледипасвир», «Даклатасвир», «Велпатасвир». Это лекарственные средства прямого действия на вирус гепатита С. Они не вызывают побочных эффектов, в том числе проявлений лимфденопатии.
Во время терапии рекомендуется избегать чрезмерных физических нагрузок. Общие рекомендации включают в себя полноценный отдых, прием большого количества жидкости и соблюдение правил диетического питания.
Если же вы заметили в организме изменения и длительное воспаление лимфоузлов – это повод обследоваться на наличие в организме вируса гепатита С.
Источник
Вирусный гепатит C – опасное заболевание, десятки лет протекающее без видимых внешних признаков. Почти у 70% заразившихся развивается хроническая, не имеющая симптомов форма (особенно на ранних стадиях). Латентное течение приводит к поздней диагностике и несвоевременному началу лечения. У 15-20% пациентов увеличиваются лимфоузлы при гепатите С (чаще всего на шее).
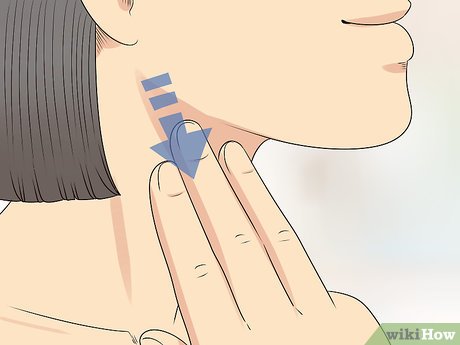
Почему воспаляются лимфоузлы?
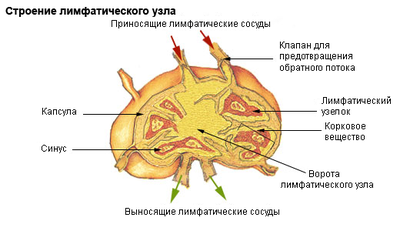
Лимфатические узлы – периферические органы иммунной защиты – фильтруют лимфу, циркулирующую в организме. Внутренняя область продуцирует B-лимфоциты и плазматические клетки. Узлы выполняют барьерную функцию, противодействуя диссеминации инфекционных агентов и злокачественных клеток. При этом происходит их увеличение – лимфаденопатия (ЛАП).
Формы ЛАП:
- Локализованная: вовлечение одной группы – подмышечные, паховые и т. д.
- Регионарная: увеличение нескольких узлов в 1 или 2 соседних зонах.
- Генерализованная: вовлечение 2 и более несмежных групп.
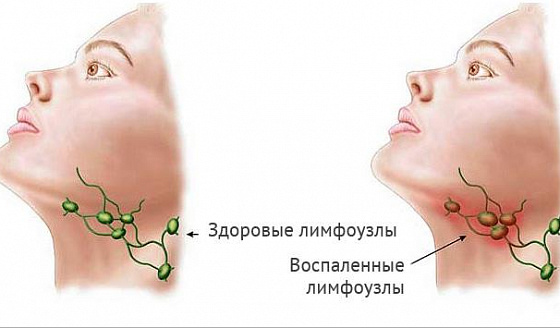
Факторы, вызывающие гипертрофию или воспаление лимфоузлов:
- Тесное общение с кошками: доброкачественный лимфоретикулез, токсоплазмоз.
- Нарушение норм термообработки мясных и молочных продуктов: бруцеллезная инфекция.
- Инфицирование туберкулезной микобактерией.
- Курение: гистиоцитоз легких.
- Незащищенные половые контакты, наркомания.
- Переливание крови, трансплантация органов и другие оперативные вмешательства.
- Сифилис, цитомегаловирусная инфекция, ВИЧ, инфекционные гепатиты, генитальный герпес, мягкий шанкр.
- Присасывание иксодового клеща: боррелиоз, туляремия, риккетсиозные инфекции.
- Совместное пребывание большого количества людей в общежитиях, интернатах, лагерях отдыха, детских учреждениях, школах: доброкачественный лимфобластоз.
- Аутоиммунные заболевания (болезнь Стилла, системная красная волчанка, синдром Шарпа).
- Метастазирование злокачественных новообразований (молочной железы, легких, кожи, толстого кишечника, гениталий).
- Распространение герминогенных опухолей.
- Глубокие микозы с вовлечением лимфатической системы.
Увеличенные лимфоузлы – симптом побочных эффектов приема некоторых медикаментов:
- Противосудорожные: фенитоин, карбамазепин, примидон.
- Противоподагрическое: аллопуринол.
- Гипотензивные: гидралазин, каптоприл, атенолол.
- Антибактериальные средства: цефалоспориновые, пенициллиновые, сульфаниламидные препараты.
- Лекарства, применяемые для лечения и профилактики малярии: хинин, пириметамин.
Если воспалились лимфоузлы на шее, причиной могут быть бактериальные или вирусные инфекции (ОРВИ, ангина, фарингит), стоматологические заболевания. Длительная лимфаденопатия с постепенным увеличением количества и размеров пораженных узлов может быть признаком опухолевых заболеваний лимфатической системы:
- хронический лимфоцитарный лейкоз;
- волосатоклеточный лейкоз;
- лимфоцитома и лимфосаркома.
Новообразования достигают 4 см в диаметре и более. Перерожденные ткани уплотнены и безболезненны. Многолетнее персистирование возбудителя как в гепатоцитах, так и в иммунных клетках вызывает хромосомные мутации, приводящие к развитию лимфомы, чаще всего В-клеточной. При снижении вирусной нагрузки наступает ремиссия гематологического заболевания.
Временное увеличение лимфоузлов в подмышках и паху при проведении противовирусной терапии (ПВТ) гепатита С вызвано снижением количества белых кровяных клеток, из-за чего сопротивляемость сопутствующим заболеваниям (вирусным, грибковым, бактериальным) падает. Через несколько недель после окончания лечения размеры узлов нормализуются.
Что нужно делать?
Для начала нужно определиться с причиной воспаления: произошло ли оно из-за гепатита или другого параллельного заболевания.
Для снижения риска побочных эффектов в период ПВТ гепатита С рекомендуется:
- избегать физических перегрузок и стрессовых ситуаций;
- принимать медикаменты перед сном (если схема лечения это допускает);
- употреблять большое количество жидкости (минеральная вода, осветленные соки, зеленый чай без сахара, отвар шиповника).
При появлении симптомов ЛАП обращаются к гепатологу, который при необходимости направляет пациента к терапевту, гематологу или онкологу для проведения диагностики и назначения терапии.
Источник
Ни о какой онкологии и речи нет, и быть не может.
Ослабление иммунитета засчёт ангины, привело к хроническому тонзиллиту. Лимфоузлы, естественно, реагируют.
При различных хронических заболеваниях полости рта и горла могут быть, в том числе, и кожные проявления, и общие иммунные, и очень много других:
- некоторые дерматозы (псориаз, нейродерматиты);
- коллагенозы (системная красная волчанка, склеродермия, геморрагический васкулит, узелковый периартрит, дерматомиозит);
- болезнь Бехчета;
- заболевания щитовидной железы (аутоиммунный тиреоидит Хашимото, подострый тиреоидит де Кервена, фиброзный тиреоидит Риделя, острый тиреоидит);
- признаки хронической интоксикации (субфебриальная температура, слабость);
- увеличение лимфоузлов.
Всё это говорит о том, что в первую очередь нужен ЛОР!
А теперь о лимфоузлах. Увеличение (не воспаление!) лимфоузлов говорит об иммунной реакции организма. Важно ещё и отличить воспалённых от просто увеличенных. При воспалении может подниматься температура, а при дотрагивании сами лимфоузлы кажутся очень большими и набухшими (это происходит резко). Процесс увеличения же — чаще не заметен. Воспалительный процесс продолжается и после лечения, а вот увеличенные лимфоузлы сохраняют размеры.
Чаще, без лекарств мы проигрываем, и лимфоузлы нам об этом «говорят». Это считается нормальным для поверхностных групп лимфоузлов — подчелюстные, паховые, шейные, подмышечные, заднешейные, околоушные. Их размер может колебаться от 0,5 см до 1,5 см в норме. Очень хорошо, если они на ощупь мягкие и подвижные («перекатываются» при пальпации), а также могут болеть.
__________________________________________________________________________
Итак, рекомендации:
1. Сдать общий анализ крови и мочи;
2. Сдать кровь на АСЛ-О;
3. Сдать кровь на ревматоидный фактор;
4. Сделать УЗИ лимфоузлов, шеи и щитовидной железы;
5. Взять мазок с горла (на возбудетелей);
6. Обратиться с результатами к ЛОР-врачу;
7. Сдать соскоб и кровь на все группы инфекций;
8. Рентген грудной клетки;
9. Обратиться со всеми результатами к инфекционисту;
10. Забыть РАК!
__________________________________________________________________________
Вас беспокоят миндалины: на них налёт, гнойные пробки, которые не проходят месяцами (никакие полоскания, промывания раствором Люголя не помогают), гланды увеличились в размерах и покраснели. Сделайте КТ (компьютерную томографию) пазух носа (для проверки болезней носа) и сходите к гастроэнтерологу (для исключения проблем с ЖКТ (желудочно-кишечным трактом)), также сделайте УЗИ (ультразвуковое исследование) шеи (для проверки щитовидной железы).
Если у Вас хронический тонзиллит (острая фаза — ангина — может наступить когда угодно), ЛОР-врач может назначить удаление миндалин. Гланды нужно удалять, если у Вас есть гной в лакунах, боль в горле и налёт, частые ангины; осложнения, связанные с сердечно-сосудистой системой (проверить — ЭКГ (электрокардиографией)), субфебриальная температура (долго держится t°≈ 37,0-37,5 °С), дерматологические проблемы (дерматозы; хронические заболевания); увеличены некоторые лимфоузлы (группы: заднешейные, шейные, околоушные, подчелюстные) и гланды; осложнения с почками (после ангины всегда проверяйте их: от некоторых лекарств (антибиотиков), да и от самой болезни, страдают и почки, и сердце), наличие постоянных ОРВИ (острых респираторно-вирусных инфекций) и простуд, общее снижение иммунитета, слабость, скачки АД (артериального давления), менингиты (осложнения в мозг — делайте МРТ (магнитно-резонансную томографию)); проблемы с лёгкими и верхними дыхательными путями (делайте рентген-снимок лёгких), кашель, осложнения в ушах (отиты), постоянный насморк и слизь в горле (КТ рекомендуется); неприятный запах изо рта, проблемы с щитовидной железой (УЗИ шеи и щитовидной железы).
Об операции: почти во всех поликлиниках могут сделать несложную операцию — удаление миндалин. Но перед ней нужно обязательно сдать много анализов. Главные всегда: общий анализ крови, УЗИ шеи и щитовидной железы; гастроскопия, КТ пазух носа, биохимический анализ крови (… и составляющие), рентген-снимок лёгких; резус-фактор, наличие гепатита, вирусов (ВПЧ (вирус папилломы человека), ВИЧ (вирус иммунодефицита человека), ВПГ (вирус простого герпеса), сифилис), АСЛ-О (антистрептолизин-О), ЭКГ, МРТ головного мозга.
Операцию делают либо под общим наркозом, либо под локальным (местным). Общий стоит дороже, зато намного надёжнее для психики и здоровья. Анестезия локальная плоха тем, что пациент может бояться крови, вида врача, могут быть поднятия уровня адреналина в крови, учащения сердцебиения (плохо для болеющих сердечно-сосудистыми заболеваниями), фобии.
Всё лечение займёт примерно 5 дней. Будет стоить (вместе с проживанием в палате) порядка 40,000Р.
Итак, онколог Вам не нужен. Спровоцировать онкологию миндалин может только не правильное лечение ангины (например, бензином или керосином, да, есть и такие случаи). А вот терапии против таких заболеваний нет.
Единственное, что Вам поможет:
__________________________________________________________________________
Методы консервативного лечения хронического тонзиллита:
1. Средства, способствующие повышению защитных сил организма: правильный режим дня, рациональное питание с употреблением достаточного количества витаминов, физические упражнения, курортно-климатические факторы, биостимуляторы, гамма-глобулин, препараты железа и др.
2. Гипосенсибилизирующие средства: антигистаминные препараты, аскорбиновая кислота, эпсилон-аминокапроновая кислота и др.
3. Средства иммунокоррекции: «Левамизол», «Т-активин», «Продигиозан», «Тималин», «ИРС-19», «Бронхомунал», «Рибомунил» и мн. др.
4. Средства рефлекторного воздействия: различного вида новокаиновые блокады, иглорефлексотерапия, мануальная терапия шейного отдела позвоночника.
5. Средства, оказывающие санирующее воздействие на нёбные миндалины и их регионарные лимфатические узлы: промывание лакун миндалин, эвакуация (аспирация) содержимого лакун миндалин при помощи аппарата «Тонзилор» (курс – 5 сеансов, по 1 сеансу через день), введение в лакуны лекарственных веществ курсом – 10-15 сеансов («Октенисепт», «Эктерицид», «Хлоргексидин», «Мирамистин»), туширование миндалин лечебными препаратами, полоскания глотки.
6. Физиотерапевтические методы лечения: микроволновая терапия, лазеротерапия, СВЧ, УВЧ, индуктотермия, ультрафиолетовое облучение миндалин, магнитотерапия, электро- и фонофорез препаратов, «Витафон» (аппарат виброакустический), использование светолечения лампой «Биоптрон», ингаляции и другие методы.
7. Ароматерапия (эфирные масла эвкалипта, кедра, чайного дерева, лаванды,
грейпфрута, комплексный препарат «Кармолис») в виде полосканий и ингаляций.
8. Санация полости рта, полости носа и околоносовых пазух. Необходимо также исключать желудочную патологию, такую как рефлюксную и язвенную болезнь желудка (ГЭРБ и ЯБЖ)
Многие больные занимаются самолечением, применяя в качестве местной терапии, раздражающие и канцерогенные вещества, такие как, например, формалин или керосин, тем самым могут спровоцировать перерождение лимфоидной ткани в злокачественную форму (опухоли).
__________________________________________________________________________
Пока нет эффективных средств борьбы с хроническими заболеваниями. Пока не началась общая интоксикация, следуйте рекомендациям! Онкологию спровоцировать инфекция не может. Лимфоузлы оставьте в покое.
«Поставьте, пожалуйста, оценку ответу или нажмите на кнопку «Сказать спасибо»»
Если что-то непонятно, пишите в личных сообщениях.
Source: www.consmed.ru
Читайте также
Вид:


Источник
Лимфатическая система обеспечивает надежную защиту нашего тела от любых вредоносных частиц. Она состоит из множества регионарных лимфоузлов, собирающих лимфу от любого участка тела. Так же они находятся в некоторых паренхиматозных органах. Лимфоузлы в печени — это главная группа внутренней лимфатической системы. Их изменение говорит не только о патологии печени, а так же о нарушении нормальной работы организма.
Где локализуются лимфоузлы печени
Печень – наибольший и важнейший орган пищеварительной системы. В ней проходит трансформация белков крови, желчи, глюкозы. Данную железу называют «биологической лабораторией» и барьерным фильтром человеческого организма. Орган имеет две поверхности и две доли. Так же есть две продольные и одна поперечная борозда на нижней поверхности печени. Поперечную борозду называют воротами печени. Это место локализации артерий, вен, лимфатических сосудов и желчных путей.
Лимфоузлы в воротах печени размещаются чаще всего. В норме они характеризуются:
- количеством до 2-3;
- размер узла не превышает 10 миллиметров;
- безболезненные;
- не спаянные с печеночной тканью;
- не сдавливают сосуды и желчные протоки;
- эластичной однородной консистенции.
Увеличенные лимфатические узлы в печени означают, что в организме запущен патологический процесс. Чаще всего их выявляют на ультразвуковом исследовании. При этом, в первое время, человек может не предъявлять никаких жалоб на состояние своего здоровья.
Почему увеличиваются печеночные лимфоузлы
Увеличение лимфатических узлов говорит о их неспособности исполнить свою главную функцию – защиту от патогенных микроорганизмов. Увеличение узла может сопровождать его воспаление – тогда это называют лимфаденитом. Если же узел увеличивается по иной причине – такое состояние называют лимфаденопатией.
Увеличение лимфоузлов в печени — что это значит для организма:
- неспособность печени исполнять свою функцию – это может быть последствием воспаления или жирового перерождения ткани;
- возморжные онкологические процессы на поздних стадиях;
- последствие приема некоторых гепатотоксических медикаментов – Сульфаниламид, Парацетамол, цитостатики, противотуберкулезные препараты, оральные гормональные контрацептивы;
- заражение паразитами;
- инфекции, вирусы, грибковые заболевания;
- последствия случайных половых связей;
- заболевания после употребления сырой рыбы или мяса;
- последствия интоксикации, отравления грибами, химическими веществами;
- после приема наркотических веществ.
Важно! В любом случае, увеличение лимфоузла в воротах печени не должно оставаться незамеченным
Если не лечить причину такого состояния, можно столкнуться с последствиями, которые опаснее и сложнее поддаются терапии.
Клиника печеночной лимфаденопатии
Печеночная лимфаденопатия не имеет специфических симптомов. Ее появление сложно заметить при осмотре. В большинстве случаев на первое место выходят симптомы основного заболевания. К примеру, если причиной является раковая опухоль – человек худеет, жалуется на дисфункцию пораженного органа.
Когда причиной лимфаденопатии есть нарушения работы печени, это проявляется такими клиническими симптомами:
- желтушность кожи, глазных яблок, видимых слизистых оболочек;
- повышение температуры тела до 38-39 градусов по Цельсию;
- тяжесть в печеночной области;
- увеличение органа при пальпации;
- болевой синдром в правом подреберном участке;
- нарушения работы желудочно-кишечного тракта – тошнота, рвота;
- кожа может чесаться, на ней появляются сосудистые звездочки;
- человек может терять вес;
- нижние конечности отекают, в брюшной полости набирается жидкость;
- наблюдается повышенная потливость, особенно в ночное время суток.
Эти симптомы свидетельствуют о поражении печени. Это опасно, ведь в таком случае из организма не выводятся токсины и начинается общая интоксикация.
Заболевания, сопровождающиеся печеночной лимфаденопатией
Существует несколько заболеваний, симптомом которых является увеличение печеночных лимфатических узлов. К примеру, следующие:
- метастазы раковых опухолей с ближних органов – грудь, желудок, кишечник, поджелудочная железа, почки, органы грудной полости;
- туберкулез;
- вирусные гепатиты;
- паразитарные инвазии — эхинококкоз;
- цирроз печени;
- амилоидоз;
- грибковые поражения – актиномикоз;
- системные заболевания соединительной ткани – ревматоидный артрит;
- иммунодефициты – ВИЧ, вызывающий заболевание СПИДом;
- лимфогранулематоз;
- хламидиоз;
- сифилис;
- цитомегаловирусная инфекция.
В печенку гематогенным путем метастазируют злокачественные клетки, ведь в минуту через железу проходит полтора литра крови. Это могут быть метастазы из печени – первичный рак, или же других органов – вторичный. Такое состояние возникает при последних стадиях рака.
Туберкулез печени сопровождается поражением кишечника. Основными симптомами бывают признаки поражения печени, общее недомогание, слабость, значительное похудение. Могут наблюдаться неблагополучные условия жизни.
Вирусные гепатиты и циррозы сопровождаются увеличением печени, селезенки, желтушностью и повышенной кровоточивостью. У таких пациентов возможны переливания крови, парентеральные вмешательства, алкогольная зависимость.
Лимфогранулематозом называют злокачественное заболевание лимфоидной ткани. Критериями диагностики бывают увеличенные лимфоузлы, которые образуют конгломераты. Наблюдается повышение температуры, кожный зуд, проливные поты и нарастающая слабость.
Амилоидоз – это нарушение белкового обмена, при котором в тканях откладывается патологический белок – амилоид. Чаще всего он накапливается в печени, селезенке, надпочечниках. Печенка увеличивается, наблюдаются нарушения в работе желудочно-кишечного тракта (ЖКТ), аритмии.
Актиномикоз – заражение грибами при повреждении слизистых оболочек ротовой полости и кожи. Возникают воспалительные образования, которые напоминают опухоль. Они нагнаиваются и образуют свищи.
Необходимые методы диагностики
Увеличены лимфоузлы печени. Их диагностируют с помощью комплекса различных методов:
- объективный осмотр;
- анализ крови;
- биохимический анализ крови;
- анализ мочи;
- ультразвуковое исследование;
- компьютерная томография;
- биопсия лимфатического узла.
Осмотр не поможет оценить состояние лимфоузла. Но этот метод информативен на первичном этапе диагностики, где оценивается размер печени, консистенция, состояние нижнего края печени, наличие жидкости в брюшной полости.
В анализе крови можно выявить специфические антитела. Они появляются при гепатите. С помощью этого метода можно различить виды гепатита. Это — ключ в подборе дальнейшей медикаментозной терапии.
В биохимическом анализе крови важно оценить уровень билирубина, общего белка, щелочной фосфатазы. Эти показатели говорят о функциональной активности печени.
Ультразвуковое исследование дает представление не только о печени, но и об узле. Со стороны печени оцениваются размеры, структура, наличие уплотнений и жидкости в брюшной полости. Если речь идет об узле оцениваются все его характеристики – размер, количество, консистенция.
Такой метод диагностики, как компьютерная томография (КТ), дает представление о состоянии всех систем организма. Оцениваются размеры и структура печени, наличие увеличенных лимфатических узлов. Можно исследовать все группы лимфоузлов, чтобы исключить патологию.
С помощью биопсии исключают либо же подтверждают злокачественную этиологию лимфаденопатии. С помощью этого метода можно высеять микроорганизм, который стал причиной воспаления.
Кто лечит увеличенные лимфоузлы печени
Тактика лечения увеличенных лимфатических узлов печени зависит от первичного заболевания. Специалистами, которые занимаются лечением данной патологии могут быть:
- терапевт;
- онколог;
- фтизиатр;
- гематолог;
- хирург.
Терапевт занимается лечением вирусных гепатитов и циррозов. Длительность лечения и выбор противовирусных средств определяется типом вируса и его свойствами. Цель лечения цирроза печени — замедление прогрессирования болезни, повышение качества и длительности жизни пациента.
Онколог лечит раковые опухоли и их последствия. В зависимости от степени поражения, стадии, распространенности метастазов индивидуально подбирается лечение. Терапия онкологических заболеваний комбинированная. Она включает оперативное вмешательство, облучение и химиотерапию несколькими препаратами.
Фтизиатр занимается лечением туберкулеза. Здесь лечение так же зависит от стадии и распространенности процесса. Схема лечения подбирается индивидуально от 4-х до 9-ти месяцев.
Важно! Если излечить первичное заболевание, состояние лимфоузлов постепенно приходит в норму
Гематолог занимается лечением заболеваний крови — лимфогранулематоза и лейкоза. Лечение данных заболеваний проводится с помощью медикаментов, химиотерапии, радиотерапии и пересадки костного мозга.
Хирург занимается лечением асцита – удалением лишней жидкости из брюшной полости. Так же он иссекает кисты печени, удаляет паразитарные инвазии. В запущенных случаях производит трансплантацию.
Источник: SimptomyInfo.ru
Читайте также
Вид:


Источник