Хирургическое лечение цирроза печени
Изобретение относится к медицине, хирургии, может быть использовано при лечении циррозов печени. Выполняют спленэктомию. Резецируют не менее 1/2 части неизмененного тонкого кишечника. В частном случае резекцию кишечника и спленэктомию выполняют одновременно. В частном случае резекцию кишечника и спленэктомию выполняют поэтапно. Способ обеспечивает профилактику рецидивов заболевания. 2 з.п. ф-лы.
Изобретение относится к медицине и конкретно касается способов хирургического лечения цирроза печени.
Известные способы лечения цирроза печени путем наложения порто-кавальных анастомозов конец в бок, мезентерико-кавальных анастомозов, порто-кавальных анастомозов бок в бок, (1), дистальных сплено-ренальных анастомозов Уорена; окклюзия варикозно расширенных вен: эндоскопическая склерозирующая терапия, прошивание варикозно расширенных вен (операции Танера и Сигиуры) (2).
Однако данные способы недостаточно эффективны. При их применении довольно часто возможны осложнения и рецидивы основного заболевания (повторные пищеводные кровотечения).
Наиболее близким к предлагаемому способу лечения цирроза печени является хирургическое лечение цирроза печени путем спленэктомии (прототип) (3).
Спленэктомия показана: 1) при начальном циррозе печени с выраженными явлениями гиперспленизма, геморрагическим и гемолитическим синдромами без варикозного расширения вен пищевода. В этой же ситуации, но при выраженной портальной гипертензии спленэктомия как самостоятельная операция не показана, 2) у больных с кровотечением из варикозно расширенных вен пищевода и желудка — тромбоз селезеночной вены, 3) спленэктомия особенно эффективна при ограниченной локализации варикозного расширения вен кардиального отдела желудка.
Однако данный способ недостаточно эффективен, нередки рецидивы заболевания и осложнения: рецидивные кровотечения из варикозно расширенных вен пищевода и желудка (90%), сепсис — особенно у детей.
Задачей предлагаемого изобретения является повышение эффективности лечения, сокращение числа рецидивов.
Поставленная задача решается путем: 1) спленэктомии и резекции не менее 1/2 части неизмененного тонкого кишечника или 2) резекцией не менее 1/2 части неизмененного тонкого кишечника.
Тактика операции зависит от стадий заболевания. В стадии компенсации производят только резекцию не менее 1/2 части тонкого кишечника. В стадиях суб- и декомпенсации необходимо проводить операции в два этапа: 1) выполнение спленэктомии, 2) выполнение резекции не менее 1/2 части неизмененного тонкого кишечника. В стадии компенсации селезенка, как правило, нормальных размеров (6х9 см) или увеличена на 1-2 см. В этих случаях резекция не менее 1/2 части тонкого кишечника позволяет добиться положительного результата. На других стадиях размеры селезенки увеличены до больших и гигантских размеров, в таких ситуациях целесообразно выполнение операции в два этапа.
Новым является то, что проводится резекция не менее 1/2 неизмененного тонкого кишечника.
В классическом варианте резекцию кишки проводят при ее патологическом поражении (опухоль, некроз кишки различного генеза). Мы же предлагаем резецировать не менее 1/2 части здоровой кишки с целью 1) уменьшения объема поступающей крови в портальную вену, 2) ускорения прохождения кишечного содержимого по тонкому кишечнику и уменьшения за счет этого объема всасываемых токсических веществ, которые впоследствии обезвреживаются печенью. Таким образам резекцией не менее 1/2 тонкого кишечника достигаются неизвестные ранее положительные эффекты.
Новые отличительные признаки, не найденные авторами в проанализированной литературе. Данный способ прошел экспериментальное и клиническое испытания в клинике госпитальной хирургии СМУ. Таким образом, предлагаемое техническое решение соответствует критериям изобретения «новизна», «изобретательский уровень», «промышленно применимо».
Способ осуществляют следующим образом:
I. При больших и огромных размерах селезенки (стадии суб- и декомпенсации) методику выполняют в два этапа:
1) спленэктомия
2) резекция не менее 1/2 тонкого кишечника
II. При ранее выполненной спленэктомии выполняется резекция не менее 1/2 тонкого кишечника
III. В стадии компенсации при удовлетворительном состоянии пациента возможно выполнение только резекции не менее 1/2 части неизмененного тонкого кишечника.
IV. При небольших размерах селезенки (увеличен на 2-3 см) допускается одномоментная спленэктомия и резекция не менее 1/2 неизмененной части тонкого кишечника.
Спленэктомию проводят по классической методике доступом сзади кпереди: обеспечение широкого доступа путем левосторонней верхней срединной лапаротомии с перпендикулярным этому поперечным разрезом. После перевязки сосудов по левому краю желудочно-ободочной связки вдали от желудка и вблизи от поперечно-ободочной кишки вскрывают сальниковую сумку. Между лигатурами рассекают селезеночно-ободочную связку, тем самым освобождают нижний полюс селезенки. Продвигаясь снизу вверх, между лигатурами рассекают желудочно-селезеночную связку, являющуюся непосредственным продолжением желудочно-ободочной связки. Теперь полностью открыты ворота селезенки на протяжении 8-10 см, что очень важно, ибо, если на последующих этапах операции возникнет кровотечение из селезенки, сравнительно не трудно с ним справиться, зажав сосуды, проходящие в воротах селезенки.
Желудок оттягивают вправо, тем самым поднимая из ложа селезенку, прилегающую к большой кривизне желудка. Быстрыми движениями тупо и остро разъединяют сращения между выпуклой поверхностью селезенки и нижней поверхностью диафрагмы. При этом необходимо следить за тем, чтобы не надорвать паренхиму селезенки. После обнажения выпуклой поверхности левой рукой приподнимают селезенку из глубины и с помощью нескольких надрезов ножницами отделяют ее от передней поверхности левой почки, что легко удается без какого-либо кровотечения. Помещая большую салфетку на ложе селезенки, предохраняют от ускользаний ее на глубину.
Осторожно препарируя в пределах ворот селезенки, диссектором выделяют сосуды, перевязывают их и рассекают, постепенно продвигаясь снизу вверх. На центральный отрезок сосудов накладываем по две лигатуры, которые отстоят друг от друга не менее чем на 0,5 см. Прежде чем перевязать последние сосуды ворот селезенки, в нее впрыскивают 1 мл адреналина, после перевязки последнего сосуда проводят контроль гемостаза. К ложу селезенки подводят сигарообразный дренаж через отдельный доступ под левой реберной дугой по правой средней подмышечной линии.
Вторым этапом выполняют резекцию 1/2 тонкой кишки. Отступя 1 метр от связки Трейца, по намеченной линии перерезки кишки, на границе между кишкой и ее брыжейкой, тупым инструментом накладывают в брыжейке отверстие, после чего, раскрывая бравши инструмента, расширяют отверстие примерно до одного сантиметра. По обоим краям отверстия накладывают по одному энтеро-мезентериальному серозному шву. При этом прокалывают брыжейку, проходящие в ней краевой сосуд и мышечный слой кишечной стенки, но не проникая в просвет кишки. Завязыванием шва сосуд фиксируют к кишечной стенке. Эти швы накладывают по линий резекции как сверху, так и снизу. Брыжейку резецируют в виде клина. Скелетизация может быть произведена различным путем. Брыжейку можно проколоть сосудистым зажимом, сосуд же в двух местах пережимают, рассекают и перевязывают. Брыжейка может быть проколота диссектором, с помощью которого проводятся лигатуры. Какой бы из этих способов не применяли, всякий раз нужно изолировать участок брыжейки: тем уже, чем она толще, и тем шире, чем она тоньше. Перевязку и рассечение брыжейки нужно производить по заранее намеченной линии, по частям. По намеченной линии резекции тонкая кишка прошивается с обеих сторон аппаратом УКЛ. Обе культи тонкой кишки ушивают двухрядным серозно-мышечным узловым швом.
Приступаем к наложению анастомоза «бок в бок». Анастомоз накладывают в изоперистальтическом направлении. Две кишечные культи с ушитыми концами прикладывают друг к другу по длине около 10 см. Первый ряд швов — серозно-мышечный, узловой: 1) должен находиться к закрытому краю кишечной культи на 1-2 см, чтобы не образовался слепой карман, 2) он должен приходиться на обеих петлях на первую треть, считая от брыжеечной стороны кишки. Отступя 0,3-0,4 см от серозно-мышечного шва, диатермическим ножом на обеих культях кишки накладывают отверстие, которое шире, чем диаметр кишки, но короче первого ряда швов. Кровотечение из краев раны останавливают прикосновением диатермического ножа или же наложением москитного зажима и перевязкой. Кишечное содержимое, выходящее из просвета, удаляет ассистент с помощью отсоса. Задний сквозной непрерывный ряд швов накладывается кетгутом. Длинную кетгутовую нить завязывают посредине, чтобы одной нитью можно было продолжать непрерывный сквозной шов в одном, а другой нитью в другом направлении на переднюю губу анастомоза. При такой методике наложения непрерывного шва узлы завязываются не в углах анастомоза (самая слабая зона), а по центру, что значительно снижает риск несостоятельности швов. После наложения непрерывного шва меняются изолирующие салфетки, инструменты и перчатки. В заключение накладывается передний серозно-мышечный узловой ряд швов.
Пальцами проверяют проходимость анастомоза, затем отверстие в брыжейке закрывают несколькими серозно-серозными отдельными вворачивающими кетгутовыми швами.
Экспериментальные исследования, выполненные на 10 собаках с смоделированным циррозом печени (ССL4), подтвердили, что по сравнению с контрольной группой после проведения резекции не менее 1/2 части тонкой кишки у опытных животных в течение года отсутствует прогрессирование цирроза печени по биохимическим показателям и наступает стабилизация процесса. При выполнении спленэктомии и резекции не менее 1/2 части тонкого кишечника поэтапно или одномоментно (в зависимости от размеров селезенки) также наблюдается стабилизация процесса (на основании биохимических показателей).
Наши экспериментальные исследования подтверждены в клинической практике.
Клинический пример: Больная А, 15 лет, доставлена бригадой с/п с диагнозом: кишечная непроходимость, Rg-логически предполагаемый диагноз был подтвержден, больная в экстренном порядке взята в операционную. При входе в брюшную полость отмечается гепатомегалия + 1,0 см из-под края реберной дуги по правой среднеключичной линии. Заворот тонкой кишки на 360 градусов вокруг своей оси, некроз петель тонкого кишечника. Выполнена резекция не менее 1/2 тонкой кишки. После операционный период протекал благополучно. Больная была обследована по поводу гепатомегалии, выставлен диагноз: врожденная внепеченочная портальная гипертензия. Рекомендовано динамическое наблюдение. До 27 лет периодически наблюдалась в нашем стационаре, от спленэктомии отказывалась. За время наблюдения: хорошие трудоспособность, физическое и умственное развитие. Спленомегалия, по данным УЗИ текущего года, 10-12 см (норма 6-9 см); гепатомегалия +1,5 см из-под края реберной дуги по правой средней ключичной линии; АЛТ, АСТ — верхняя граница нормы; билирубин прямой, общий — верхняя граница нормы.
Таким образом, основываясь на экспериментальных данных, данных клинического наблюдения можно предположить о благоприятном влиянии резекции не менее 1/2 неизмененного тонкого кишечника на течение цирроза печени в комбинации со спленэктомией и без нее.
Предлагаемая методика лечения цирроза печени путем резекции тонкого кишечника на 1/2 преследует цель: 1) уменьшение объема поступающей крови в портальную вену, 2) уменьшение объема поступающих токсических продуктов в печень (за счет уменьшения площади их всасывания и ускорения прохождения кишечного содержимого по тонкому кишечнику).
Спленэктомия и резекция 1/2 тонкой кишки могут осуществляться поэтапно, одномоментно или же резекция не менее 1/2 части неизмененного тонкого кишечника может выполняться как самостоятельное хирургическое лечение цирроза печени в стадии компенсации. Это зависит от клинической картины заболевания, биохимических показателей крови, репаративных возможностей организма. При наличии каких-либо технических сложностей лечение проводится поэтапно: 1) спленэктомия, 2) резекция не менее 1/2 части тонкой кишки.
Все наши мероприятия направлены на 1) уменьшение токсического воздействия продуктов метаболизма на печень, 2) замедление процессов разрастания соединительной ткани за счет снижения портальной гипертензии.
Таким образом, предлагаемая нами методика является новой для лечения цирроза печени.
Источники информации
1. Литман И. Оперативная хирургия. Будапешт, 1981. — С.686.
2. В.С. Савельев, Лопухин Ю.М. Хирургия, М., — 1997. — С.434.
3. Литман И. Оперативная хирургия. Будапешт, 1981. — С.675.
ФОРМУЛА ИЗОБРЕТЕНИЯ
1. Способ хирургического лечения цирроза печени, включающий спленэктомию, отличающийся тем, что дополнительно проводят резекцию не менее 1/2 части неизмененного тонкого кишечника.
2. Способ по п. 1, отличающийся тем, что резекцию кишечника и спленэктомию выполняют одновременно.
3. Способ по п. 1, отличающийся тем, что резекцию кишечника и спленэктомию выполняют поэтапно.
Источник

Автор материала
Профессор Капранов С.А. — Доктор медицинских наук, дважды Лауреат Государственных Премий Правительства Российской Федерации в области науки и техники, Лауреат Премии Ленинского Комсомола, автор более 350 научных работ по медицине, 7 монографий, и 10 патентов на изобретения по медицине, за 30 лет личного опыта провел более чем 10 000 различных эндоваскулярных операций
- Особенности цирроза печени
- Основные осложнения при циррозе печени
- Почему при циррозе печени возникают кровотечения?
- Основные стадии заболевания
- Прогноз
- Общие рекомендации пациентам с заболеванием
- Цирроз печени диагностика заболевания
- Лечение печени основные направления и методы
- Лечится ли активная стадия заболевания?
- Терапия заболевания печени с использованием современных методик
- Список использованной литературы
В Центре эндоваскулярной хирургии проф. Капранова в Москве проводится лечение такого заболевания, как цирроз печени. Опытными специалистами используются современные методики. Избавиться от цирроза печени у нас может каждый.
Важно! Вы сами выбираете клинику для лечения.
Особенности цирроза печени
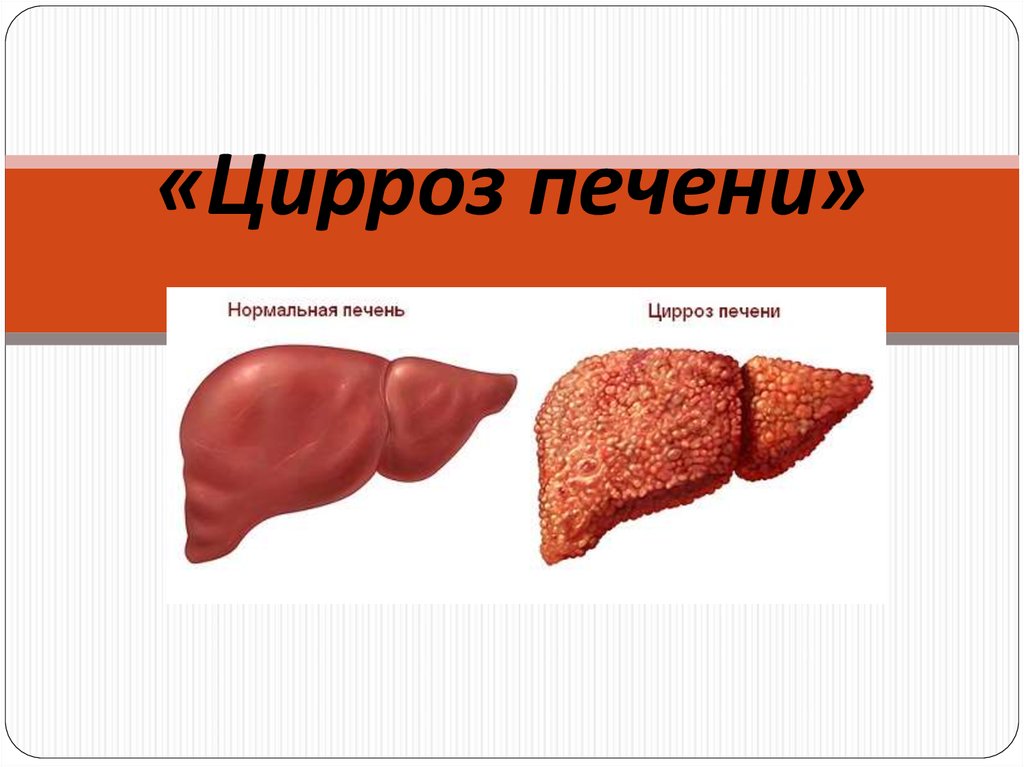
Цирроз печени является многофакторным прогрессирующим заболеванием. Оно возникает тогда, когда печеночные клетки повреждаются под действием ряда агрессивных факторов. В результате ткань печени замещается фиброзной. Происходит изменение всей структуры печени. Это, в свою очередь, приводит к тому, что нарушаются функции органа.
При циррозе печени орган увеличивается или уменьшается в размерах. Структура печени является плотной, шероховатой и бугристой.
Почему возникает цирроз?
Цирроз печени может быть следствием как острого гепатита, так и хронической интоксикации этиловым спиртом, соединениями хлора и др. В некоторых случаях патология возникает на фоне сердечной недостаточности или иных заболеваний. Цирроз опасен! Он может привести к летальному исходу. Важно лечить цирроз, следить за состоянием органа. Не следует жить с больной печенью! Нужно понимать, что орган в любой момент может дать о себе знать: цирроз не исчезнет сам по себе.
| Вид вмешательства | Стоимость |
| Лечение цирроза печени | 120.000 – 180.000 руб. |

Симптомы заболевания
Цирроз развивается при многих заболеваниях, характерной особенностью которых является нарушение оттока крови из вен воротной системы.
Вид вмешательства Стоимость
Лечение цирроза печени 120.000 – 180.000 руб.
Клинические признаки:
- увеличение селезенки;
- кровотечение из вен пищевода и желудка, прямокишечных вен;
- повышенная кровоточивость из носа, десен (геморрагический диатез);
- расширение подкожных вен живота и грудной стенки;
- скопление жидкости в брюшной полости (асцит).
Общие признаки заболевания:
- Снижение работоспособности.
- Повышенная утомляемость, сонливость, слабость.
- Снижение аппетита.
- Сокращение массы тела.
- Артериальная гипотония.
Отметим, что при циррозе его признаки зависят от стадии заболевания.
На начальной стадии нет осложнений. В это время очень важно устранить причину заболевания и начать борьбу с циррозом печени. Это позволит сохранить здоровую ткань органа и вести нормальный образ жизни. Важно понимать, что ткань печени обладает впечатляющими возможностями восстановления. Причем здоровые клетки могут работать и за себя, и за те, которые пострадали.
Об осложнении заболевания обычно свидетельствуют кровоточивость десен, носовые кровотечения, а также увеличение объема живота, изменения со стороны поведения и сознания. Больные циррозом печени обычно жалуются на повышенную утомляемость, снижение концентрации внимания, дискомфорт в животе, желтуху, изменение цвета кала, потемнение мочи, отечность голеней. Мужчины, у которых выявлен цирроз, обычно отмечают снижение полового влечения. У женщин может возникнуть гинекомастия (увеличение молочных желез).
Основные осложнения при циррозе печени
- Острое кровотечение, возникающее из расширенных вен желудка и пищевода. Пациент с больной печенью испытывает слабость, у него появляется рвота. При этом снижается артериальное давление.
- Бактериальный перитонит. Жидкость в брюшной полости может быть заражена. В этом случае у больных циррозом повышается температура, возникает боль, озноб.
- Асцит. Данная патология печени и иных органов заключается в скоплении жидкости в брюшной полости. Для терапии в этом случае назначают мочегонные препараты. В некоторых ситуациях проводят парацентез (удаление жидкости).
- Гепаторенальный синдром. При циррозе нередко развивается острая почечная недостаточность.
- Печеночная энцефалопатия. Данная патология, возникающая при циррозе, проявляется в виде головной боли, заторможенности. В запущенном состоянии больной может впасть в кому. Следует обратить внимание на то, что печеночная энцефалопатия бывает скрытой. В этом случае она незаметна для пациента и окружающих. Заболевание печени может выявить только врач. Для диагностики он использует специальные тесты.
- Развитие карциномы. Цирроз печени опасен тем, что может провоцировать злокачественные новообразования. В этом случае прибегают к пересадке органа.
Почему при циррозе печени возникают кровотечения?
В настоящее время установлено, что пусковыми моментами служат:
- резкое повышение давления в портальной системе (при обычном кашле – до 1000 мм вод. ст.!!!!),
- пептическое действие желудочного сока на измененную в результате трофических нарушений слизистую оболочку пищевода,
- нарушения свертывания крови.
Кровотечения из вен пищевода и желудка опасны тем, что возникают без предвестников.
Летальность в подобных ситуациях достигает 60%.
Важно! Терапию следует начинать как можно раньше. Только в этом случае можно добиться высокой эффективности методики. Не следует ждать прогрессии заболевания!
Основные стадии заболевания
Стадия компенсации. Данная стадия является начальной. В это время в клетках печени возникают воспалительные процессы. При циррозах повреждаются ткани. Здоровые клетки печени на этой стадии начинают работать в усиленном режиме. Но после гибели поврежденных на их месте образуется соединительная ткань. Она достаточно быстро разрастается. Это приводит к блокировке здоровых клеток печени. Из-за этого они не могут полноценно решать поставленные задачи.
Стадия субкомпенсации. На этой стадии проявляются первые признаки циррозов. Обычно пациенты отмечают апатию, вялость, отсутствие аппетита. Окружающие могут отметить потерю веса. В некоторых случаях в области правого подреберья (место проекции печени) возникает дискомфорт. Кроме того, область печени становится болезненной при пальпации. Орган увеличивается в размерах. В некоторых случаях врач может обнаружить то, что он стал бугристым. Для данной стадии циррозов печени характерны небольшие кровоизлияния. «Сеточку» сосудов можно обнаружить на различных частях тела. Еще одним важным признаком стадии субкомпенсации циррозов печени становится облысение.
Стадия декомпенсации. На этой стадии фиброзная ткань занимает существенную часть печени. Становится ярко выраженной печеночная недостаточность. Нередко развивается желтуха, может даже случиться печеночная кома. Данная стадия циррозов печени очень опасна. Пациента следует немедленно доставить в медицинское учреждение. Следует сразу же приступать к лечению. В противном случае возникают такие серьезные осложнения, как гипотермия, атрофия мышц верхнего пояса и межреберного пространства.
Прогноз
Все виды циррозов являются необратимым состоянием. Тем не менее устранение причины, вызвавшей состояние, правильный образ жизни и успешное воздействие на активность процесса могут способствовать тому, что патология печени будет оставаться компенсированной.
Обратите внимание!
Наблюдение и терапия циррозов печени проводятся только в лечебных учреждениях. Сначала должна устраняться причина заболевания. При алкогольной патологии печени, например, полностью исключают употребление алкогольных напитков. При вирусных циррозах назначается противовирусная терапия.
Выбор оптимальной схемы устранения патологии печени осуществляется только врачом.
Общие рекомендации пациентам с заболеванием
Чтобы не допустить появления осложнений, улучшить общий уровень жизни, пациентам с циррозами печени на любых стадиях рекомендуют:
- Много отдыхать. Причем отправляться на отдых следует сразу же после обнаружения первых признаков усталости.
- Отказаться от подъема тяжести. При циррозах печени нагрузки могут спровоцировать желудочно-кишечное кровотечение, которое является опасным.
- Нормализовать работу кишечника. Для этого врачи рекомендуют принимать препараты с лактулозой. Назначаются они в тех дозах, которые вызывают полуоформленный, мягкий стул не менее 1-2 раз в день. Доза препарата при заболевании печени должна определяться специалистом.
- Улучшить пищеварение. Для этого пациентам назначаются специальные полиферментные препараты.
- Ограничить прием поваренной соли и жидкости. Это связано с тем, что избыток соли и воды может привести к отекам и асциту.
- Ежедневно измерять вес тела и объем живота. Если живот увеличился, а вес повышается даже при ограничениях в приеме пищи, можно говорить о задержке жидкости, опасной для пациента с заболеванием печени.
- Подсчитывать баланс жидкости за сутки. Ведите дневник. В него записывайте объем всей жидкости, которую пьете. Причем жидкостью можно считать не только воду и чай, но и супы и даже фрукты с большим количеством сока.
- Контролировать степень поражения печени. Для этого регулярно обращайтесь к специалисту для диагностики. Он сможет сделать правильные выводы о состоянии вашего здоровья.
- Контролируйте степень поражения нервной системы. Для этого заведите тетрадь и каждый день записывайте в нее одну и ту же простую фразу (например, я скоро вылечусь). Показывайте текст родственникам или друзьям. Если они обнаружат выраженные изменения почерка, немедленно обратитесь к врачу.
- Следите за поведением. Отмечайте приступы сонливости и чрезмерного возбуждения. Это также позволит на ранней стадии выявить осложнения заболевания.
Цирроз печени: диагностика заболевания
На первом этапе исследования печени врач может установить предположительный диагноз.
Важно! Цирроз существенно изменяет морфологическую организацию печени. Для определения морфологических признаков поражения органа назначается дополнительное обследование.
Увеличение размеров печени и селезенки выявляется при помощи обычной радиографии живота.
После этого применяются дополнительные методики.
- УЗИ. Данное обследование позволяет определить размеры печени, ее очертания. Также врач уточняет диаметр воротной вены, находит очаги перерождения тканей. УЗИ дает возможности и для изучения всех тканей печени.
- Радионуклидное исследование (сцинтиграфия). Данная методика позволяет оценить функцию печени.
- КТ и МРТ. Данные методики позволяют обнаружить очаги ракового роста в пораженной печени. Под контролем ультразвука эти очаги могут быть пунктированы, а полученные материалы исследованы на предмет гистологической принадлежности.
- ФГДС. Данный метод является продуктивным при обнаружении источников кровотечений, возникающих во время развития заболевания.
Особое внимание в исследовании уделяется лабораторным методам.
Общий анализ крови, например, позволяет обнаружить анемию. Нередко она является спутником заболевания. Это обусловлено кровотечениями.
Специалисты обращают внимание и на уровень лейкоцитов. Если он повышен, можно говорить о том, что спутником заболевания стал еще и воспалительный процесс.
Дополнительно проводятся и биохимические анализы. Они также позволяют оценить печень, ее функциональность, особенности работы в конкретный момент.
Лечение печени: основные направления и методы
В лечении печени применяют несколько методик.
Этиотропная терапия
Такое лечение позволяет воздействовать на причину цирроза.
Терапия имеет 3 направления:
- противовирусное;
- отказ от вредных привычек (алкоголя);
- отмена лекарственного вещества, вызвавшего повреждение печени.
Врач при такой терапии может назначать не только антибактериальные средства, но и гормоны. Также нередко выписываются поливитамины. Терапия проводится и с использованием качественных пробиотиков.
Патогенетическая терапия
Такое лечение заключается в воздействии на патологические процессы, возникающие при циррозе.
Терапия также имеет 3 направления:
- удаление избытка меди,
- снижение реакции иммунной системы,
- устранение застоя желчи в желчных путях.
Симптоматическая терапия
Такое лечение сводится к воздействию на причины возникновения симптомов при циррозе.
Терапия имеет 2 направления:
- снижение негативного воздействия определенных веществ на головной мозг, сокращение белка;
- выведение жидкости из брюшной полости.
Терапия при циррозе печени никогда не ограничивается только лишь назначением лекарственных средств. Это обусловлено тем, что состояние печени часто является запущенным. Орган нуждается в комплексной поддержке.
Лечится ли активная стадия заболевания?
Декомпенсированная форма, сопровождающаяся поражением практически всех органов, лечится с трудом. Тем не менее не следует терять надежду. На самом деле, пациентам назначают современные гормональные препараты, иммунодепрессанты. Также применяются гепатопротекторы, которые надежно защищают клетки от разрушения под действием многочисленных факторов.
В самых запущенных случаях назначается инфузионная терапия. Она заключается в капельном введении раствора кальция, глюкозы, калия и магния для восстановления электролитного баланса.
В некоторых случаях терапия цирроза печени невозможна без операции.
Для остановки кровотечения применяют тампонаду пищеводным зондом Blakemore. Эндоскопические операции (склерозирование и лигирование вен пищевода) чаще всего являются первоочередными методами профилактики кровотечения из расширенных вен пищевода, однако не уменьшают цирроз печени. Вмешательство представляет своеобразный вариант изолированного воздействия. Методика заключается в том, что под местной анестезией гибким эзофагоскопом проникают в пищевод и поэтапно вводят по 3—8 мл склерозирующего вещества.
Операции, влияющие на портальное кровообращение. Традиционное сосудистое анастомозирование (портокавальные анастомозы) с появлением ТИПС отошло на второй план.
Терапия заболевания печени с использованием современных методик
В последние годы одним из современных методов лечения цирроза печени, осложнённого портальной гипертензией, стал эндоваскулярный метод ТИПС – трансъюгулярный интрапеченочный портосистемный шунт (Transjugular Intrahepatic Portosystemiс Shunt).
Мы обладаем более чем двадцатилетним опытом лечения больных с циррозом печени, портальной гипертензией.
Метод применяется с 1988 года и в настоящее время широко используется. ТИПС полностью заменил травматичные хирургические вмешательства.
Он имеет множество неоспоримых преимуществ:
- Безопасность. Вмешательство проводится под местной анестезией.
- Эффективность. ТИПС позволяет остановить кровотечения в 95% случаев.
- Высокая скорость терапии. На вмешательство по поводу цирроза печени уходит не более нескольких часов. При этом пациент в ближайшее время может вернуться к привычной жизни.
- Комплексное воздействие. ТИПС позволяет не только провести профилактику кровотечений во время цирроза, но и предотвратить асцит.
Мы рекомендуем эндоваскулярный метод лечения как малотравматичный и патогенетически оправданный.
Планируете начать терапию? Обратитесь к профессионалам! Терапия цирроза будет проведено достаточно быстро и с высокой эффективностью. Врачи смогут восстановить основные функции печени.
Звоните по личным телефонам профессора Капранова:
+ 7 (495) 790-65-43,
+ 7 (495) 974-38-37 (Москва).
Также вы можете связаться со специалистами клиник, в которых принимает хирург. Вы узнаете все об особенностях лечения печени. Вам озвучат и приблизительные расценки на терапию цирроза.
С врачом вы сможете обсудить все симптомы заболевания, определиться с датой вмешательства.
Список использованной литературы:
- Ангиография и чрескатетерные эндоваскулярные вмешательства при кровотечениях из варикозно расширенных вен пищевода. Всесоюзная конференция «Лучевая диагностика и рентгенодиапевтика заболеваний печени и почек», Ленинград, 1984, стр. 22-24 (соавт. В.И.Прокубовский, М.Н.Овчининский, С.А.Капранов).
- Возможности и перспективы развития рентгено-эндоваскулярных вмешательств при кровотечениях из варикозно расширенных вен пищевода. VII Всесоюзный симпозиум «Рентгеноэндоваскулярная хирургия», 1985, стр. 133-134 (соавт. М.Н.Овчининский, В.А.Черкасов, С.А.Капранов, С.Б.Бахвалов).
- Чрескожная чреспеченочная катетеризация воротной вены и ее притоков (обзор литературы). Советская медицина, 1985, 7, стр. 53-57 (соавт. В.И.Прокубовский, С.А.Капранов, М.Н.Овчининский).
- Чрескожная чреспеченочная катетеризация воротной вены и ее притоков для диагностики и лечения хирургических заболеваний (методические рекомендации). Москва, 1985, стр. 1-24 (соавт, В.С.Савельев, В.И.Прокубовский, М.Н.Овчининский, В.А.Кубышкин, С.А.Капранов,
- Методика и тактика эндоваскулярного гемостаза при профузных кровотечениях из варикозно расширенных вен пищевода. Республиканская конференция хирургов «Хирургическое лечение портальной гипертензии, заболеваний и травм печени», Харьков, 1986, стр. 60-62 (соавт. В.И.Прокубовский, М.Н.Овчининский, В.А.Черкасов, С.А.Капранов).
- Пути повышения эффективности эндоваскулярных вмешательств при кровотечениях из варикозно расширенных вен пищевода. Республиканская научно-практическая конференция «Рентгено-контрастные методы исследования и эндоваскулярная хирургия», Алма-Ата, 1986, стр. 167-169 (соавт. В.А.Черкасов, М.Н.Овчининский, С.А.Капранов).
- Эндоваскулярная диагностика и лечение желудочно-кишечных кровотечений. Сборник научных трудов «Ангиографическая диагностика и рентгено-эндоваскулярная хирургия неотложных состояний органов грудной клетки и живота», Москва, 1986, стр. 76-81 (соавт. В.И.Прокубовский, М.Н.Овчининский, С.А.Капранов).
- Способ комплексной эмболизации варикозно расширенных вен пищевода и желудка. Рационализаторское предложение отраслевого значения 0-2976 от 2.10.1987 (соавт. М.Н.Овчининский, С.А.Капранов, А.С.Беленький).
- Эндоваскулярный катетерный гемостаз при кровотечениях в пищеварительный тракт. Хирургия, 1988, 2, стр. 24-28 (соавт. В.И.Прокубовский, В.А.Черкасов, С.А.Капранов).
- Эндоваскулярная диагностика и лечение желудочно-кишечных кровотечений (методические рекомендации). Москва, 1989, стр. 1-18 (соавт. В.И.Прокубовский, М.Н.Овчининский, В.А.Черкасов, С.А.Капранов).
- Чрезлапаротомный доступ при эндоваскулярной окклюзии желудочных вен при портальной гипертензии. IX Всесоюзный симпозиум по рентгено-эндоваскулярной хирургии «Новые технологии в рентгенохирургии», Москва, 1989, стр. 112-113 (соавт. В.И.Прокубовский, В.А.Черкасов, С.А.Капранов).
- Эмболизация желудочных вен у больных пищеводными кровотечениями при лапаротомии. Хирургия, 1990, 7, стр. 36-39 (соавт. В.А.Черкасов, М.В.Сафонов, С.А.Капранов).
Источник