Хирургическое лечение при циррозе
Изобретение относится к медицине, в частности к хирургии. Последовательно вводят источник высокоинтенсивного лазерного излучения в ткань печени в точках, расположенных с шагом 1,5-2,0 см на глубину по меньшей мере 1,0 см. Повреждающее воздействие осуществляют излучением неодимового или диодного лазеров мощностью по меньшей мере 1,0 Вт. При этом время повреждающего воздействия в каждой точке составляет по меньшей мере 1,0 с. Способ позволяет повысить эффективность хирургического лечения цирроза печени и внутрипеченочной портальной гипертензии.
Изобретение относится к медицине, в частности к хирургии, и может найти широкие применение при хирургическом лечении цирроза печени и внутрипеченочной портальной гипертензии.
Циррозы печени и внутрипеченочные портальные гипертензии лечатся хирургическими методами давно, но патогенетических вмешательств, стимулирующих регенерацию печеночном ткани предложено немного.
Делались попытки стимулировать регенерацию печени при циррозе путем резекции печени или сочетанием этого вмешательства с оментогепатопексией, спленэктомией и сосудистыми анастомозами (см. Б.И.Альперович и др. Криохирургия печени и поджелудочной железы. Томск. Изд-во Томского университета, 1985 г., с. 78-79).
Данные способы хоть и вызывали регенацию печеночной паренхимы, но не получили достаточного распространения из-за не всегда удовлетворительного результата, резекция печени даже в тех скромных пределах, как то делается при циррозах, нередко оказывается непереносимой для тяжелого больного.
Кроме того, при подобной операции удаляется часть непораженной печеночной паренхимы, что само по себе может привести к печеночной недостаточности и гибели больного.
Известен способ хирургического лечения цирроза печени, предусматривающий сегментарную микрорезекцию печени, заключающуюся в удалении (иссечении) из разных сегментов органа небольших кусочков печеночной ткани (см. там же, с. 79).
Но своему клиническому эффекту данное вмешательство не уступает резекции доли печени. Во время данной операции удаляется мизерное количество печеночной ткани (до 0,5%), что само по себе не может послужить причиной развития печеночной недостаточности. Эти отделы впоследствии становятся очагами, стимулирующими регенерацию печеночной ткани.
Известен способ хирургического лечения цирроза печени и внутрипеченочной портальной гипертензии, выбранный в качестве ближайшего аналога, предусматривающий множественную контактную микродеструкцию печени, осуществляемую с помощью источника повреждающего воздействия (см. Б.И.Альперович и др. Криохирургия печени и поджелудочной железы. Томский университет, Томск, 1985г., стр. 78-79 и Б.И.Альперович Хирургия печени. Томск. Изд-во Томского университета. 1983 г., с. 56-74).
В качестве источника повреждающего воздействия используется криодеструктор, работа которого основана на принципе подачи под давлением жидкого азота в наконечник с последующим сбросом газа в окружающую атмосферу. Температура наконечника в ткани печени составляет — 150-180oС.
Изучение биохимических показателей, температуры, общего состояния на животных показало, что криодеструкция участков печени не вызывает существенных изменении общего состояния их, сдвигов биохимических показателей крови кроме незначительных изменении белковых фракций и сахара крови, которые приходят в норму на 14-е сутки после вмешательства.
Криодеструкция участков печени дает окончательный гемостаз из сосудов менее 1 мм в диаметре. Более крупные сосуды после оттаивания при отторжении некротических масс на поверхности воздействия начинают кровоточить и требуют дополнительной изолированной лигатуры.
Таким образом, метод криодеструкции при циррозах печени и внутрипеченочных портальных гипертензиях непредсказуем в послеоперационном периоде по кровотечению.
Кроме того, вокруг очага замораживания имеют место большие отеки, т.е. велик объем повреждений окружающих тканей.
Метод криодеструкции оказывает поверхностное воздействие на ткани печени, следовательно процессы репарации происходят только в тех слоях печени, которые подверглись криовоздействию, не затрагивая глубинных патологически измененных тканей печени. Таким образом, метод криодеструкции печени при циррозах и внутрипеченочных портальных гипертензиях не достаточно эффективен.
И наконец, после криодеструкции на месте воздействия происходит разрастание грубой соединительной ткани.
Таким образом, техническим результатом, на решение которого направлено данное изобретение, является повышение эффективности хирургического лечения циррозов печени и внутрипеченочной портальной гипертензии как его осложнения за счет повышения процесса неоангиогенеза и репарации.
Указанный технический результат достигается тем, что в известном способе хирургического лечения цирроза печени и внутрипеченочной портальной гипертензии, предусматривающем множественную микродеструкцию печени, осуществляемую с помощью источника повреждающего воздействия, согласно изобретению повреждающее воздействие осуществляют высокоинтенсивным лазерным излучением неодимового или диодного лазеров мощностью по меньшей мере 1,0 Вт путем последовательного введения источника излучения в ткань печени в точках, расположенных с шaгом 1,5-2,0 см, на глубину по меньшей мере 1,0 см, при этом время повреждающего воздействия в каждой точке составляет по меньшее мере 1 секунду.
Использование заявляемого способа позволяет значительно повысить эффективность хирургического метода лечения цирроза печени и внутрипеченочной портальной гипертензии как его осложнения.
Экспериментально установлено, что использование заявляемой методики улучшает кровообращение в микроциркуляторном русле в участках печени, прилегающих к зонам воздействия, с последующим формированием более крупных коллатеральных сосудов и шунтированием крови.
Стимуляция регенерации печени при использовании заявляемого изобретения происходит за счет усиления митотической активности клеток печени, что приводит к последующему улучшению функции печени.
Это обеспечивается и за счет того, что глубина проникновения лазерного (Nd- и диодного лазеров) значительно большая, чем при криовоздеиствии. Кроме того, оно увеличивается за счет введения источника излучения на заявляемую глубину.
Благодаря лазерному излучению, которое имеет более высокий гемостатический эффект, практически исключаются возможность послеоперационных кровотечений и геморрагические осложнения.
Кроме того, экспериментально установлено, что лазерное излучение заявляемых мощностей и в пределах заявляемого времени стимулирует процессы неоангиогенеза и регенерации клеток печени.
Совокупность существенных признаков заявляемого объекта «способ» имеет отличия от ближайшего аналога и не следует явным образом из изученного уровня техники, что свидетельствует о его соответствии критериям «новизна» и «изобретательский уровень».
Заявляемый способ может найти широкое применение в хирургии, что свидетельствует о его соответствии критерию «промышленная применимость».
Способ осуществляется следующим образом.
Выполняют верхнесрединную лапаротомию. С целью мобилизации печени пересекают круглую и серповидную связки.
Затем со стороны диафрагмальной поверхности посредством контактного воздействия высокоинтенсивным лазерным излучением (ВИЛИ) осуществляют посегментарную перфорацию (микродеструкцию или повреждающее воздействие) печени.
В качестве источника ВИЛИ используют лазер с длиной волны 1064 нм или диодный лазер с длиной волны 805 или 998 нм. Мощность лазерного излучения составляет по меньшей мере 1,0 Вт.
Воздействие осуществляют в непрерывном режиме через моноволоконный кварцевый световод диаметром 0,4 или 0,6 мм.
Глубина перфорационных отверстии (повреждающего воздействия) определяется предположительной глубиной внутрипеченочного расположения сосудистых структур и составляет по меньшей мере 1,0 см.
Перфорирование (повреждающее воздействие) ВИЛИ осуществляют путем последовательного введения источника ВИЛИ в ткань печени в точках, расположенных на расстоянии друг от друга (шаг) 1,5-2,0 см.
Время повреждающего воздействия в каждой точке составляет по меньшей мере 1 секунду.
Пример 1. Биологический объект весом 200 г. Диагноз — экспериментальный цирроз левой латеральной доли печени.
Выполняют верхнесрединную лапаротомию. Пересекают круглую и серповидную связки. Со стороны диафрагмальной поверхности посредством контактного воздействия Nd-YАG лазера с длиной волны 1064 нм выполняют посегментарную перфорацию (повреждающее воздействие) печени. Расстояние между точками воздействия (шаг) 1,0 см. Глубина введения световода 2,0 мм. Мощность ВИЛИ 2,0 Вт. Диаметр световода 0,6 мм. Количество перфорационных отверстий 10 штук.
После окончания воздействия в последней точке световод извлекают. Рану послойно ушивают.
Пример 2. Больная К. Возраст — 64 года. Диагноз — субкомпенсированный микромодулярный цирроз печени. Внутрипеченочная форма портальной гипертензии. Варикозное расширение вен пищевода. Спленомегалия. Асцит.
Под общим наркозом больной выполняют верхнесрединную лапаротомию. С целью мобилизации печени пересекают круглую и серповидную связки.
Затем со стороны диафрагмальной поверхности посредством контактного воздействия высокоинтенсивным лазерным излучением диодного лазера с длиной волны 805 нм в непрерывном режиме световодом диаметром 0,6 мм осуществляют последовательную посегментарную множественную перфорацию (микродеструкцию или повреждающее воздействие) печени в 20 точках, расположенных на расстоянии друг от друга (с шагом) 2,0 см. Глубина введения световода в указанные точки составляет от 1,0 до 4,0 см. Мощность лазерного излучения составляет 5,0 Вт. Время повреждающего воздействия в каждом точке составляет 3 с.
Дополнительно к диафрагмальной поверхности печени фиксирован большой сальник.
Рана послойно ушита.
Последующее наблюдение за больной в течение 3-х лет после проведенной операции показал полное восстановление нормальной функции печени.
Формула изобретения
Способ хирургического лечения цирроза печени и внутрипеченочной портальной гипертензии, предусматривающий множественную контактную микродеструкцию печени, осуществляемую с помощью источника повреждающего воздействия, отличающийся тем, что повреждающее воздействие осуществляют высокоинтенсивным лазерным излучением неодимового или диодного лазеров мощностью по меньшей мере 1,0 Вт путем последовательного введения источника излучения в ткань печени в точках, расположенных с шагом 1,5-2,0 см на глубину по меньшей мере 1,0 см, при этом время повреждающего воздействия в каждой точке составляет по меньшей мере 1,0 с.
Источник
Риск хирургической операции при болезнях печени (шкала Чайлд-Пью)Заболевания печени могут служить причиной развития основных колоректальных симптомов и оказывать влияние на течение сопутствующих колоректальных заболеваний. Компенсированная функция печени является не только обязательным условием поддержания гомеостаза, но и ключевым моментом в ситуациях, требующих сверхзатрат организма в интра- и послеоперационном периодах. Дисфункция печени развивается как вследствие первичных заболеваний печени (например, цирроза, гепатита), так и вторично, в результате заболеваний внепеченочной локализации (например, при замещении паренхимы печени метастазами, шоковая печень и т.д.). Соответствующая оценка течения колоректальных заболеваний, а также заболеваний печени важна для внесения поправок в программу ведения больных. Анамнез и дополнительная информация (например, сведения о гепатите, злоупотреблении алкоголем, признаках дисфункции печени в прошлом, метастатическом поражении и т.д.), печеночные знаки при объективном осмотре и изменения биохимических параметров являются руководством к действию. а) Проблемы: б) Параметры оценки риска операции при болезнях печени:
• Тяжесть и прогноз болезни печени: — Подсчет MELD — модели для конечной стадии заболеваний печени: — Другие шкалы оценки: Классификация Американской Ассоциации Анестезиологов (ASA), APACHE II (пациенты ПИТ)
в) Противопоказания к плановой операции при болезнях печени: г) Периоперационное ведение больного с заболеваниями печени I. Предоперационый период: II. Интраоперационный период: — Вернуться в оглавление раздела «Хирургия» Оглавление темы «Хирургия»:
|
Источник
Сочетание глицирризиновой кислоты и эссенциальных фосфолипидов способствует устранению воспаления печени и уменьшению степени фиброза.
Подробнее…
Имеются противопоказания. Необходимо проконсультироваться со специалистом.
Использование гепатопротекторов, обладающих фиксированной доступной ценой, — возможность не переплачивать в процессе лечения.
Ознакомиться с примером…
Цирроз печени — это серьезное заболевание, требующее тяжелого и длительного лечения. Однако, причинами данной патологии могут быть совершенно разные факторы, многие из которых поддаются если не лечению, то контролю. В данной статье мы подробно разберем причины возникновения цирроза печени и методы его профилактики.
Характеристика заболевания и стадии развития цирроза печени
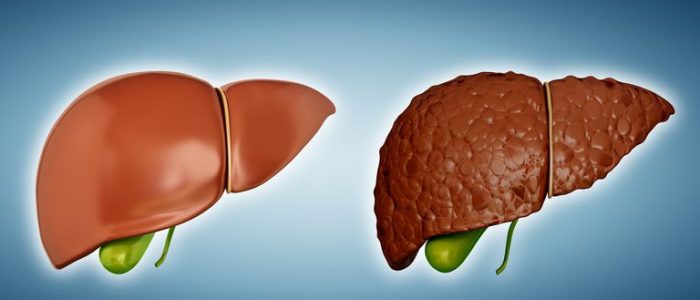
Это поражение является конечной стадией различных хронических заболеваний печени. Данный диагноз ставится, когда патологические изменения в клетках органа (гепатоцитах) становятся необратимыми. При циррозе гепатоциты погибают вследствие воспалительного процесса, а на их месте образуется фиброзная (соединительная) ткань. В целом данный процесс можно назвать иммуновоспалительным. В результате структура печени серьезно нарушается.
Разрушение гепатоцитов — крайне опасный процесс, так как данные клетки выполняют множество важных функций: они участвуют в обменных процессах и секреторной деятельности (выделение желчи и переработанных веществ в кишечник), обезвреживают токсины и другие вредные вещества. В результате печень перестает выполнять свои функции в полной мере: вредные вещества попадают в кровеносную систему, вызывая интоксикацию организма.
Полезно знать!
Гепатоциты — клетки паренхимы печени (печеночной ткани), на основе которых формируются печеночные дольки — структурно-функциональные единицы печени.
В развитых странах цирроз печени входит в шестерку основных причин смерти пациентов от 35 до 60 лет. Во всем мире от него ежегодно умирают 40 миллионов человек, в Европе — порядка 170 тысяч. За последнее десятилетие количество смертельных исходов возросло на 12%. В России частота возникновения цирроза печени составляет 20–35 случаев на 100 000 населения. Стоит сказать, что это в первую очередь мужская болезнь. Сильный пол страдает ей в три раза чаще, чем женщины. Данное заболевание обычно развивается после 40 лет.
Цирроз печени имеет стадийное течение. Каждая стадия отличается степенью патологических изменений, симптомами и необходимым лечением. Для определения стадии используется специально разработанная для этого шкала по Чайлд-Пью. Для верной оценки требуется сдать некоторые анализы, а также учесть клинические проявления заболевания на текущий момент времени.
Первая степень практически не имеет симптомов, так как болезнь компенсирована. Анализы крови характеризуются снижением уровня билирубина, а также уменьшением протромбинового индекса до 60–80 единиц. При этом воспалительные процессы уже начались и погибшие гепатоциты замещаются соединительной тканью.
На второй стадии заболевания начинают появляться первые неспецифичные симптомы: слабость, апатия, головные боли, тошнота и поносы, слабый аппетит, дискомфорт в правом подреберье, кровотечения из носа и кровоточивость десен. У мужчин возможно облысение и увеличение молочных желез. Начинают проявляться печеночная энцефалопатия и асцит. Данная стадия называется субкомпенсированным циррозом, так как болезнь еще можно вернуть в стадию компенсации.
Обратите внимание!
Печеночная недостаточность — комплекс симптомов, который характеризуется нарушением одной или нескольких функций печени.
Асцит — одно из осложнений цирроза, проявляется скоплением свободной жидкости в брюшной полости.
Далее следует терминальная стадия, на которой энцефалопатия и асцит прогрессируют, кожные покровы обретают желтоватый цвет, наблюдается мышечная атрофия и анемия. Данная стадия опасна развитием серьезных осложнений, которые могут привести к летальному исходу. Среди таких осложнений: печеночная кома, тромбоз воротной вены, рак печени, внутренние кровотечения, а также инфекционные осложнения.
Как можно узнать о состоянии печени? Раньше для этого требовалось проведение биопсии, однако сейчас оценка возможна с помощью специального комплекса расчетных тестов, в которых используются результаты исследований крови и минимальные анамнестические данные, однако золотым стандартом остается биопсия. Специально разработанные алгоритмы определяют стадию фиброза (F0, F1, F2, F3, F4) и степень некровоспалительного процесса (А0, А1, А2, А3) по международной общепринятой системе METAVIR. Данная шкала включает в себя анализ 6 показателей: возраст, индекс массы тела, гипергликемия, количество тромбоцитов, уровень альбумина, отношение ферментов аспартатаминотрансферазы и аланинаминотрансферазы.
В зависимости от степени цирроза печени можно спрогнозировать продолжительность жизни пациента. В среднем более 7 лет живут около половины всех заболевших. При компенсированной стадии цирроза не менее 50% пациентов живут 7–10 лет. Субкомпенсированная стадия дает показатель пятилетней выживаемости около 40%. На стадии декомпенсации около 3 лет живут 10–40% пациентов.
Причины заболевания
Цирроз может быть вызван разными причинами, а самая распространенная из них — вирусы гепатита. Наиболее опасным для печени является гепатит С, так как он приводит к развитию цирроза в 97% случаев. Алкогольная форма развивается в результате неконтролируемого употребления спиртных напитков. Лекарственный тип возникает из-за длительного употребления гепатотоксических препаратов. Врожденная форма цирроза — результат некоторых генетических патологий (гемохроматоз, тирозиноз, галактоземия и др.). При недостаточном кровообращении и длительном венозном застое в печени диагностируется застойная форма заболевания. Обменно-алиментарный цирроз развивается в результате метаболических нарушений. Вторичный билиарный цирроз — следствие нарушения оттока желчи (болезнь развивается через 3–18 месяцев после нарушения проходимости желчных протоков). Если причина болезни не выяснена, такой цирроз называется криптогенным. Первичный билиарный цирроз также относится к категории заболевания неясной этиологии.
Признаки цирроза
Как уже упоминалось, симптомы цирроза печени зависят от стадии заболевания. Основными из них, независимо от этиологии, являются: пониженная трудоспособность, неприятные ощущения в животе, повышенная температура тела, боли в суставах. При осмотре выявляется умеренное увеличение селезенки, увеличение и уплотнение печени, деформация ее поверхности. На более серьезных стадиях наблюдается вздутие живота, тошнота и рвота, возможна диарея при употреблении жирной пищи, тяжесть и боль в правом подреберье. На терминальной стадии могут возникать желтуха, асцит, отеки ног, варикозное расширение вен пищевода. В некоторых случаях развивается геморрой. При обнаружении тех или иных заболеваний печени необходимо обращаться к врачу гастроэнтерологу-гепатологу.
Как вылечить цирроз печени?
Лечение цирроза — процесс длительный, и он представляет собой не столько лечение, сколько вторичную профилактику. При этом назначается специальная диета, гепатопротекторные препараты и комплекс витаминов, исключается прием гепатотоксических лекарственных средств, алкоголя. В целом сформировавшийся цирроз печени является необратимым состоянием и считается неизлечимым. Этиотропная терапия для большинства форм цирроза печени на данный момент отсутствует, исключением является вирусный гепатит, при котором могут назначаться противовирусные препараты.
Диета
При заболеваниях печени пациентам, как правило, назначают так называемую диету № 5, направленную на нормализацию функций органа и улучшение желчеотделения. Пищу необходимо принимать небольшими порциями 5–6 раз в день, при этом следует полностью исключить жареное и жирное. Предпочтение следует отдать вареной и приготовленной на пару пище. Обязательно употреблять достаточное количество воды — не менее 1,5 литров в день. Следует полностью отказаться от алкоголя. Количество белков ограничивается сотней граммов в день, соли —10-ю граммами в день. При асците назначают бессолевую диету.
Продукты, запрещенные к употреблению:
- любые химические пищевые добавки, в том числе консервы;
- жареное, соленое, маринованное, копченое;
- кондитерские изделия, шоколад, мороженое;
- животные жиры, маргарин, жирные мясо и мясные бульоны;
- соленые сыры, молочные продукты с высокой жирностью;
- бобовые, редька, шпинат, редис, щавель, чеснок, лук;
- кислые фрукты и ягоды;
- сладкие газированные напитки, крепкий чай и кофе.
Гомеопатические препараты
Наиболее популярны при лечении заболеваний печени такие гомеопатические средства, как:
- Phosphor 6, 12;
- Magnesia Muriatica 6;
- Lycopodium 6;
- Nux Vomica 6;
- Mercur dulcis 6 и др.
Кроме того, в гомеопатических препаратах можно встретить вытяжки из майского чистотела Chelidonium majus. Действительно, взятые за основу растения известны как народные средства для восстановления печени. Однако не стоит забывать, что гомеопатия как таковая официальной доказательной медициной не признана, и ее методы не проходят серьезных клинических испытаний. До сих пор не существует веских доказательств того, что она действует за счет заявленных полезных компонентов, а не за счет эффекта плацебо. Далеко не все пациенты гомеопатов отмечают улучшение своего самочувствия. В любом случае, гомеопатическое лечение печени — процесс длительный, занимающий не один месяц. Распад гепатоцитов и рост фиброзной ткани могут развиваться быстрее. Если говорить о циррозе печени, то у больного просто нет времени на рискованное лечение.
Медикаментозное лечение
При компенсированном и субкомпенсированном циррозе назначается поддерживающая терапия – строгая диета и гепатопротекторы (лекарства на основе глицирризиновой кислоты, фосфолипидов, аминокислот, расторопши (Silybum marianum Carduus marianus) и других компонентов, способствующих восстановлению функций печени). При вирусном циррозе используется противовирусная терапия (ПВТ). Однако, справедливо заметить, что специфического лечения цирроза нет.
Важно знать!
Глицирризиновая кислота — это биологически активное вещество, которое в природе встречается в корне солодки (Glycyrrhiza glabra), по имени этого растения оно и получило свое название. Однако гепатопротекторные функции глицирризиновой кислоты были изучены не так давно, поэтому до сих пор ее можно встретить далеко не в каждом лекарственном препарате против заболеваний печени. Особенно эффективен комплекс глицирризиновой кислоты и фосфатидилхолина — многочисленные клинические исследования показали его противовоспалительное, гепатопротекторное и антифибротическое действие.
На декомпенсированной стадии цирроза медикаментозная терапия мало эффективна и необходимо ставить вопрос о трансплантации (пересадке) печени. , Таким образом, лечение цирроза – крайне непростая задача, поэтому лучше его предотвратить. С этой целью при заболевании печени невирусной природы или вирусном гепатите и недоступной ПВТ, врачи могут назначить российский препарат на основе глицирризиновой кислоты, который приемлем по цене и почти не имеет противопоказаний (за исключением стандартных: аллергических реакций на компонент, беременности и периода лактации). Компоненты препарата защищают печеночные клетки от повреждения, уменьшают воспаление, разрастание соединительной ткани и способствуют восстановлению органа.
Хирургическое вмешательство
Если вышеуказанные методы лечения не помогают, проводят трансплантацию (пересадку) печени. Хирургическое вмешательство необходимо на последней, декомпенсированной, стадии заболевания, когда печень уже не выполняет своих функций. Кроме того, часть печени может быть взята у родственника больного или другого человека, который выразил свое согласие на эту операцию.
Источник