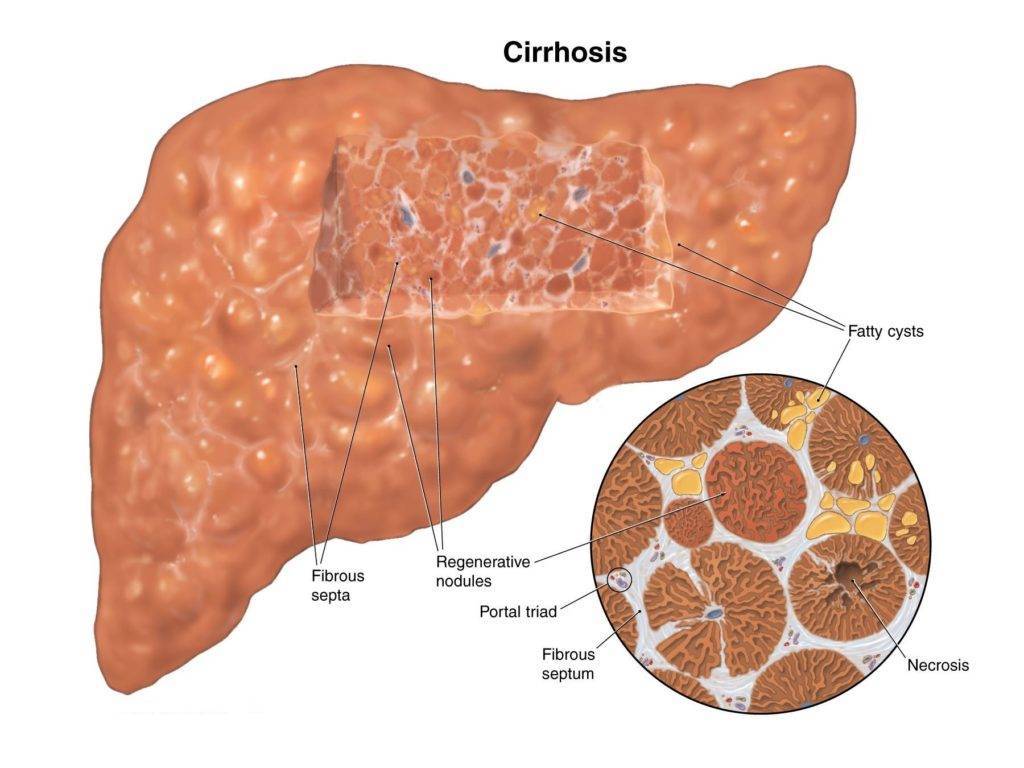
История болезни алкогольного цирроза печени
Скачать историю болезни [11,2 Кб] Информация о работе Ф.И.О. больной: Возраст: 54 года Пол: женский Семейное положение: Место работы: на пенсии Профессия: санитарка Жалобы больной при поступлении в клинику: на пожелтение кожных покровов и слизистых на тянущие, давящие боли в правом подреберье на повышение температуры тела до 38 °С потливость, слабость. ИСТОРИЯ НАСТОЯЩЕГО ЗАБОЛЕВАНИЯ. Считает себя больной с 1998 года, когда после употребления большой дозы алкоголя и жирной пищи появилась желтушность кожных покровов и слизистых, повышение температуры тела до 39 °С, подташнивание, слабость. Больная была направлена сначала в хирургическое (было подозрение на ЖКБ), а затем в терапевтическое отделение больницы г. Коломны. Был поставлен диагноз острый алкогольный гепатит (ОАГ) на фоне цирроза печени (ЦП). Проводилась терапия эссенциале, гемодезом, витаминотерапия. Через неделю нормализовалась температура тела, через 2 недели исчезла желтуха. После выписки из стационара больная чувствовала себя удовлетворительно, к врачам не обращалась и не наблюдалась. В июне 1999 года на фоне употребления чрезмерного большого количества алкоголя вновь появилось пожелтение кожных покровов, тошнота, повышение температуры тела до 38,5 °С. Больная была госпитализирована по м/ж, где был установлен диагноз ОАГ на фоне ЦП. Проводилась терапия эссенциале, гемодезом. Температура тела нормализовалась через неделю, через 2 недели исчезла желтуха. После выписки из стационара больная чувствовала себя удовлетворительно, к врачам не обращалась и не наблюдалась. Последнее обострение заболевания с марта 2000 года, когда после употребления большой дозы алкоголя и жирной пищи вновь появилось пожелтение кожных покровов, тошнота после еды, повышение температуры тела до 39 °С, слабость, асцит. Была госпитализирована в стационар по м/ж, где проводилось лечение гемодезом, эссенциале. 13.03.2000 больная была госпитализирована в клинику им.Е.М.Тареева для обследования и коррекции терапией. ИСТОРИЯ ЖИЗНИ БОЛЬНОЙ. Больная родилась в срок, росла и развивалась нормально, в физическом и умственном развитии не отставала от сверстниц. Ходить и говорить начала в возрасте соответствующем среднестатистическим нормам. Учиться начала в возрасте 8 лет, училась легко. Менструации с 13 лет (длительность — 6 дней), нормального количества, безболезненные. Было 3 беременности, 1 аборт, двое детей. СЕМЕЙНЫЙ АНАМНЕЗ. Условия жизни удовлетворительные, 2 этаж, лифт, центральное отопление, квартира сухая. Диету не соблюдает. Не курит, алкоголь регулярно в больших количествах. ПЕРЕНЕСЕННЫЕ ЗАБОЛЕВАНИЯ. 1985 год — МКБ оперативное лечение, хронический гастрит, полип желудка. АЛЛЕРГОЛОГИЧЕСКИЙ АНАМНЕЗ. Не отягощён. НАСЛЕДСТВЕННОСТЬ. Мать больной страдала лейкемией. Status praesens. Общее состояние: удовлетворительное Сознание: ясное Положение: активное Телосложение: нормостеническое Рост — 160 см, вес — 86 кг , t тела — 38 °С КОЖНЫЕ ПОКРОВЫ. Кожные покровы и слизистые желтушные, на лице единичные телеангиоэктазии. Влажность кожных покровов — потливость по всему телу, вне зависимости от времени суток. Эластичность кожи понижена. Волосяной покров выражен нормально, оволосение по женскому типу. Ногти на руках и ногах не изменены. ПОДКОЖНАЯ КЛЕТЧАТКА. Подкожная клетчатка развита чрезмерно. ИМТ = 30.7. Определяется пастозность голеней, асцит. ЛИМФАТИЧЕСКАЯ СИСТЕМА. Лимфатические узлы — околоушные, подчелюстные, шейные, ярёмные, надключичные, подмышечные, локтевые, паховые — не прощупываются. Кожа над указанными группами лимфатических узлов не изменена (отсутствуют отёк, покраснение, деформация, изъязвление кожи). МЫШЕЧНАЯ СИСТЕМА. Общее развитие мышечной системы — хорошее, атрофии и гипертрофии отдельных мышц и мышечных групп не наблюдается. Болезненности при пальпации мышц не отмечается. Тонус мышц нормальный, мышечная сила удовлетворительная. Гиперкинетических расстройств не выявлено. КОСТНАЯ СИСТЕМА. При исследовании костей черепа, позвоночника, таза, конечностей деформации, а также болезненности при пальпации и поколачивании не отмечается. СУСТАВЫ. При осмотре суставы нормальной конфигурации. Кожные покровы над ними обычной окраски, не изменены. При ощупывании суставов их припухлости и деформации, изменения околосуставных тканей, а также болезненности не отмечается. Объем активных и пассивных движений в суставах сохранён. Болевые ощущения, хруст и крепитация при движении отсутствуют. ИССЛЕДОВАНИЕ СИСТЕМЫ ДЫХАНИЯ. ИССЛЕДОВАНИЕ ВЕРХНИХ ДЫХАТЕЛЬНЫХ ПУТЕЙ. Дыхание через нос не затруднено, ощущения сухости в носу нет. Выделений из носовых ходов не наблюдается. Носовые кровотечения отсутствуют, обоняние сохранено. Болей у спинки и корня носа, на местах проекций лобных и гайморовых пазух (самостоятельных, а также при ощупывании и поколачивании) не отмечается. Гортань — жалоб нет. Голос громкий, чистый. Затруднения дыхания в гортани не отмечается. При осмотре гортань нормальной формы. При пальпации области гортани болезненности не определяется. ОСМОТР И ПАЛЬПАЦИЯ ГРУДНОЙ КЛЕТКИ. Форма грудной клетки — коническая. Над — и подключичные ямки правая и левая выражены слабо, одинаковы справа и слева. Ключицы и лопатки располагаются на одном уровне, лопатки не отстают от грудной клетки. Правая и левая половины грудной клетки при дыхании движутся синхронно. Вспомогательные мышцы в акте дыхания не участвуют. Тип дыхания — грудной. Частота — 20 в минуту. Ритм дыхания правильный. Окружность грудной клетки на уровне углов лопаток сзади и 6 ребер спереди: · при спокойном дыхании: 96 см · при максимальном вдохе: 99 см · при максимальном выдохе: 93 см максимальная экскурсия (дыхательная) грудной клетки: 6 см Снижение эластичности грудной клетки. Голосовое дрожание не изменено, ощущается в симметричных участках грудной клетки с одинаковой силой. ПЕРКУССИЯ ЛЕГКИХ. Сравнительная перкуссия. При сравнительной перкуссии лёгких в симметричных участках грудной клетки звук ясный лёгочный с коробочным оттенком. Очаговых изменений перкуторного звука не отмечается. Топографическая перкуссия. Высота стояния верхушек. справа слева спереди 3 см выше уровня ключицы 3 см выше уровня ключицы на уровне остистого отростка на уровне остистого отростка сзади 7 шейного позвонка 7 шейного позвонка Нижние границы лёгких. Топографические линии справа слева окологрудинная 5 межреберье — среднеключичная 6 ребро — передняя подмышечная 7 ребро 7 ребро средняя подмышечная 8 ребро 8 ребро задняя подмышечная 9 ребро 9 ребро лопаточная 10 ребро 10 ребро околопозвоночная остистый отросток остистый отросток 11 грудного позвонка 11 грудного позвонка Подвижность нижних краёв лёгких. Топографические линии справа слева на на сум- на на сум- вдохе выдохе марно вдохе выдохе марно среднеключичная 2 2 4 — — — средняя подмышечная 3 3 6 3 3 6 лопаточная 2 2 4 2 2 4 АУСКУЛЬТАЦИЯ ЛЁГКИХ. При аускультации лёгких над лёгкими определяется везикулярное дыхание в нижних отделах. Хрипов, крепитации, шума трения плевры не определяется. Бронхофония — одинакова с обеих сторон. СИСТЕМА КРОВООБРАЩЕНИЯ. ИССЛЕДОВАНИЕ СЕРДЕЧНО — СОСУДИСТОЙ СИСТЕМЫ. При осмотре сосудов шеи отмечается набухание вен, слабая пульсация сонных артерий. Грудная клетка в области сердца не изменена, сердечного горба нет. Верхушечный толчок видимый, пальпируется в пятом межреберье, по среднеключичной линии, не разлитой, высокий, не усиленный, резистентный. Сердечный толчок не определяется. Пульсации в эпигастральной области нет. ПЕРКУССИЯ СЕРДЦА. Границы относительной тупости сердца: правая: на 1 см кнаружи от правого края грудины в 4 межреберье; левая: на среднеключичной линии в 5 межреберье; верхняя: на уровне 3 ребра по линии, проходящей на 1 см кнаружи от левого края грудины и параллельной ему. Поперечник относительной тупости сердца: 3 + 9 = 12 см Поперечник сосудистого пучка: 5 см АУСКУЛЬТАЦИЯ СЕРДЦА. Тоны сердца приглушены. Частота сердечных сокращений — 84 уд/мин. Ритм сердечных сокращений правильный. ИССЛЕДОВАНИЕ СОСУДОВ. При осмотре и ощупывании височные, сонные, подключичные, плечевые, бедренные, подколенные, задние большеберцовые артерии мягкие, не извитые с эластичными стенками. Пульс одинаковый на правой и левой лучевых артериях, ритмичный. Частота — 84 уд/мин, дефицита пульса нет, наполнение удовлетворительное, ненапряжённый, малый, низкий, нормальной формы, капиллярный пульс не определяется, АД 130/70 мм рт. ст. При осмотре, пальпации и аускультации вен отмечается варикозное расширение вен голеней. Исследование системы пищеварения. Осмотр полости рта. Запаха нет; слизистая оболочка внутренней поверхности губ, щёк, мягкого и твёрдого нёба желтушной окраски; высыпания, изъязвления отсутствуют; дёсны не кровоточат; язык нормальной величины и формы, влажный, обложен бело-жёлтым налётом; нитевидные и грибовидные сосочки выражены достаточно хорошо; зев розовой окраски; нёбные дужки хорошо контурируются; миндалины не выступают за нёбные дужки; слизистая оболочка глотки не гиперемирована, влажная, поверхность гладкая. Осмотр живота. Живот лягушачий, симметричный, определяются коллатерали на передней поверхности живота; патологической перистальтики нет; мышцы брюшной стенки участвуют в акте дыхания; ограниченные выпячивания стенки живота при глубоком дыхании и натуживании отсутствуют. Перкуссия живота. при перкуссии живота отмечается тимпанит различной степени выраженности. Пальпация живота. при поверхностной ориентировочной пальпации живот мягкий, безболезненный; при исследовании “слабых мест” передней брюшной стенки (пупочное кольцо, апоневроз белой линии живота, паховые кольца) грыжевых выпячиваний не образуется. При пальпации определяется флуктуация. при глубокой методической скользящей пальпации живота по методу Образцова-Стражеско-Василенко: сигмовидная кишка пальпируется в левой паховой области на границе средней и наружной третей linea слепая кишка пальпируется в правой паховой области на границе средней и наружной третей linea остальные участки кишечника пропальпировать не удалось. Аускультация живота при аускультации живота выслушиваются нормальные перистальтические кишечные шумы. Границы печени по Курлову 22/10*20*15 см печень пальпируется на 10 см ниже края реберной дуги (по правой среднеключичной линии); край печени плотный, неровный, с бугристой поверхностью, слегка заостренный, болезненный; желчный пузырь не пальпируется; болезненность при пальпации в точке проекции желчного пузыря отсутствует; симптомы Ортнера, Захарьина, Василенко, Мерфи, Георгиевского-Мюсси — отрицательные. Размеры селезеночной тупости: поперечник — 6 см; длинник — 12 см. Селезенка не пальпируется. Исследование поджелудочной железы поджелудочная железа не пальпируется; болезненность при пальпации в зоне Шоффара и панкреатической точке Дежардена отсутствует; симптом Мейго — Робсона отрицательный. Исследования системы мочевыделения при осмотре области почек патологических изменений не выявляется; почки не пальпируются; болезненность при пальпации в области верхних и нижних мочеточниковых точек отсутствует; симптом поколачивания (симптом Пастернацкого) отрицательный с обеих сторон; мочевой пузырь перкуторно не выступает над лонным сплетением. Исследование эндокринной системы жалоб нет; при осмотре передней поверхности шеи изменений не отмечается; щитовидная железа не пальпируется; симптомы Грере, Кохера, Мебица, Дальфитина, Штельвага — отрицат. Исследование нервно-психической сферы больная правильно ориентирована в пространстве, времени и собственной личности; контактна, охотно общается с врачом; восприятие не нарушено, внимание не ослаблено, способна долго сосредотачиваться на одном деле; память сохранена; интеллект высокий; мышление не нарушено, настроение ровное; поведение адекватное; головных болей, головокружений, обмороков нет; сон глубокий, ровный, продолжительностью 7-8 часов; засыпает быстро; самочувствие после пробуждения хорошее; при исследовании черепно-мозговых нервов, двигательной и рефлекторной сфер патологических изменений не отмечается. ДОПОЛНИТЕЛЬНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ. Рентгенологическое исследование органов грудной клетки. УЗИ органов брюшной полости. Результаты электрокардиографического исследования. ЭОС отклонена влево, синусовая тахикардия, диффузные изменения миокарда. Обоснование диагноза. Цирроз печени алкогольной этиологии Как минимум 2-х летняя история заболевания и злоупотребления алкоголем Синдром печёночно-клеточной недостаточности: снижение ПИ, гипоальбуминемия Синдром портальной гипертензии: Наличие расширенных вен на передней поверхности брюшной стенки, асцит, гепатомегалия. Острый алкогольный гепатит: Быстрое появление симптомов заболевания после алкогольного эксцесса Отсутствие маркеров вируса гепатита Синдром цитолиза Резкое увеличение уровня АЛТ и АСТ. Желтушный синдром: Пожелтение кожи и слизистых оболочек, увеличение уровня билирубина крови. Диагноз:Острый алкогольный гепатит на фоне алкогольного цирроза печени, печеночно-клеточная недостаточность со снижением белково-синтетической функции печени, портальная гипертензия с выраженным асцитом. Скачать историю болезни [11,2 Кб] Информация о работе |
Источник
ПАСПОРТНАЯ ЧАСТЬ
Ф.И.О. x
Возраст: 48 лет
Место жительства:
Профессия: слесарь
Место работы:
Дата госпитализации:
STATUS PRAESЕNS SUBJECTIVUS
Жалобы:на тяжесть в правом подреберье,увеличивающуюся после физической нагрузке; на отеки нижних конечностей,особенно в утренние часы; на увеличение живота.
ANAMNESIS MORBI
Считает себя больным с сентября 1993 года, когда впервые на фоне повышения температуры тела появились слабость, тошнота, рвота. Через несколько дней стал отмечать желтушность кожрых покровов, появились ноющие интенсивные боли в правом подреберье, не связанные с приемом пищи. В связи с этим обратился к участковому терапевту. После его осмотра больной был направлен в инфекционную больницу им.Боткина, где после обследования был поставлен диагноз: “Острый вирусный гепатит типа С”. Проводилось медикаментозное лечение, после которого самочувствие больного улучшилось: перестали беспокоить боли в правом подреберье, тошнота, рвота, исчезла желтушность кожи и слизистых. Ухудшения самочувствия не было до ноября 1995 года. С этого времени больной стал жаловаться на переодические ноющие боли в правом подреберье, возникающие после физической нагрузки и после приема жирной, жаренной пищи, проходящие в покое, на тяжесть в правом подреберье, на тошноту, на слабость; стал отмечать нарастающие отеки нижних конечностей и живота, увеличивающуюся желтушность кожи, нарушение стула ( стул участился, стал кашицеобразным и светлым ). В связи с этим обратился к участковому терапевту, после обследования был направлен в больницу им. Петра Великого. В больнице находился с 6 по 29 декабря 1995 года. За время прибывания были произведены обследования: клинический анализ крови, биохимический анализ крови, ЭКГ, скенирование печени, фиброэзофагогастродуоденоскопия, УЗИ органов брюшной полости. При этом было выявлено гипертрофия левого желудочка, умеренные диффузные изменения печени, гастродуоденит, хиотальная грыжа. Был поставлен диагноз: “Макроузловой цирроз умеренноактивный субкомпенсированный с начальными явлениями портальной гипертензии. Гастродуоденит. Хиотальная грыжа.”Проводилось лечение: эссенциале, эуффилином, мезим-форте, метацином. После чего самочувствие больного улучшилось: перестали беспокоить боли и тяжесть в правом подреберье, прошли отеки, нормализовался стул. Последнее ухудшение самочувствия началось с начала января 1996 года. Больной стал жаловаться на постоянные интенсивные боли в правом подреберье, усиливающиеся после физической нагрузки и приеме тяжелой пищи, на тяжесть в правом подреберье, на слабость, на отеки нижних конечностей, на увеличение живота. После чего обратился к лечащаму врачу, и им был направлен в больницу им. Петра Великого в плановом порядке.За время пребывания в стационаре проводились исследования: клинический анализ крови, биохимический анализ крови, исследование дневного колебания сахара, анализ мочи, анализ кала, ЭКГ, фиброэзофагогастродуоденоскопия, УЗИ органов брюшной полости. Было выявлено увеличение СОЭ, повышение уровня сахара крови, гипертрофия левого желудочка, варикозное расширение вен пищевода, диффузные изменения печени, увеличение портальной вены и селезенки. Был поставлен диагноз: узловой цирроз печени, активный, декомпенсированный с явлениями портальной гипертензии, асцит. Проводилось медикаментозное лечение: препаратами компенсирующими функцию печени и препаратами направленными на борьбу с асцитом.Самочувствие больного улучшилось:перестали беспокоить боли и тяжесть в правом подреберье, слабость, уменьшился отек конечностей и живота.
ANAMNESIS VITAE
Родился в 1948 году в городе Ленинграде в семье рабочих 2-м ребенком. Физически и интелектуально развивался нормально, от сверстников не отставал. С 7-ми лет пошел в школу. Учился удовлетворительно. По окончании школы учился в техникуме. После окончания которого служил в армии. После службы работает по специаль- ности слесарь. Материально обеспечен, проживает в однокомнатной квартире с семьей из 2-х человек. Питание регулярное-4 раза в день,придерживается диеты с ограничением жиров, углеводов, солей.
ПЕРЕНЕСЕННЫЕ ЗАБОЛЕВАНИЯ
Перенес все детские инфекции. В сентябре 1993 года перенес острый вирусный гепатит типа С.
НАСЛЕДСТВЕННОСТЬ
Два сына и ближайшие родственники здоровы. Причина смерти отца-рак печени, матери старость.
СЕМЕЙНЫЙ АНАМНЕЗ
Женат, имеет 2-х взрослых сыновей.
ВРЕДНЫЕ ПРИВЫЧКИ
Курит с 18-ти лет. Алкоголь употребляет умеренно. Наркотики не употребляет.
АЛЛЕРГОЛОГИЧЕСКИЙ АНАМНЕЗ
Аллергические реакции на лекарственные препараты и пищевые продукты не отмечает.
ЭПИДЕМИОЛОГИЧЕСКИЙ АНАМНЕЗ
Перенес вирусный гепатит типа С. Венерические заболевания, малярию,тифы и туберкулез отрицает. За последние шесть месяцев кровь не переливалась, у стоматолога не лечился, инъекции производились, за пре- делы города не выезжал и контакта с инфекционными больными не имел. Стул светлый, не регулярный-несколько раз в день,не оформленный,без примесей.
СТРАХОВОЙ АНАМНЕЗ
Последний больничный лист с 31 января 1996 года.
STATUS PRAESENS OBJECTIVUS
ОБЩИЙ ОСМОТР
Состояние удовлетворительное. Сознание ясное. Положение активное. Нормостенического типа телосложения, умеренного питания. Внешний вид соответствует возрасту. Кожные покровы субиктеричные, обычной влажности. Кожа эластичная, тургор тканей сохранен. Дермагрофизм белый нестойкий. Выявляются отеки на нижних конечностях, рыхлые, кожа над ними теплая; асцит. Выявляются телеангиоэктазии, расположенные на груди и лице; паль- марная эритема. Подкожно-жировая клетчатка выражена удовлетворителльно, толщина складки на уровне пупка 1,5 см. Волосянной покров равномерный, симметричный, соответствует полу. Ногти овальной формы, розового цвета, чистые.
Слизистые глаз розовая, влажная, чистые. Склеры субиктеричные. Слизистая щек, мягкого и твердого неба, задней стенки глотки и небных дужек розовая, влажная, чистая. Миндалены не выходят за приделы небных дужек. Десна не изменены. Зубы без изменений. Язык обычных размеров, влажный, обложен белым налетом, сосочки выражены.
Пальпируются подчелюстные и подбародочные лимфоузлы овальной формы, размерами 1 на 0,5 см, эластической консистенции, с подлежащими тканями не спаяны, безболезненные.
Осанка правильная, походка без особенностей. Суставы обычной конфигурации, симметричные, движения в них в полном объеме, безболезнен- ные. Мышцы развиты удовлетворительно, симметрично, тонус мышц сохранен. Рост 168 см, вес 70 кг.
СЕРДЕЧНО-СОСУДИСТАЯ СИСТЕМА
Осмотр
Верхушечный толчок визуально не определяется.
Пальпация
Пульс симметричный, частотой 80 ударов в минуту, ритмичный, твердый и полный, по величине большой. Верхушечный толчок не пальпирует- ся.
Перкуссия
Границы относительной сердечной тупости:
Правая-в 4-м межреберье на 1 см кнаружи от правого края грудины
Верхняя-на уровне 3-го ребра между l. sternalis et l. parasternalis sinistrae
Левая-в 5-м межреберье на среднеключичной линии
Границы абсолютной сердечной тупости:
Правая-по левому краю грудины
Верхняя-на уровне 4-го ребра
Левая-на 1 см кнутри от границы относительной сердечной тупости
Сосудистый пучок не выходит за пределы грудины в 1-м и 2-м межреберьях
Аускультация
Тоны сердца ритмичные, глухие, не звучные. Акцент 2-го тона над аортой.
Артериальное давление 130/80 мм рт. ст.
ДЫХАТЕЛЬНАЯ СИСТЕМА
Осмотр
Дыхание через нос, свободное, ритмичное, поверхностное. Тип дыхания- брюшной. Частота дыхательных движений 20 в минуту.Форма грудной клетки правильная, симметричная, обе половины грудной клетки одинаково учавствуют в акте дыхания. Ключицы и лопатки симметричны. Лопатки плотно прилежат к задней стенки грудной клетки. Ход ребер косой. Надключичные и подключичные ямки выражены хорошо. Межреберные промеутки прослеживаются.
Пальпация
Грудная клетка регидная, безболезненная. Голосовое дрожание сим- метричное, не изменено.
Перкуссия
Топографическая перкуссия.
Нижние границы правого легкого:
по l. parasternalis- верхний край 6-го ребра
по l. medioclavicularis- нижний край 6-го ребра
по l. axillaris anterior- 7 ребро
по l. axillaris media- 8 ребро
по l. axillaris posterior- 9 ребро
по l. scapuiaris- 10 ребро
по l. paravertebralis- на уровне остистого отростка 11-го грудного позвонка
Нижние границы левого легкого:
по l. parasternalis- ——-
по l. medioclavicularis- ——-
по l. axillaris anterior- 7 ребро
по l. axillaris media- 9 ребро
по l. axillaris posterior- 9 ребро
по l. scapuiaris- 10 ребро
по l. paravertebralis- на уровне остистого отростка 11-го грудного позвонка
Верхние границы легких:
Спереди на 3 см выше ключицы.
Сзади на уровне остистого отростка 7 шейного позвонка.
Активная подвижность нижнего легочного края правого легкого по средней аксилярной линии:
на вдохе 4 см
на выдохе 4 см
Активная подвижность нижнего легочного края левого легкого по средней аксилярной линии:
на вдохе 4 см
на выдохе 4 см
Сравнительная перкуссия:
Над симметричными участками легочной ткани определяется ясный легочный звук.
Аускультация
Над всеми аускультативными точками выслушивается жесткое дыхание. На передней поверхности легких выслушиваются сухие хрипы.
ПИЩЕВАРИТЕЛЬНАЯ СИСТЕМА
Осмотр
Живот увеличен в объеме, распластан в положении лежа, симметрич-ный, не участвует в акте дыхания пупок втянут.
Пальпация
Поверхностная: Живот мягкий, безболезненный.Выявляется симптом флюктуации. Определяется уровень жидкости.
Глубокая: Сигмовидная кишка пальпируется в левой подвздошной области в виде эластического цилиндра, с ровной поверхностью шириной 1,5 см, подвижная, не урчащая, безболезненная.Слепая кишка пальпируется в типичном месте в виде цилиндра эластической консистенции, с ровной поверхностью, шириной 2 см, подвижная, не урчащая, безболезненная. Поперечно-ободочная кишка не пальпируется. Желудок не пальпируется.
Нижний край печени острый, неровный, плотный, безболезненный, выходит из под края реберной дуги на 3 см; Поверхность печени бугристая. Желчный пузырь не пальпируется. Симптомы Мерфи, Ортнера, френикус- отрицательные. Селезенка пальпируется.
Перкуссия
Размеры печени по Курлову: по правой седнеключичной линии 13 см, по передней срединной линии 12 см, по левой реберной дуге 7 см. Верхняя граница селезенки по левой среднеоксилярной линии на 9 ребре, нижняя на 12 ребре.
МОЧЕВЫДЕЛИТЕЛЬНАЯ СИСТЕМА
В области поясницы видимых изменений не обнаружено. Почки не паль-пируются. Симптом покалачивания по поясничной области отрицательный.
ПРЕДСТАВЛЕНИЕ О БОЛЬНОМ
Ведущими симптомами у больного являются отеки на нижних конечностях, наличие свободной жидкости в брюшной полости (асцит) и тяжесть в правом подреберье, увеличивающаяся после физической нагрузки. При поступлении одним из ведущих симптомов являлись постоянные интенсивные ноющие боли в правом подреберье, усиливающиеся после физической нагрузки и приеме жирной и жареной пищи, и слабость. Из анамнеза заболевания обращает на себя внимание перенесенный острый вирусный гепатит типа С в сентябре 1993 года, и лечение больного в декабре 1995 года в больнице Петра Великого по поводу жалоб на переодические ноющие боли в правом подреберье, возникающие после физической нагрузки и после приема тяжелой пищи, проходящие в покое, на тяжесть в правом подреберье, на тошноту, слабость, на нарастающие отеки нижних конечностей и живота, на нарушение стула. Из объективных данных интерес представляет выявление субиктеричности кожных покровов, отеков нижних конечностей, увеличение живота за счет накопления жидкости, телеангиоэктазий, расположенных на груди и лице, пальмарной эритемы (слабовыраженной), субиктеричности склер.Особый интерес представляет увеличение левой границы сердечной тупости (относительная-в пятом межреберье на среднеключичной линии), наличие твердого и полного пульса,выявление глухих тонов сердца, акцента второго тона над аортой, незначительное повышение артериального давления (130/80 мм рт. ст.); и при обследовании пищеварительной системы выявление наличия свободной жидкости брюшной полости, острого, неровного, плотного безболезненного края печени, выходящего на 3 см из под края реберной дуги, бугристой поверхности печени, незначительного увеличения размеров печени по Курлову (13 на 12 на 7 см, в основном за счет правой доли), увеличение селезенки. Нужно выделить еще умеренную алкогольную интоксикацию. Этот комплекс симтомов позволяет связать отеки нижних конечностей и асцит с двумя состояниями: патологией печени, а в частности с циррозом печени, либо с сердечной недостаточностью. Но характерный болевой синдром, анамнез и данные объективного обследования дают больше плюсов за наличие у больного цирроза печени, при чем быстрота развития (с 1993) указывает на активный цирроз, а наличие асцита — на цирроз с явлениями портальной гипертензии. Поэтому предварительный диагноз будет звучать: “Узловой цирроз печени, активный, с явлениями портальной гипертензии. Асцит.”. Для оказания первой помощи больному необходимо терапия направленная на борьбу с отеками, т.е. назначаем бессолевую диету и фуросемит по 80 мг в сутки с панангином по 1 драже 3 раза в день (для профилактики гипокалиэмии). Но нужна дифференциация цирроза с сердечной недостаточ-ностью, а это нуждается в проведении лабораторно-инструментальных исследований.
ПЛАН ОБСЛЕДОВАНИЯ
Лабораторные исследования:
1.Клинический анализ крови. Назначаем для выявления эритропении, лейкопении, тромбоцитопении (т.е. признаков гиперскленизма), и/или выявления признаков хронического воспаления (повышение СОЭ, сдвиг лейкоцитарной формулы влево).
2.Биохимический анализ крови. В нем нас интересуют показатели количество общего белка, белковых фракций, показатели белковых осадочных проб, активности аминотрансферраз (они могут быть повышены). Так как есть субиктеричность кожи обязателен показатель билирубина.
3.Анализ мочи. Так как мы подозреваем патологию печени в моче могут быть желчные пигменты и уробилин.
4.Анализ кала. Мы подозреваем цирроз печени и портальную гипертензию, поэтому может быть варикозное расширение вен прямой кишки и пищевода. Исходя из этого желательно проведение реакции на скрытую кровь (реакция Грегерсена).
Инструментальные исследования:
1.ЭКГ. Назначаем так как при физикальном исследовании выявили гипертрофию левого желудочка и для подтверждения сердечной недостаточности.
2.УЗИ органов брюшной полости. Информативно — дает данные о состоянии печени, портальной вены, селезенки и других органов брюшной полости.
3.Сканирование печени. Мы ожидаем увидеть подтверждение цирроза печени — диффузные изменения в печени и накопление РФП в селезенки.
4.Фиброэзофагогастродуоденоскопия. При этом исследовании ожидаем получение данных в подтверждение варикозного расширения вен пищевода (симптом портальной гипертензии).
5.Ректороманоскопия. Интересуют наличие варикозно-расширенных вен прямой кишки (также симптом портальной гипертензии).
6.Биопсия печени. Она даст точный ответ о наличии морфологических изменений печеночной ткани, характерных для цирроза печени
Полную версию историю болезни по терапии вы можете скачать здесь.
Источник