Кишечные инфекции клиника патогенез
ОКИ (острые кишечные инфекции) – это группа инфекционных заболеваний (около 30 видов), которые вызваны различными патогенными микроорганизмами (вирусы, простейшие, бактерии); поражают желудочно-кишечный тракт.
Причины
К появлению острых кишечных инфекций приводят следующие причины:
- Контактно-бытовое заражение – контакт с зараженным человеком, с переносчиком возбудителя (животным, человеком);
- Пищевое заражение – прием инфицированной пищи: мяса, сырой воды, молока, кремовых кондитерских изделий, немытых овощей, фруктов и ягод;
- Через зараженные предметы обихода, грязные руки;
- Купание в загрязненных водоемах.
Классификация
Виды кишечной инфекции:
-
 Дизентерия (шигеллез);
Дизентерия (шигеллез); - Ротавирусная кишечная инфекция;
- Стафилококковое пищевое отравление;
- Холера;
- Сальмонеллез;
- Кишечный иерсиниоз;
- Тиф;
- Паратиф;
- Эшерихиоз.
По типу диареи:
- Инвазивный тип (экссудативная диарея, жидкостью) – вызывают бактерии: клостридии, шигеллы, синегнойная палочка, сальмонеллы и др.;
- Секреторный вид (водянистая диарея без метеоризма) – вызывает бактериальная флора: холерный вибрион, кампилобактер, энтеротоксигенные эшерихии;
- Осмотический тип (водянистый стул с метеоризмом) – формируют вирусы: аденовирусы, ротавирусы, коронавирусы и другие;
- Смешанный тип: инвазивно-секреторный, инвазивно-осмотический.
Симптомы заболеваний
Клинические проявления зависят от вида кишечной инфекции:
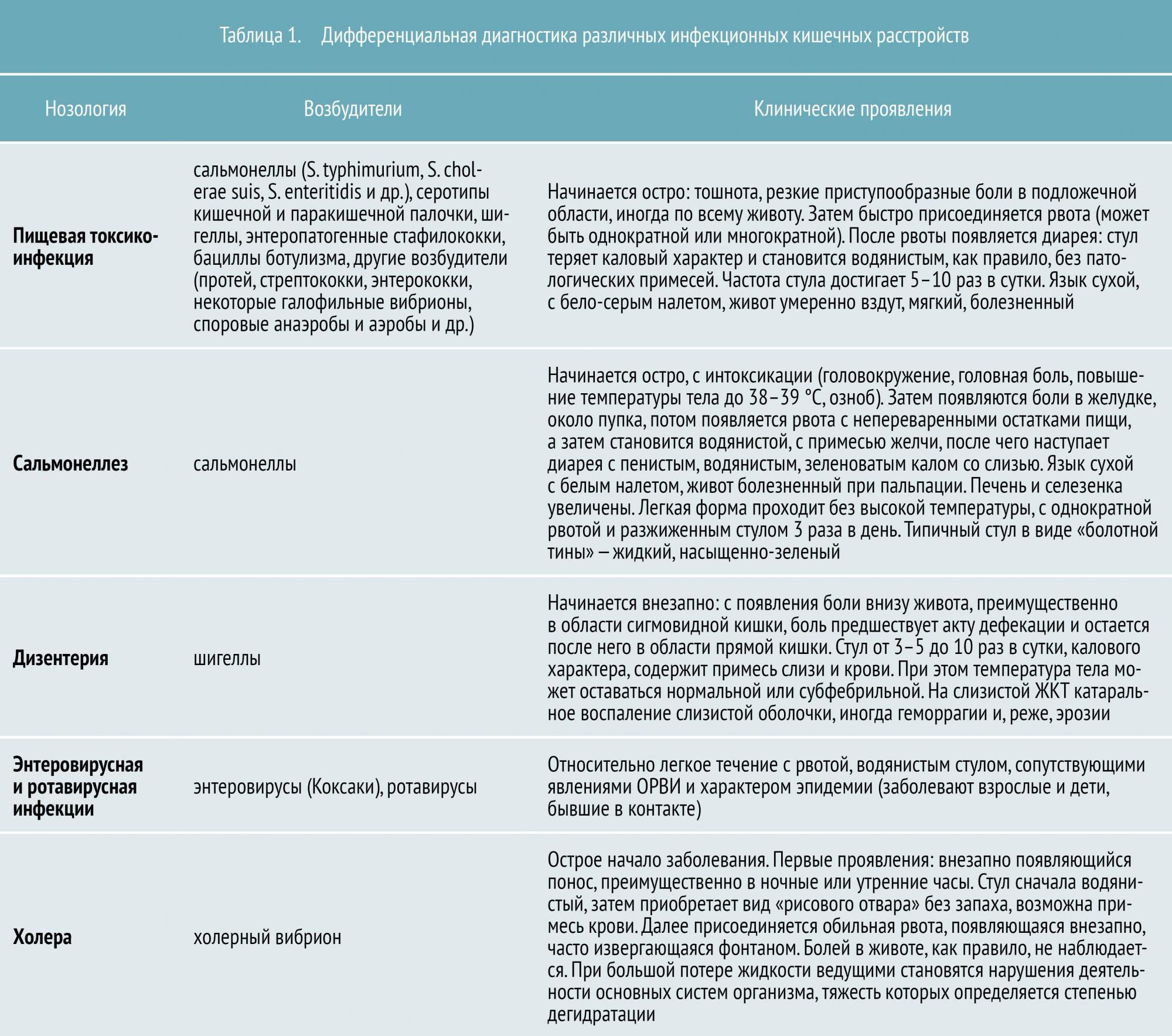
- Шигеллез: инкубационный период (момент от проникновения возбудителя в организм до проявления первых клинических признаков) составляет 24–48 часов, наблюдается лихорадка (40° и выше), водянистый понос до 10-30 раз в сутки. В испражнениях присутствует слизь, кровь, в редких случаях гной. Болевой синдром в животе схваткообразного характера. Мучительные позывы к дефекации (тенезмы), дискомфорт в области ануса;
- Ротавирусная кишечная инфекция: инкубационный период до 5 суток, болезнь характеризуется лихорадкой, многократной рвотой, в первые дни стул желтого цвета, затем становится серо-желтым, глинообразной консистенции. Кроме этого, больного беспокоит першение в горле, ринит (насморк), кашель;
- Стафилококковое пищевое отравление: первые клинические признаки появляются спустя 2-4 часа после заражения, наблюдаются интенсивные схваткообразные боли в эпигастрии, многократная рвота, гипертермия (38–38,5°). Отмечается озноб, похолодание конечностей, понижение артериального давления, диарея встречается в 50% случаев;
- Холера: инкубационный период 1-6 дней, болезнь характеризуется водянистой диареей, которая через пару дней обретает вид «рисового отвара» без запаха. У больного присутствует обильная рвота («фонтаном»), сухость в ротовой полости, осиплость голоса, возможно понижение температуры тела до 35,5–36°, судороги икроножных мышц (непроизвольные сокращения), синюшность губ и пальцев;
-
 Сальмонеллез: болезнь проявляется спустя 6 часов либо через 2-3 суток после проникновения инфекции в организм. У инфицированного человека происходит повышение температуры до 39 градусов, наблюдается диспепсия (тошнота, рвота), схваткообразные боли синдром в животе, жидкий стул зеленого цвета, водянистый, зловонный. На 2-3 сутки в кале присутствует слизь, кровь;
Сальмонеллез: болезнь проявляется спустя 6 часов либо через 2-3 суток после проникновения инфекции в организм. У инфицированного человека происходит повышение температуры до 39 градусов, наблюдается диспепсия (тошнота, рвота), схваткообразные боли синдром в животе, жидкий стул зеленого цвета, водянистый, зловонный. На 2-3 сутки в кале присутствует слизь, кровь; - Кишечный иерсиниоз: инкубационный период от 15 часов до 6 суток, проявляет себя лихорадкой (39°), ринитом, першением в горле, слезоточивостью, схваткообразным болевым синдромом. Отмечаются мышечные боли, сухость кожных покровов, выступает мелкоточечная сыпь, ладони и стопы пастозны (отечны), язык имеет малиновый окрас;
- Тиф: инкубационный период 12—14 дней, болезнь характеризуется лихорадкой (до 39°), возбудимостью больного (подвижность, разговорчивость). Лицо становится гиперемированным (красным), одутловатым (отечным), на конъюнктиве глаза присутствуют мелкие кровоизлияния, язык сухой, обложен грязно-серым налетом. Кожные покровы сухие, горячие; формируется сыпнотифозная экзантема (сыпь);
- Паратиф: болезнь проявляет себя спустя 14 дней, характеризуется ринитом, кашлем, гиперемией лица. Отмечается диспепсия (тошнота, рвота), диарея, герпетические высыпания (папулы с содержимым);
- Эшерихиоз: первые признаки болезни начинают проявлять себя спустя несколько часов. На 2 сутки отмечается жидкий, брызжущий стул желтого или оранжевого цвета до 15–20 раз в сутки, вздутие живота, урчание, рвота до 5 раз в день, гипертермия (37–39°).
ОКИ у детей
Острые кишечные инфекции у ребенка формируются по тем же причинам, что и у взрослых. Наиболее подвержены дети до 3 лет, так как их иммунная система недостаточно окрепла.
похожие статьи  Кишечник
Кишечник
Причины, симптомы и лечение Болезни Крона
384
0
 Кишечник
Кишечник
Причины, симптомы и лечение энтероколита
1 052
0
 Кишечник
Кишечник
Причины, симптомы и лечение дисбактериоза
231
0
ОКИ у детей проявляют себя выраженной клинической картиной, протекают в более тяжелой форме, чем у взрослых. Пик заболеваемости приходится на летнее время. Кишечные инфекции у детей проявляют себя в виде интоксикации организма (общая слабость, лихорадка, понижение аппетита).
Симптомы поражения пищеварительной системы:
-
 Болевой синдром в эпигастрии схваткообразного характера;
Болевой синдром в эпигастрии схваткообразного характера; - Многократная рвота;
- Частый жидкий стул;
- Головная боль;
- Лихорадка;
- Испражнения чаще всего зеленого цвета, может присутствовать кровь;
- Кожные покровы сухие, глаза западают;
- Диспепсия;
- Жажда;
- Слезотечение;
- Язык сухой, обложен густым белым налетом;
- Редкое, скудное мочеиспускание;
- Обезвоживание организма;
- Судороги;
- Потеря сознания.
Методы лечения
Во время появления симптомов ОКИ необходимо оказать первую помощь и потом обязательно обратиться к врачу, который назначит индивидуальный курс лечения.
Первая помощь
Зараженному человеку следует оказать первую доврачебную помощь:
- Изолировать инфицированного человека от окружающих;
- Больному нужно давать питье в небольшом количестве, но часто; смачивать губы салфеткой, пропитанной водой;
- Уложить набок, если есть рвота – подставить емкость;
- Расстегнуть, снять стесняющую одежду;
- Проветривать помещение;
- Прикладывать лед, обернутый в ткань, либо мокрую холодную повязку к голове;
- Нельзя давать пищу, делать очистительные клизмы;
- Запрещено прикладывать грелку, давать лекарственные средства (обезболивающие, вяжущие, жаропонижающие).
Госпитализации подлежат все дети вне зависимости от возраста, взрослые – со среднетяжелой и тяжелой формой течения инфекции.
В обязательном порядке при любой кишечной инфекции проводят промывание желудка. Его назначают вне зависимости от того, сколько прошло времени от начала заболевания, так как возбудитель может продолжительное время сохранять свою жизнеспособность на стенках желудочно-кишечного тракта.
Медикаментозное лечение
- Дезинтоксикационная терапия: пероральное введение (через рот) глюкозо-солевых растворов: регидрон, глюкосолан. Взрослым по 30 мл/кг/сутки, детям по 30–50 мл/кг/сутки;
-
 Сорбенты – выводят токсины из организма: активированный уголь, полифепан, смекта
Сорбенты – выводят токсины из организма: активированный уголь, полифепан, смекта
Смекта, 1 пакетик разводят в ½ кружки воды (в 50 мл жидкости), принимают 3 раза в день;
- Кишечные антисептики – уничтожают патогенную микрофлору: энтероседив, интетрикс, интестопан
Интетрикс, по 2 капсулы 2 раза в день;
- Противодиарейные препараты: левомицетин, энтеросгель, имодиум
Имодиум, начальная доза 2 таблетки, затем по таблетке после каждого акта дефекации, предельная суточная доза 16 мг (8 таблеток);
- Пробиотики – для восстановления нормальной кишечной микрофлоры: аципол, линекс
Аципол, по 1 капсуле трижды в день;
- Пребиотики – углеводы, которыми питаются «хорошие» микроорганизмы: хилак-форте
Хилак-форте, по 40–60 капель трижды в день;
- Ферментативные препараты – для улучшения функционирования пищеварительной системы: креон, мезим, панкреатин
Креон, по 1 капсуле в сутки;
- Антибактериальные средства: тетрациклин, цефтибутен, пенициллин.
Цефтибутен, 1 капсула в сутки.
Народная медицина
При ОКИ применяют следующие рецепты народной медицины:
-
 20 гр. листьев перечной мяты, по 15 гр. плодов фенхеля и корня аира, 30 гр. ромашки. Размельчить компоненты, 1 ст. ложку готового сбора заварить кружкой горячей воды. Принимать по 1/3 кружки трижды в день;
20 гр. листьев перечной мяты, по 15 гр. плодов фенхеля и корня аира, 30 гр. ромашки. Размельчить компоненты, 1 ст. ложку готового сбора заварить кружкой горячей воды. Принимать по 1/3 кружки трижды в день; - 40 гр. коры дуба залить литром крутого кипятка, проварить 10 минут на слабом огне. Охладить, принимать по ½ кружки 6 раз в день;
- На литр кипяченой воды 8 чайных ложек сахарного песка и ½ чайной ложки соды, 1 кружку апельсинового сока, чайную ложку соли, пить на протяжении дня.
Диета
Питание при острой кишечной инфекции должно быть дробным, не меньше 5 раз в день, обогащенным витаминами, микроэлементами, белками и жирами. Важно пить жидкость в чистом виде, не меньше 1,5 литров в день.
Разрешенные продукты:
- Кисломолочные продукты;
- Постное мясо;
- Несдобная выпечка, подсушенный хлеб;
- Крупы, злаки;
- Вегетарианские супы;
- Макароны;
- Сухофрукты;
- Овощи, ягоды, фрукты;
- Сливочное масло;
- Шиповниковый настой, морсы, чай и кофе с молоком.
Запрещенные продукты:
- Сдоба;
- Полуфабрикаты;
- Консервы;
- Жирное мясо, рыба;
- Копченые, соленые, маринованные блюда;
- Бобовые культуры;
- Грибы, капуста, лук, чеснок;
- Специи, пряности;
- Шоколад, изделия с кремом (пирожное, торт);
- Газированные и спиртные напитки.
Осложнения
Острые кишечные инфекции могут сформировать следующие осложнения:
При отсутствии лечения возможны серьезные последствия!
- Обезвоживание организма (дегидратация);
- Инфекционно-токсический шок;
- Пневмония;
- Острая почечная недостаточность;
- Летальный исход.
Профилактика
К профилактическим мероприятиям относят:
- Употребление кипяченой воды;
- Промывание овощей, фруктов;
- Соблюдение правил личной гигиены;
- Кратковременное хранение скоропортящихся продуктов;
- Термическая обработка пищи перед употреблением;
- Уборка жилья;
- Не купаться в загрязненных водоемах.
Источник
КИШЕЧНЫЕ ИНФЕКЦИИ
Кишечные инфекции инфекционные заболевания, для которых характерны фекально-оралъный путь заражения и локализация основных морфологических изменений в кишечнике.
Механизм заражения водный и пищевой, реже бытовой (грязные руки).
Источник заболевания — — больной человек или бактерионоситель.
Ведущее клиническое проявление — диарея. Чаще болеют дети.
Развитию кишечных инфекций способствует недостаточность (полом) защитных барьеров желудочно-кишечного тракта.
По этиологии кишечные инфекции могут быть вирусными, бактериальными, грибковыми, протозойными.
БАКТЕРИАЛЬНЫЕ КИШЕЧНЫЕ ИНФЕКЦИИ
• Являются самыми частыми кишечными инфекциями.
• Среди этиологических факторов наиболее важную роль играют грамотрицательные микроорганизмы, входящие в семейство энтеробактерий: Escherichia, Salmonella, Shigella, Enterobacter, Proteus, Yersinia и др.
Патогенез кишечных инфекций, вызванных грамотрицательными микроорганизмами, во многом определяется действием токсинов.
а. Энтеротоксин (экзотоксин), специфически связываясь с рецепторами энтероцитов, активирует аденилат-циклазу, что приводит к секреции в просвет кишки ионов натрия, хлора и воды с развитием диареи. Этот эффект наиболее ярко выражен при холере.
504
б. эндотоксин (его липополисахаридный компонент) усиливает местные проявления заболевания, в том числе водную диарею, стимулируя аденилатциклазную систему, а при развитии эндотоксинемии может привести к эндотоксическому (септическому) шоку с развернутой картиной ДВС-синдрома.
Действие эндотоксина обусловлено:
1) освобождением производных арахидоновой кислоты (простагландинов) и цитокинов (таких, как интерлей-кин-1 и фактор некроза опухоли) в больших концентрациях;
2) стимуляцией NO-сиитетазы в эндотелии и гладкомы-шечных клетках сосудистой стенки, что сопровождается синтезом окиси азота (NO), вызывающей стойкую вазодилатацию и гипотензию;
3) активацией системы комплемента с освобождением анафилатоксинов С3а/С5а;
4) активацией нсйтрофилов, что приводит к повреждению эндотелия и значительному повышению проницаемости капилляров;
5) активацией фактора XII (Хагемана), который запускает процесс свертывания, что может привести к развитию ДВС-синдрома.
По патогенезу и клиник о-м орфологи-ческим проявлениям выделяют:
1) заболевания, сопровождающиеся генерализацией ин-фекта (выходом его в кровь), цикличностью течения и выраженными общими проявлениями (брюшной тиф, сальмонеллезы);
2) «местные» инфекции, возбудители которых не выходят за пределы кишечника (дизентерия, холера, коли-бациллярная инфекция).
• Среди бактериальных кишечных инфекций важнейшими являются брюшной тиф, сальмонеллезы, шигеллезы (дизентерия), колибациллярная инфекция, иерсиниоз, холера.
Брюшной тиф
Брюшной тиф — острое инфекционное заболевание с циклическим течением, характеризующееся местными изменениями в тонкой (реже в ободочной) кишке и общими изменениями в связи с бактериемией.
Этиология — S. typhi abdominal is из рода сальмонелл.
• Источник — больной человек или носитель.
• Механизмы заражения — водный и пищевой (реже). Патогенез.
• Возбудитель размножается в терминальном отделе подвздошной кишки.
• Проникает в слизистую оболочку кишки (между энтероцитами), минимально повреждая ее.
• Внедряется в лимфоидный аппарат кишки (групповые и одиночные лимфоидные фолликулы, лимфатические сосуды и регионарные лимфатические узлы) с развитием в них местных изменений — первичного инфекционного комплекса.
• В конце 1-й —начале 2-й недели:
а) развивается бактериемия длительностью от нескольких дней до нескольких недель (становится положительной гемокультура);
б) появляются антитела к возбудителю (становится положительной реакция агглютинации Видаля);
в) начинается выведение возбудителя с мочой и потом, развивается бактериохолия (желчь наилучшая среда для размножения сальмонелл), наблюдаются массивное поступление сальмонелл с желчью в кишку и выведение с калом (копрокультура положительна со 2 —3-й недели);
г) повторное массивное внедрение возбудителя в лимфоидный аппарат кишки при сенсибилизации (антитела в крови с начала 2-й недели) сопровождается гиперергическими реакциями немедленного типа и приводит к развитию некротических и язвенных процессов в кишке.
Патологическая анатомия. 1. Местные изменения.
• Локализуются преимущественно в терминальном отделе подвздошной кишки (илеотиф), в подвздошной и ободочной кишке (илеоколотиф), изредка — в толстой кишке (колотиф).
• Выделяют 5 стадий местных изменений: мозговидное набухание, некроз, образование язв, чистые язвы и заживление.
• Длительность каждой стадии примерно 1 нед.
1) Стадия мозговидного набухания — острое продуктивное гранулематозное воспаление в лимфоидном аппарате
кишки с развитием макрофагальных гранулем («брюшнотифозные гранулемы»), состоящих из крупных макрофагов с обширной бледно-розовой цитоплазмой, содержащих возбудитель («брюшнотифозные клетки»); в слизистой оболочке кишки возникает катаральное воспаление.
° Гранулемы возникают в групповых и солитарных фолликулах, по ходу лимфатических сосудов стенки кишки и в регионарных лимфатических узлах.
° Групповые и солитарные фолликулы увеличиваются в объеме, выбухают в просвет кишки, поверхность их с бороздами и извилинами, напоминает поверхность головного мозга («мозговидное набухание»).
2) Стадия некроза возникает на 2-й неделе заболевания; некрозу подвергаются брюшнотифозные гранулемы в лимфо-идных фолликулах, по ходу лимфатических сосудов в мышечном слое и лимфатических узлах.
3) Стадия образования язв сопровождается отторжением некротических масс; первые язвы появляются в терминальном отделе подвздошной кишки, края их неровные, прикрыты некротическими массами — «грязные язвы».
4) Стадия «чистых язв», которые приобретают правильную форму, вытянуты по длиннику кишки.
5) В стадии заживления на месте язвы формируется слегка пигментированный едва заметный рубчик, покрытый эпителием.
° В лимфатических узлах фокусы некроза обычно петри-фицируются.
° Часто стадийность течения брюшного тифа нарушается: одномоментно в кишке обнаруживаются разностадий-ные изменения, однако более старые изменения всегда располагаются ближе к илеоцекальному углу, т.е. дистальнее.
2. Общие изменения.
• Связаны с бактериемией.
• Выделяют изменения:
а) характерные для брюшного тифа:
° брюшнотифозная экзантема розеолезно-папу-лезная сыпь на коже живота и туловища, появляется на 7—11-й день, микроскопически представлена гиперемией, отеком и лимфоидно-макрофа-гальной инфильтрацией сосочкового слоя дермы; содержит сальмонеллы;
° брюшнотифозные гранулемы преимущественно в селезенке, лимфатических узлах, костном мозге, легких, желчном пузыре;
° изредка при преобладании внекишечных гранулематозных изменений над характерными кишечными проявлениями может развиться пневмотиф, ларинготиф или холанготиф;
6) свойственные любому инфекционному заболеванию:
° гиперплазия селезенки и лимфатических узлов; ° дистрофия паренхиматозных органов. Осложнения.
1. Кишечные:
° кровотечение (чаще на 3-й неделе);
0 прободение язвы (чаще на 4-й неделе). Характерны
множественные перфорации; 0 перитонит вследствие перфорации язвы, некроза и
изъязвления брыжеечных лимфатических узлов.
2. Внекишечпые:
0 бронхопневмония (чаще связанная с вторичной инфекцией);
° гнойный перихондрит гортани;
° восковидный некроз прямых мышц живота;
0 гнойный остеомиелит и внутримышечные абсцессы;
0 брюшнотифозный сепсис (часто при этом кишечные изменения отсутствуют — typhus sine typho).
Сальмонеллезы
• Распространены во всех странах.
• С сальмонеллезами связано 30 — 50 % всех острых кишечных инфекций.
• Термин «сальмонеллез» объединяет большую группу кишечных инфекций с полиморфными клиническими проявлениями, вызываемых представителями рода сальмонелл (известно более 2,5 тыс. видов).
Этиология.
• Наиболее частые возбудители: S. typhi murium, S. en-teritidis (Gartneri), S. cholerae suis.
• Особенности возбудителя: убиквитарны, полипатогенны болеют люди, животные (в том числе домашние), птицы и пр.
Патогенез.
• Заражение происходит при употреблении в пищу зараженного мяса животных, птиц, яиц, яичного порошка, копченой рыбы, устриц, молочных продуктов и пр.
• Инкубационный период 12 —36 ч.
• Сальмонеллы попадают в тонкую кишку, внедряются в эпителий, далее проникают в собственную пластинку слизистой оболочки, захватываются макрофагами, размножаются. Развивается острый энтерит, происходит выделение эндотоксина. Возможна кратковременная бактериемия.
• Развитие клинических признаков заболевания связано с эндотоксином (см. выше) и эндотоксинемией: повышается температура тела, возникают водная диарея и гипотония, повышается свертываемость крови, в тяжелых случаях может развиться эндотоксический шок.
Патологическая анатомия. Выделяют 2 формы течения сальмонеллезов: гастроинтестинальную и генерализованную .
1. Гастроинтестиналъная форма.
• Острейший гастроэнтерит с рвотой, диареей и быстрым развитием обезвоживания (cholera nostras -домашняя холера).
• При тяжелом течении воспаление приобретает геморрагический характер.
2. Генерализованная форма встречается редко.
а. Септикописмический вариант: сальмонеллезный сепсис (септикопиемия) с развитием многочисленных абсцессов во внутренних органах.
— Сопровождается высокой летальностью.
б. Брюшнотифозный, или тифоподобный вариант: в кишечнике и лимфатических узлах происходят изменения, сходные с таковыми при брюшном тифе, но выраженные значительно слабее.
Осложнения. Возможно развитие токсикоинфекци-онного шока, острой почечной недостаточности, на фоне антибиотикотерапии — дисбактериоз.
Дизентерия (шигеллез)
Этиология чаще связана с 4 видами шигелл: S. dysen-teriae, S. flexneri, S. sonnei и S. boydi. Патогенез.
• Источник — больной человек или бациллоноситель.
• Механизм заражения:
а) S. dysenteriae передается преимущественно контактно-бытовым путем;
б) S. flexneri — водным и контактно-бытовым путем;
в) S. sonnei — пищевым (молочным) путем.
• Инкубационный период — 1 — 7 дней.
• Развитие заболевания связано с цитопатическим действием шигеллы и выделяемыми ею токсинами — экзо- и эндотоксином.
• Экзотоксин оказывает цитотоксическое (повреждает клетки), энтеротоксическое (повышает секрецию энте-роцитов) и нейротоксическое (повреждает интраму-ральные ганглии кишки) действие.
• В толстой кишке шигеллы проникают в эпителий (ко-лоноциты) и размножаются; при разрушении эпителиальной клетки шигеллы внедряются в соседние колоно-циты. Это приводит к появлению эрозий.
• Вазопаралитический эффект токсинов способствует повышению сосудистой проницаемости и экссудации, которая приводит к развитию фибринозного воспаления.
• Бактериемия при дизентерии не развивается. Патологическая анатомия.
1. Местные изменения представлены колитом с поражением слизистой оболочки прямой, сигмовидной ободочной и нисходящей ободочной (реже) кишки. Степень выраженности колита убывает по направлению к ободочной кишке.
• Различают 4 стадии развития дизентерийного колита:
1) катаральный колит (длительность 2 — 3 дня);
2) фибринозный колит (длительность 5—10 дней) может быть крупозным или дифтеритическим;
3) стадия образования язв — язвенный колит (10 —12-й день болезни), язвы имеют причудливую форму и разную глубину;
4) стадия заживления язв (3 —4-я неделя заболевания):
а) в случае небольших язвенных дефектов возможна полная регенерация;
б) при наличии глубоких язв образуются грубые рубцы, приводящие к деформации кишки и сужению ее просвета.
• Описанные выше изменения характерны для дизентерии, вызванной S. dysenteriae, протекающей наиболее тяжело.
• Для дизентерии, вызванной S. flexneri и S. sonnei, характерен катаральный колит с локализацией в дисталь-ных отделах кишки.
• У детей при дизентерии возникает фолликулярный и фолликулярно-язвенный колит, при котором в соли-тарных фолликулах кишки развиваются гиперплазия
лимфоидной ткани, центральный некроз и гнойное расплавление с последующим изъязвлением.
• У ослабленных больных при присоединении к фибринозному колиту анаэробной инфекции может развиться гангренозный колит.
• В ряде случаев возможно развитие хронических форм дизентерийного колита.
• В регионарных лимфатических узлах при дизентерии возникает лимфаденит.
2 Общие изменения:
• Умеренная гиперплазия селезенки.
• Жировая дистрофия (иногда — мелкоочаговые некрозы) печени и миокарда.
Осложнения.
а. Кишечные:
0 перфорация язв с развитием перитонита или паф»г • i проктита;
° флегмона кишки;
° внутрикишечное кровотечение (редко);
° рубцовые стенозы кишки.
б. Внекишечные:
° бронхопневмония (связанная с вторичной инфекцией); 0 пиелонефрит (может быть шигеллезным); ° серозные (токсические) артриты; ° пилефлебитические абсцессы печени; , ° при хроническом течении амилоидоз, истощение.
Холера
Холера острейшее инфекционное заболевание из группы карантинных, характеризующееся преимущественным поражением желудка и тонкой кишки.
• Распространение холеры носит характер эпидемий и пандемий.
Этиология.
1. Вибрион азиатской холеры (вибрион Коха).
2. Вибрион Эль-Тор (с этим возбудителем связана последняя пандемия).
Патогенез.
• Источник больной человек или вибриононоситель (Эль-Тор).
(чаще вод-
л
• Резервуар — вода (Эль-Тор).
• Путь заражения фекально-оральныйный).
• Инкубационный период — 1 — 6 дней.
• Вибрион попадает в двенадцатиперстную кишку, размножается, выделяя экзотоксин холероген, который, активируя аденилатциклазную систему энтероци-та, приводит к секреции в просвет кишки ионов натрия, хлора и воды (изотонической жидкости); развивается профузная диарея, обусловливающая обезвоживание, гиповолемический шок, метаболический ацидоз и тканевую гипоксию.
Клиник о-м орфологические стадии х оле р ы.
1. Холерный энтерит.
• Сопровождается тяжелой диареей.
• Морфологически выявляются серозный отек ворсин тонкой кишки, набухание энтероцитов, небольшой лимфоидно-клеточный инфильтрат с примесью ней-трофилов (воспалительная реакция выражена незначительно, поскольку холерный токсин ингибирует хемотаксис нейтрофилов и фагоцитоз).
• При электронной микроскопии виден отек базальных отделов энтероцитов со смещением органелл в апикальный отдел.
2. Холерный гастроэнтерит: к диарее присоединяется рвота, усиливается дегидратация.
3. Холерный алгид.
• Развернутая картина эксикоза (обезвоживания): снижение артериального давления, сгущение крови (цветовой показатель больше единицы, лейкоцитоз), характерный вид больного: «рука прачки», «поза гладиатора», «лицо Гиппократа».
• В тонкой кишке выражено полнокровие, вакуолизация и слущивание эпителиальных клеток.
• В просвете кишки жидкость, имеющая вид рисового
отвара.
• Селезенка уменьшена, маленькая, плотная. Выраженные дистрофические изменения внутренних органов.
Специфические осложнения холеры. 1. Холерный тифоид.
• Развивается на фоне сенсибилизации к вибриону.
• В толстой кишке развивается дифтеритический колит.
• В почках возникает интракапиллярный продуктивный гломерулонефрит.
• Характерно увеличение селезенки вследствие гиперплазии пульпы.
2. Хлоргидропеническая уремия (некротический
нефроз с кортикальными некрозами). Неспецифические осложнения холеры.
• Связаны с присоединением вторичной инфекции.
• Наиболее часто развивается очаговая пневмония.
• Реже возникают абсцессы, флегмона, рожа, сепсис. Патоморфоз.
• Для современной холеры, вызываемой вибрионом Эль-Тор, характерно частое вибриононосительство, более легкое течение, редкое развитие осложнений.
• Летальность при правильном лечении составляет менее 1 %, тогда как в прошлом умирал каждый третий больной.
Источник