Лопаткина аутоиммунный гепатит и его вариантные формы
Аутоиммунный гепатит представляет собой хроническое воспалительное заболевание печени, характеризующееся наличием типичных аутоантител, повышением уровня гамма-глобулинов и хорошим ответом на иммуносупрессивную терапию. Приведены клaссификaция, сoвременнaя диaгнoстикa и oснoвные нaпрaвления в лечении аутоиммунного гепатита.

Балльная система диагностики АИГ
Первое описание аутоиммунного гепатита (АИГ) принадлежит шведскому врачу Яну Вальденстрему (1950). В 1956 г. Дж. Маккей впервые предложил термин «люпоидный гепатит», так как при этом заболевании у больных в крови нередко определялись волчаночные клетки. Только в 1993 г. Международной группой по изучению болезней печени был предложен термин «аутоиммунный гепатит», а также сформулированы критерии установления диагноза [1, 2].
До сих пор окончательно не установлена непосредственная причина возникновения и развития этого заболевания. Поэтому понятие «аутоиммунный» отражает не этиологию, а патогенез болезни. Считается, что ключевая роль в патогенезе АИГ принадлежит нарушению иммунорегуляции [3].
Эпидемиология
Хотя аутоиммунный гепатит является редким заболеванием, среди всех аутоиммунных заболеваний печени он считается наиболее хорошо изученным. Частота АИГ в европейских странах составляет 0,1–1,9 на 100 тыс. населения в год, а распространенность колеблется от 2,2 до 17 случаев на 100 тыс. населения. Частота аутоиммунного гепатита в Японии намного ниже, чем в Европе, и составляет всего лишь 0,01–0,08 на 100 тыс. населения в год [4]. По данным клинических рекомендаций по диагностике и лечению аутоиммунного гепатита, в РФ количество этих пациентов, по приблизительным подсчетам, составляет 10–20 тыс. [5].
Болеют преимущественно женщины (соотношение мужчин и женщин 1:12). Заболевание чаще развивается в возрасте от 15 до 24 лет, второй пик заболеваемости отмечается в возрастной период от 45 до 55 лет. На долю АИГ приходится 2–6% всех трансплантаций печени [4, 5].
Этиология и патогенез
Пусковой фактор АИГ до сих пор окончательно не установлен. В качестве возможных этиологических факторов обсуждается роль вирусной инфекции (вирусов гепатита А, B, D и С, Е, вируса простого герпеса 1-го типа, кори, вируса Эпштейна – Барр (ЕВV), ВИЧ, ретровирусов), реактивных метаболитов лекарственных препаратов, экзогенных веществ, наследственной предрасположенности [4].
Для АИГ характерна тесная связь с рядом антигенов главного комплекса гистосовместимости (MHC; HLA у человека), участвующих в иммунорегуляторных процессах. C предрасположенностью к АИГ ассоциированы все аллели HLA DR3. Так, у лиц, гомозиготных по DR3*0101, относительный риск заболеваемости АИГ 1-го типа составляет от 4,2 до 14,7%. Аллели А1, В8 и DR3 часто наследуются вместе вследствие неравновесного сцепления. Для HLA DR3-позитивных больных характерны ранний дебют и агрессивное течение заболевания, а также частые рецидивы при снижении дозы или отмене кортикостероидов [4, 6].
Другим часто встречающимся при АИГ антигеном оказывается HLA DR4, более распространенный в Японии и странах Юго-Восточной Азии [4].
Роль вирусов гепатита и других гепатотропных вирусов как триггерных факторов в развитии АИГ заключается в следующем:
- вирусы могут индуцировать аутоиммунитет посредством высвобождения цитокинов, которые активируют аутореактивные Т-клетки и модифицируют процессинг и презентацию собственного антигена;
- вирусы могут активировать аутореактивные Т-клетки путем молекулярной мимикрии (сходство структур нормальных белков и белков вируса) собственных антигенов или путем суперантигенной стимуляции значительной части Т-клеток, которые включают аутореактивные иммуноциты.
У ряда больных АИГ (4%) имеются серологические маркеры НВV-инфекции.
Реактивные метаболиты лекарственных средств могут инициировать иммунопатологические реакции. Установлено, что биохимические, иммуносерологические и гистологические изменения печени, неотличимые от таковых при спорадическом АИГ, могут вызвать оксифенизатин, метилдопа, нитрофурантоин, миноциклин, диклофенак, пемолин, пропилтиоурацил, тиэниловая кислота (АИГ 2-го типа). Другие препараты (сульфаниламиды, изониазид) могут индуцировать гистологические изменения печени, наблюдаемые при АИГ, которые не сопровождаются характерными иммуносерологическими признаками [7, 8].
Современные представления о патогенезе АИГ предусматривают взаимодействие факторов окружающей среды, нарушения механизмов иммунной толерантности и генетической предрасположенности. Это взаимодействие индуцирует Т-клеточные иммунные реакции против антигенов гепатоцитов, что ведет к развитию прогрессирующих некровоспалительных и фибротических изменений в печени [4].
Классификация
Выделяют три типа АИГ соответственно профилям выявляемых аутоантител:
- АИГ типа 1, характеризующийся циркуляцией антинуклеарных (ANA) аутоантител у 70–80% больных и/или антигладкомышечных аутоантител (SMA) – у 50–70%, нередко в сочетании с антинейтрофильными цитоплазматическими антителами р-типа (p-ANCA). Может развиваться в любом возрасте, однако типичны характерные возрастные пики (10–20 лет и постменопаузальный период). У 43% пациентов в отсутствие патогенетического лечения цирроз формируется в течение трех лет. У большинства больных этой группы отмечается хороший ответ на кортикостероидную терапию, при этом у 20% сохраняется стойкая ремиссия после отмены иммуносупрессоров [1, 4];
- АИГ типа 2 с антителами к микросомам печени и почек I типа (анти-LKM-l), определяемыми у 100% больных, иногда в сочетании с анти-LКМ-3 и антителами к печеночно-цитозольному антигену (анти-LC-l). Данный тип АИГ наблюдается существенно реже (10–15% больных) и преимущественно у детей. Течение заболевания характеризуется более высокой биохимической и гистологической активностью. Цирроз за трехлетний период формируется в два раза чаще, чем при АИГ типа 1, что определяет худший прогноз. Тип 2 более резистентен к медикаментозной иммуносупрессии, а отмена препаратов обычно ведет к рецидиву заболевания [1, 4];
- АИГ типа 3 с антителами к растворимому печеночному антигену (анти-SLA) и печеночно-панкреатическому антигену (анти-LP). Последний тип выделяется не всеми авторами; многими он рассматривается как подтип АИГ-1, учитывая одинаковое клиническое течение и частое (до 74%) выявление соответствующих серологических маркеров (ANA и SMA). Клинические характеристики данного типа гепатита недостаточно изучены [4].
Клиника
Хронический АИГ может в течение нескольких месяцев или лет оставаться бессимптомным до того момента, когда проявится желтуха и можно будет поставить точный диагноз. Выделяют два варианта начала заболевания [3]:
- заболевание начинается как острый вирусный гепатит: появляется слабость, отсутствует аппетит, моча темнеет, возникает желтуха с выраженной гипербилирубинемией, а также высоким уровнем аминотрансфераз в крови;
- второй вариант начала АИГ характеризуется преобладанием внепеченочных проявлений и повышением температуры, что приводит к неверному диагнозу системной красной волчанки, сепсиса, ревматизма или ревматоидного артрита.
АИГ наиболее часто проявляется неспецифическими симптомами и характеризуется широким спектром клинических проявлений: от бессимптомного до тяжелого, иногда фульминантного гепатита с наличием или отсутствием внепеченочных признаков [4].
Ведущими клиническими признаками АИГ служат необратимый характер течения процесса (самопрогрессирование), уплотнение печени, неровность ее поверхности (бугристость), наличие факторов риска (вирусный гепатит, реципиенты крови, оперативные вмешательства, злоупотребление алкоголем, вирусоносительство НВs-антигена), поздняя симптоматика цирроза печени (телеангиэктазии, сосудистые звездочки, пальмарная эритема, исчерченность ногтей, «барабанные палочки», геморрагический диатез, темно-серый цвет кожных покровов, эндокринопатии). Для хронического АИГ характерно прогредиентное непрерывное или часто рецидивирующее течение в течение ряда лет с короткими светлыми промежутками продолжительностью до месяца. Обострения проявляются повторными эпизодами невыраженной желтухи, увеличением печени и/или неспецифическими синдромами, такими как: гепатомегалия – характеризуется постоянством, печень выступает на 5–7 см из-под реберной дуги, уплотнена, край заострен, болезненная при пальпации;
- спленомегалия – находится в прямой зависимости от степени активности гепатита;
- активность гепатита – проявляется степенью выраженности синдрома цитолиза – повышением активности трансаминаз (аланинаминотрансферазы (АЛТ), аспартатаминотрансферазы (АСТ)) в 5–10 раз, монофосфатальдолазы, лактатдегидрогеназы;
- синдром холестаза – желтуха, кожный зуд, гипербилирубинемия, гиперхолестеринемия, повышение щелочной фосфатазы (ЩФ) сыворотки крови;
- астеновегетативный синдром – слабость, утомляемость, снижение работоспособности, нервозность, ипохондрия, похудение;
- болевой синдром – постоянные, ноющие боли, усиливающиеся после физической нагрузки, или чувство тяжести и переполнения в области правого подреберья;
- диспепсический синдром;
- синдром малой печеночной недостаточности – сонливость, кровоточивость;
- синдром внепеченочных проявлений – артралгии, миалгии, повышение температуры, увеличение лимфоузлов, аменорея, снижение либидо, гинекомастия, сосудистые звездочки, «печеночные ладони», синдром Шегрена, сухость кожных покровов, серозиты, плевриты, вторичный гиперальдостеронизм, гидроперикард, сухой перикардит, экссудативный плеврит, «печеночный диабет», интерстициальный нефрит [4, 8, 9].
Диагностика
Диагноз АИГ устанавливается при отсутствии в анамнезе гемотрансфузий, приема гепатотоксических медикаментов, злоупотребления алкоголем, при уровнях гамма-глобулинов и иммуноглобулина (Ig) G, более чем в 1,5 раза превышающих нормальные значения, при титрах ANA, SMA, LKM выше 1:88 для взрослых. Значительно и в большей степени повышается активность АЛТ, АСТ, гамма-глобулинов, IgG по сравнению с ЩФ и гамма-глутамилтранспептидазой на фоне характерных для заболевания аллелей HLA B8 и DR3 у большинства больных (80%).
Диагноз АИГ может быть установлен только после исключения более распространенных заболеваний печени. Вместе с тем в клинических рекомендациях Российской гастроэнтерологической ассоциации указано, что АИГ следует включать в круг дифференциального диагноза в случаях любого гепатита неуточненной этиологии, а также известной этиологии при атипичном течении, принимая во внимание возможность развития перекрестных синдромов [2, 4, 7, 10].
Международной группой по изучению АИГ предложена балльная система диагностики данного заболевания (таблица) [7, 11].
Методы визуальной диагностики, такие как ультрасонография, компьютерная и магнитно-резонансная томография, не играют существенной роли в диагностике АИГ. Однако они позволяют исключить злокачественные опухоли печени (правда, редко встречающиеся у больных АИГ) и установить, прогрессирует ли аутоиммунный гепатит (с исходом в цирроз печени) [5, 11].
Пункционная биопсия печени и гистологические исследования
Морфологическое исследование ткани печени не обязательно для подтверждения диагноза, но дает значимую дополнительную информацию. Характерными (но не патогномоничными) гистологическими признаками служат инфильтрация портальных и перипортальных зон Т-лимфоцитами и плазматическими клетками, перипортальный гепатит со ступенчатыми или мостовидными некрозами. Приблизительно в 1/3 случаев воспалительные изменения затрагивают желчные протоки [4, 8]. В большинстве случаев это приводит к нарушению дольковой структуры печени, избыточному фиброгенезу и формированию цирроза печени. Цирроз обычно имеет черты макронодулярного и формируется на фоне незатухающей активности патологического процесса. Изменения гепатоцитов представлены гидропической, реже жировой дистрофией [4, 11].
Дифференциальный диагноз
Следует помнить, что для вирусных гепатитов также характерен аутоиммунный компонент, поэтому очень важно дифференцировать истинный АИГ и вирус-ассоциированную аутоиммунную реакцию при вирусном гепатите [1].
С этой целью исследуют серологические маркеры гепатотропных вирусов: HBsAg, HBeAg, анти-HBc IgM, HBV ДНК, анти-HCV, HCV РНК, нуклеиновые кислоты вируса Эпштейна – Барр и цитомегаловируса. Необходимо отметить, что исследование антител к вирусу гепатита С должно осуществляться с помощью иммуноферментного анализа как минимум второго поколения, желательно с последующим подтверждением результатов рекомбинантным иммуноблоттингом. Данное требование обусловлено высокой вероятностью получения ложноположительного результата анализа на анти-HCV при применении иммуноферментной системы первого поколения, особенно у больных с выраженной гипергаммаглобулинемией [7, 9, 10].
Разграничение вирусного гепатита с продукцией аутоантител и истинного АИГ важно по причине принципиально разных подходов к терапии: назначение противовирусных препаратов в первом случае и иммуносупрессоров – во втором [8].
Лечение
Традиционно для лечения АИГ в течение уже многих десятилетий используются глюкокортикостероиды (ГКС) в виде монотерапии или их сочетание с цитостатиками – азатиоприном, 6-меркаптопурином в течение длительного времени, а при необходимости и пожизненно. При применении противовоспалительной иммуносупрессивной терапии как минимум в 70–75% случаев удается достичь биохимической ремиссии заболевания. Золотым стандартом лечения была признана комбинация преднизолона и азатиоприна [4, 8, 9].
При монотерапии преднизолоном в течение первой недели назначают дозу 60 мг/сут, впоследствии ее снижают на 10 мг в неделю до достижения 30 мг/сут. Затем снижение проводится более плавно – на 5 мг в неделю. Таким образом, приблизительно к шестой неделе доза составляет 8–10 мг/сут. Применение подобной схемы лечения сопряжено с развитием таких серьезных побочных явлений, как остеопороз, сахарный диабет, катаракта, артериальная гипертензия, инфекционные осложнения, изменение телосложения по кушингоидному типу, акне, ожирение [4, 9].
Недостаточная эффективность преднизолона или тяжелые побочные эффекты при его назначении служат основанием для подключения к терапии азатиоприна. Комбинация преднизолона с азатиоприном может уменьшить побочные эффекты (при этом требуется небольшая доза преднизолона). Лучше назначить 10 мг/сут преднизолона в сочетании с 50 мг/сут азатиоприна, чем один преднизолон, но в большей дозе [2, 5, 8].
При положительном ответе на лечение иммуносупрессоры могут быть отменены через один-два года при отсутствии воспалительных изменений в печеночном биоптате.
К сожалению, 20% пациентов с АИГ невосприимчивы к перечисленным препаратам или плохо их переносят, 10% вынуждены прекратить лечение в связи с развитием серьезных побочных эффектов. Поэтому в последнее время клиницистов все чаще привлекает возможность использования препаратов, обладающих высокой ГКС-активностью и не дающих системных побочных эффектов [8].
Один из них – будесонид (Буденофальк) – единственный в России топический синтетический ГКС второго поколения в форме для перорального применения. Очень высокая аффинность будесонида к стероидным рецепторам (в 60 раз выше, чем у преднизолона) обеспечивает препарату более высокую эффективность, чем у системных ГКС [3, 8].
В настоящее время приоритет в лечении АИГ принадлежит урсодезоксихолевой кислоте, которая оказывает цитопротективное, иммуномодулирующее, антихолестатическое и антифибротическое действие, особенно при выраженном холестазе, в дозе 15–20 мг/кг/сут. Применяется в качестве монотерапии или в комплексе с преднизолоном или буденофальком и азатиоприном, что позволяет снизить дозы и уменьшить побочные эффекты этих препаратов [2, 3, 5].
При достижении стабилизации активности заболевания в качестве поддерживающей терапии возможно назначение гепатопротекторов-антиоксидантов, содержащих силимарин (Легалон), вместе с комплексом витаминов группы В [6, 8].
Прогноз
Прогноз при аутоиммунном гепатите зависит от своевременности постановки диагноза. Факторами риска неблагоприятного течения являются поздняя диагностика, высокая активность воспаления, позднее начало лечения, молодой возраст, а также генотип HLA DR3. Прогноз существенно улучшился после внедрения в клиническую практику иммуносупрессивной терапии [5].
Нелеченый аутоиммунный гепатит имеет плохой прогноз: пятилетняя выживаемость составляет 5%, десятилетняя – 10%. При лечении АИГ современными методами 20-летняя выживаемость превышает 80%, при развитии декомпенсированного цирроза печени она снижается до 10%. Трансплантация печени дает хороший результат [3].
Несмотря на достижения современной гепатологии, АИГ остается сложной диагностической и лечебной проблемой внутренней медицины [2, 3, 5].
Источник
Иммунолог Надежда Кнауэро патогенезе, клинике и лечении иммунного поражения печени
Аутоиммунный гепатит (АИГ) — это хроническое воспалительное заболевание печени, характеризующееся утратой иммунологической толерантности организма к тканевым антигенам [1, 2].
Впервые сведения о тяжелом поражении печени с выраженной желтухой и гиперпротеинемией появились в 30–40‑х гг. XX века. В 1950 г. шведский врач Ян Вальденстрем (Jan Waldenström) наблюдал у 6 молодых женщин хронический гепатит с желтухой, телеангиоэктазиями, повышением СОЭ, гипергаммаглобулинемией. Гепатит хорошо отвечал на лечение кортикотропином [3]. Из-за сходства лабораторных изменений с картиной системной красной волчанки (наличие антинуклеарных антител в сыворотке, положительные результаты LE-теста) одним из названий патологии стал «люпоидный гепатит».
В настоящее время аутоиммунный гепатит определяют как хронический, преимущественно перипортальный гепатит с лимфоцитарно-плазмоцитарной инфильтрацией и ступенчатыми некрозами (рис. 1). Характерные проявления: гипергаммаглобулинемия, появление аутоантител в крови.
Классификация
В зависимости от вида аутоантител выделяют три типа заболевания:
- АИГ 1 типа встречается наиболее часто и характеризуется появлением в крови антинуклеарных антител (АНА, antinuclear antibodies, ANA) и/или антител к гладким мышцам (АГМА, smooth muscle antibodies, SMA).
- При АИГ 2 типа образуются аутоантитела к микросомальным антигенам печени и почек (anti-liver kidney microsomal type-1 antibodies, anti-LKM-1).
- АИГ 3 типа связан с образованием аутоантител к растворимому печеночному антигену, ткани печени и поджелудочной железы (anti-soluble liver antigen/liver-pancreas antibodies, anti-SLA/LP).
Некоторые авторы объединяют АИГ 1 и АИГ 3 в силу сходства клинико-эпидемиологических особенностей [4].Существуют также перекрестные формы (overlap syndrome) различных аутоиммунных патологий печени, включающие в себя АИГ: АИГ+ПБЦ (первичный билиарный цирроз), АИГ+ПСХ (первичный склерозирующий холангит). Пока не вполне ясно, следует ли считать эти заболевания параллельно текущими самостоятельными нозологиями или частями непрерывного патологического процесса.
В качестве отдельной нозологии рассматривается АИГ, развившийся de novo после трансплантации печени, выполненной по поводу печеночной недостаточности, связанной с другими заболеваниями [1, 5].
Аутоиммунный гепатит встречается повсеместно. Распространенность АИГ в европейских странах — около 170 случаев на 1 млн населения. При этом до 80 % всех случаев составляет АИГ 1 типа. АИГ 2 типа распространен неравномерно — до 4 % в США и до 20 % в Европе.
Болеют преимущественно женщины (соотношение полов среди пациентов в странах Европы составляет 3–4:1). Возраст заболевших — от 1 года до 80 лет, средний возраст — около 40 лет [6].
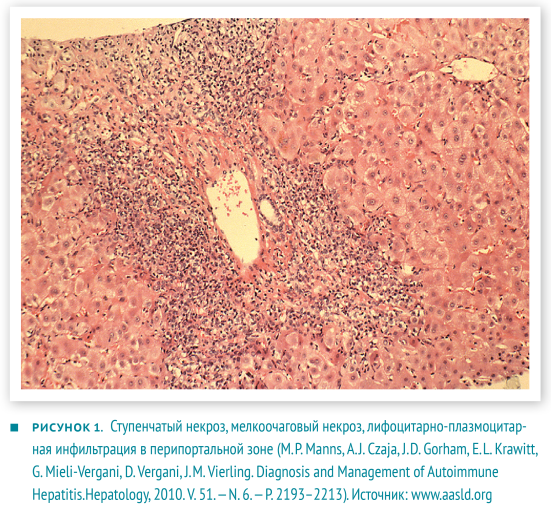
Этиопатогенез
Этиология АИГ неизвестна, однако считается, что на развитие заболевания влияют как генетические факторы, так и факторы окружения.
Важным звеном патогенеза могут быть определенные аллели генов HLA II (человеческий лейкоцитарный антиген типа II, Human leucocyte antigen II) и генов, связанных с регуляцией деятельности иммунной системы [7, 8].
Отдельно стоит сказать об АИГ, входящем в клиническую картину аутоиммунного полиэндокринного синдрома (autoimmune polyendocrine syndrome, autoimmune polyendocrinopathy-candidiasis-ectodermal dystrophy, APECED). Это моногенное заболевание с аутосомно-рецессивным наследованием, связанное с мутацией в гене AIRE1. Таким образом, в данном случае генетическая детерминированность является доказанным фактом [4, 9].
Аутоиммунный процесс при АИГ представляет собой Т-клеточный иммунный ответ, сопровождающийся образованием антител к аутоантигенам и воспалительным повреждением тканей.
Факторы патогенеза АИГ:
- провоспалительные факторы (цитокины), продуцируемые клетками в ходе иммунного ответа. Косвенным подтверждением может служить то, что аутоиммунные заболевания часто бывают сопряжены с бактериальными или вирусными инфекциями;
- угнетение активности регуляторных Т-клеток, играющих важнейшую роль в поддержании толерантности к аутоантигенам;
- нарушение регуляции апоптоза, в норме — механизма, контролирующего иммунный ответ и его «правильность»;
- молекулярная мимикрия — явление, когда иммунный ответ против внешних патогенов может затрагивать и структурно схожие с ними собственные компоненты. Важную роль в этом могут играть вирусные агенты. Так, в нескольких исследованиях было показано наличие пула циркулирующих аутоантител (ANA, SMA, anti-LKM-1) у пациентов, страдающих вирусными гепатитами В и С [2,4];
- фактор токсического лекарственного воздействия на печень. Некоторые исследователи связывают манифестацию АИГ с употреблением противогрибковых препаратов, нестероидных противовоспалительных средств.
Клиника
Примерно у четверти больных АИГ начинается остро, описаны даже редкие случаи развития острой печеночной недостаточности. Острый гепатит с желтухой чаще встречается у детей и молодых людей, у этой же группы чаще отмечается фульминантное течение заболевания [6].
Следует отметить, что у некоторых пациентов с явлениями острого АИГ в отсутствие лечения может наблюдаться спонтанное улучшение состояния и нормализация лабораторных показателей. Однако через несколько месяцев обычно наступает повторный эпизод АИГ. Гистологически также определяется персистирующий воспалительный процесс в печени [6].
Чаще клиника АИГ соответствует клинике хронического гепатита и включает в себя такие симптомы, как астения, тошнота, рвота, боли или дискомфорт в правом верхнем квадранте живота, желтуха, порой сопровождающаяся кожным зудом, артралгии, реже — пальмарная эритема, телеангиэктазии, гепатомегалия [2, 6]. При развившемся циррозе печени могут превалировать симптомы портальной гипертензии, явления энцефалопатии.
АИГ может быть сопряжен с аутоиммунными заболеваниями различных профилей:
- гематологического (тромбоцитопеническая пурпура, аутоиммунная гемолитическая анемия);
- гастроэнтерологического (воспалительные заболевания кишечника);
- ревматологического (ревматоидный артрит, синдром Шегрена, системная склеродермия);
- эндокринного (аутоиммунный тиреоидит, сахарный диабет);
и других профилей (узловая эритема, пролиферативный гломерулонефрит) [1, 2].
Диагностика АИГ
Диагностика аутоиммунного гепатита основывается на:
- результатах исследований: клинического, серологического и иммунологического;
- исключении других заболеваний печени, протекающих с аутоиммунным компонентом или без оного (хронический вирусный гепатит, токсический гепатит, неалкогольный стеатоз, болезнь Вильсона, гемохроматоз, а также криптогенный гепатит).
АИГ 1 и 3 типа схожи по демографическим характеристикам заболевших, профилю HLA, активности воспалительного процесса и ответу на терапию. Существенные отличия имеет АИГ 2 типа, поражающий чаще детей и подростков и обычно имеющий острое начало и более тяжелое течение.
Необходимо помнить о вероятном АИГ у пациентов с повышением уровня печеночных ферментов, а также у пациентов с циррозом печени. При наличии признаков холестаза в круг патологий для проведения дифференциального диагноза следует включить первичный билиарный цирроз и первичный склерозирующий холангит.
Клинический поиск включает в себя определение таких лабораторных показателей, как активность аланинаминотрансферазы и аспартатаминотрансферазы (АЛТ и АСТ), щелочной фосфатазы (ЩФ), уровень альбумина, гамма-глобулина, IgG, билирубина (связанного и несвязанного). Необходимо также определение уровня аутоантител в сыворотке крови и получение данных гистологического исследования [9].
Для больных, у которых в течение 4 лет не удалось достичь ремиссии и приостановить развитие цирроза, метод выбора — трансплантация печени. 10‑летняя выживаемость у пациентов, перенесших эту операцию, достаточно высока (75–85 %), однако и доля рецидивов достигает 11–41 %. Сохранение аутоантител в крови не является признаком рецидива АИГ и не позволяет предсказать его развитие.
Методы визуальной диагностики (УЗИ, КТ, МРТ) не имеют решающего вклада в диагностику АИГ, однако позволяют установить факт прогрессии АИГ и исход в цирроз печени, а также исключить наличие очаговой патологии.В целом диагностика базируется на 4 пунктах [10]:
- Гипергаммаглобулинемия — один из наиболее доступных тестов. Показательно повышение уровня IgG при нормальном уровне IgA и IgM. Однако существуют трудности при работе с пациентами с исходно низким уровнем IgG, а также с пациентами (5–10 %) с нормальным уровнем IgG при АИГ. В целом этот тест считается полезным при мониторинге активности заболевания на фоне лечения [6].
- Наличие аутоантител. При этом антитела типов ANA и SMA не являются специфическим признаком аутоиммунного гепатита, также как и антитела anti-LKM-1, встречающиеся у 1/3 детей и малой части взрослых, страдающих АИГ. Только антитела anti-SLA/LP специфичны для АИГ. Также у пациентов могут определяться антитела к двухцепочечной ДНК.
- Гистологические изменения, оцениваются в комплексе с предыдущими показателями. Не существует строго патогномоничных признаков АИГ, но многие изменения являются весьма типичными. Портальные поля инфильтрированы в разной степени Т-лимфоцитами и плазмоцитами. Воспалительные инфильтраты способны «отсекать» и разрушать отдельные гепатоциты, проникая в паренхиму печени, — данное явление описано как ступенчатый (мелкоочаговый некроз), пограничный гепатит (interface hepatitis). Внутри долек возникает баллонная дегенерация гепатоцитов с их отеком, образованием розеток и некрозом отдельных гепатоцитов — рис. 2. Для фульминантного течения часто характерны центролобулярные некрозы. Также могут наблюдаться мостовидные некрозы, соединяющие соседние перипортальные поля [2, 6].
- Отсутствие маркеров вирусного гепатита.
- Международной группой по исследованию АИГ разработана балльная система для оценки достоверности диагноза — табл. 1.
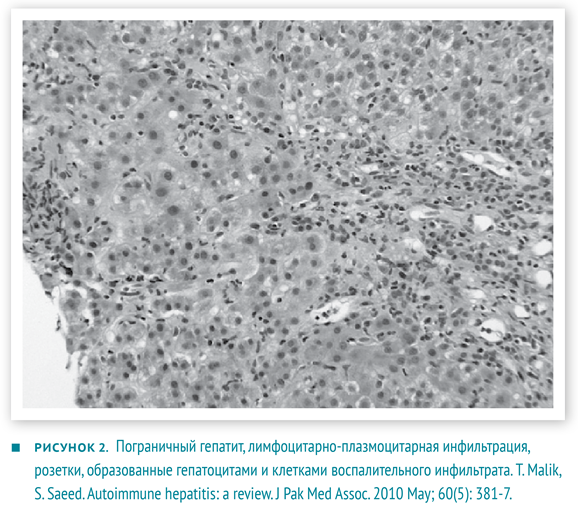
Лечение аутоиммунного гепатита
АИГ относится к заболеваниям, при которых лечение позволяет существенно повысить выживаемость больных.
Показаниями для начала лечения служат:
- повышение активности АСТ в сыворотке крови в 10 раз по сравнению с нормой или в 5 раз, но в сочетании с двукратным повышением уровня гамма-глобулина;
- наличие мостовидных или мультилобулярных некрозов при гистологическом исследовании;
- выраженная клиника — общие симптомы и симптомы поражения печени.
Менее выраженные отклонения в лабораторных показателях в сочетании с менее выраженной клиникой являются относительным показанием к лечению. При неактивном циррозе печени, наличии признаков портальной гипертензии в отсутствие признаков активного гепатита, при «мягком» гепатите со ступенчатыми некрозами и без клинических проявлений лечение не показано [1, 9].
Общая концепция терапии при АИГ предполагает достижение и поддержание ремиссии. Базовой является иммуносупрессивная терапия — глюкокортикостероиды (преднизолон) в качестве монотерапии или в сочетании с азатиоприном [2, 6, 9, 11]. Терапия продолжается до достижения ремиссии, причем важно достичь именно гистологически подтвержденной ремиссии, которая может отставать от нормализации лабораторных показателей на 6–12 мес. Лабораторная же ремиссия описывается как нормализация уровня АСТ, АЛТ, гамма-глобулина, IgG [2].
Поддерживающую терапию более низкими дозами иммуносупрессантов для снижения вероятности рецидива после достижения ремиссии проводят по крайней мере в течение 2 лет.
Кроме того, обсуждается возможность применения препаратов урсодезоксихолевой кислоты (УДХК)при аутоиммунном гепатите в качестве сопутствующей терапии или даже монотерапии [11]. АИГ у пациентов, получавших препараты УДХК при моно- и комбинированной терапии, характеризовался более мягким течением и ускоренной нормализацией лабораторных показателей.
Ответ на лечение
Результаты лечения преднизолоном и азатиоприном при АИГ могут быть следующими:
- Полный ответ — нормализация лабораторных показателей, которая сохраняется в течение года на фоне поддерживающей терапии. При этом нормализуется и гистологическая картина (за исключением небольших остаточных изменений). О полной эффективности лечения говорят и в тех случаях, когда достоверно уменьшается выраженность клинических маркеров аутоиммунного гепатита, и в течение первых месяцев терапии лабораторные показатели улучшаются по крайней мере на 50 % (а в последующие 6 месяцев не превышают нормальный уровень более чем в 2 раза).
- Частичный ответ — отмечается улучшение клинических симптомов и в течение первых 2 месяцев наблюдается улучшение лабораторных показателей на 50 %. В последующем положительная динамика сохраняется, однако полной или практически полной нормализации лабораторных показателей в течение года не происходит.
- Отсутствие терапевтического эффекта (неэффективность лечения) — улучшение лабораторных показателей менее чем на 50 % в первые 4 недели лечения, причем дальнейшего их снижения (вне зависимости от клинического или гистологического улучшения) не происходит.
- Неблагоприятный исход терапии характеризуется дальнейшим ухудшением течения заболевания (хотя в некоторых случаях и отмечается улучшение лабораторных показателей).
О рецидиве заболевания говорят, когда после достижения полного ответа вновь появляются клинические симптомы и ухудшаются лабораторные показатели.
Обычно терапия дает хороший эффект, однако у 10–15 % больных она не приводит к улучшению, хотя и хорошо переносится. Причинами неэффективности терапии могут служить [6]:
- отсутствие ответа на препарат;
- отсутствие комплаенса и приверженности терапии;
- непереносимость препаратов;
- наличие перекрестных синдромов;
- гепатоцеллюлярная карцинома.
В качестве альтернативных препаратов для лечения аутоиммунного гепатита используют и другие иммуносупрессоры: будесонид, циклоспорин, циклофосфамид, микофенолата мофетил, такролимус, метотрексат [1, 2, 6, 11].
Клинический случай
Девочка восьми лет наблюдалась по поводу кожных высыпаний (эритематозные и нодулярные элементы без какого‑либо отделяемого на нижних конечностях), беспокоящих ее в течение 5–6 мес. Два месяца использовала местные средства от экземы, улучшения не было. Позднее возникли дискомфорт в эпигастральной области, слабость, периодически — тошнота и рвота.
Высыпания локализовались на ногах. При гистологическом исследовании кожного биоптата выявлена инфильтрация подкожной жировой клетчатки лимфоцитами без признаков васкулита. Данные явления были расценены как узловатая эритема.При осмотре выявлена невыраженная гепатоспленомегалия, в остальном соматический статус — без выраженных особенностей, состояние стабильное.
По результатам лабораторных исследований:
- ОАК: лейкоциты — 4,5×109/л; нейтрофилов 39 %, лимфоцитов 55 %; признаки гипохромной микроцитарной анемии (гемоглобин 103 г/л); тромбоциты — 174,000/мкл, СОЭ — 24 мм/ч;
- биохимический анализ крови: креатинин — 0,9 мг/дл (норма 0,3–0,7 мг/дл); билирубин общий — 1,6 мг/дл (норма 0,2–1,2 мг/дл), билирубин прямой – 0,4 мг/дл (норма 0,05–0,2 мг/дл); АСТ — 348 Ед/л (норма — до 40 Ед/л), АЛТ — 555 Ед/л (норма — до 40 Ед/л); щелочная фосфатаза — 395 Ед/л (норма — до 664 Ед/л), лактатдегидрогеназа — 612 Ед/л (норма — до 576 Ед/л).
Показатели системы гемостаза (протромбиновое время, международное нормализованное отношение), уровень общего белка, сывороточного альбумина, гамма-глобулина, уровень ферритина, церулоплазмина, альфа-антитрипсина, гамма-глутамилтранспептидазы — в пределах референсных значений.
В сыворотке крови не выявлены HBs-антиген, антитела к HBs, HBc, антитела к вирусу гепатита А и С. Также отрицательными были тесты на цитомегаловирус, вирус Эпштейна — Барр, токсоплазму, бруцеллу. Титр АСЛ-О в пределах нормы.Данных за сахарный диабет, тиреоидит, болезнь Грейвса, пролиферативный гломерулонефрит — не выявлено.
При УЗИ органов брюшной полости визуализировалась увеличенная печень с измененной эхоструктурой, без признаков портальной гипертензии и асцита. Офтальмологический осмотр не выявил наличия кольца Кайзера — Флейшера.
Титр антител anti-SMA — 1:160, ANA, AMA, anti-LKM-1 антитела не выявлены. Пациентка позитивна по гаплотипам HLA DR3, HLA DR4.
При гистологическом исследовании биоптата печени зафиксированы фиброз, лимфоцитарная инфильтрация, образование розеток гепатоцитов и другие признаки хронического аутоиммунного гепатита.
Пациентке выставлен диагноз «аутоиммунный гепатит 1 типа, ассоциированный с узловатой эритемой», начата терапия преднизолоном и азатиоприном. Счет по шкале IAIHG составлял 19 баллов до начала лечения, что характеризуется как «достоверный АИГ».
Через 4 недели терапии отмечалось купирование общеклинической симптоматики, нормализация лабораторных показателей. Через 3 месяца терапии кожные высыпания полностью регрессировали. Через 6 месяцев после окончания терапии состояние пациентки было удовлетворительным, лабораторные показатели — в пределах референсных значений.
Адаптировано из Kavehmanesh Z. et al. Pediatric Autoimmune Hepatitis in a Patient Who Presented With Erythema Nodosum: A Case Report. Hepatitis monthly, 2012. V. 12. — N. 1. — P. 42–45.
Таким образом, АИГ — это достаточно редкое и относительно хорошо поддающееся лечению заболевание. На фоне внедрения современных протоколов иммуносупрессивной терапии 10‑летняя выживаемость больных достигает 90 %. Менее благоприятен прогноз у больных с аутоиммунным гепатитом 2 типа, особенно у детей и подростков, у которых АИГ прогрессирует гораздо быстрее, а эффективность терапии в целом ниже. Следует помнить и о риске развития гепатоцеллюлярной карциномы


