Панкреатит при гепатите б у
Многим людям, у которых есть проблемы с органами пищеварения, устанавливают сразу несколько патологий. Часто наблюдается гепатит при панкреатите, когда проблемы возникают в этих двух органах. Спровоцировать появление патологии могут вирусы (поражающие печень), интоксикационные процессы при других инфекциях, отравлениях, передозировках препаратов.
Взаимосвязь болезней
Не только причины, но и механизм развития заболеваний печени и поджелудочной железы похожи между собой. Сначала на клетки органа действуют повреждающие агенты, потом в ответ развивается процесс воспаления. Ткани отекают, а клеточные структуры подвергаются разрушению и замещению соединительной тканью.
Печень человека состоит из множества клеток, которые не имеют дифференциации. Они выполняют одновременно все функции – детоксикацию, аккумулирование ряда веществ и витаминов, участие практически во всех видах обмена. Поэтому компенсаторный потенциал печени велик, целые части ее берут на себя функцию поврежденных, и так может продолжаться длительное время. При своевременном лечении, соблюдении диеты и правильном образе жизни гепатоциты могут восстанавливаться.
При хроническом панкреатите возникает множество осложнений, в т. ч. язва, холецистит и гепатит. С другой стороны, заболевания печени могут становиться причиной панкреатита. На стадии хронизации патологических процессов становится невозможным выявление первичного заболевания. Все усилия врачей направляются на улучшение состояния больного с диагнозом гепатопанкреатит.
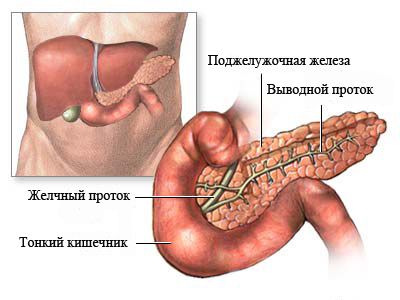
Что делать при приступе панкреатита
Приступ панкреатита требует оказания неотложной помощи. Он проявляется в виде опоясывающей боли, локализующейся в области подреберья, тошнотой, рвотой, напряжением мышц живота. При хроническом течении патологии боль соотносится с приемом пищи, особенно это касается жирного, жареного, острого. Ферментативная недостаточность органа приводит к вздутию живота, скоплению газов, поносу, отрыжке.
Во время приступа следует:
- полностью отказаться от приема любого вида пищи;
- соблюдать постельный режим;
- парентерально ввести анальгетик или спазмолитик;
- приложить холодный компресс на область проекции поджелудочной железы.
 Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Острый панкреатит протекает активно, при этом происходит расплавление тканей, железа начинает переваривать сама себя. Такое опасное состояние требует немедленной помощи в условиях стационара и даже реанимации. Тяжелый приступ хронического заболевания также лечится только специалистами.
В том случае, когда развивается реактивный панкреатит на фоне гепатита, следует особое внимание уделить лечению проблем с печенью. Для этого применяются:
- гепатопротекторы (Карсил, Эссенциале);
- диета с исключением жирной и жареной пищи;
- на время обострения рекомендуется покой.
При сильных болях используются спазмолитические средства (Дротаверин, Спазмалгон), одновременно облегчается пищеварение путем назначения препарата Креон, который имеет в составе необходимые ферменты.
Диета при панкреатите и гепатите
Важной составляющей частью лечения заболеваний органов пищеварения является правильно подобранная диета. Важно устранить все вредные блюда и ввести в рацион как можно больше важных веществ.

Полезные продукты
При гепатите и панкреатите можно употреблять следующие продукты:
- диетическое мясо и нежирную рыбу;
- несладкое печенье без добавления крема;
- подсушенный хлеб с добавлением отрубей;
- молоко и кисломолочные продукты с низким содержанием жира;
- сыр нетвердых и неострых сортов;
- молочные и овощные супы;
- овощи и фрукты (есть исключения);
- крупы, картофель в умеренных количествах;
- яйца (1 раз в неделю), белок можно ежедневно.

Принимать пищу следует мелкими порциями, между завтраком, обедом и ужином необходимо перекусывать овощами, не слишком сладкими или кислыми фруктами, травяным чаем с галетным печеньем, можно выпить обезжиренный кефир или йогурт.
Запрещенные продукты
Нельзя при воспалении печени и поражении поджелудочной железы использовать в меню следующее:
- алкоголь, газированные напитки, какао и кофе;
- сдобу и свежие хлебобулочные изделия из высшего сорта муки;
- холодный суп (окрошку, свекольник), а также первое блюдо на мясном или грибном бульоне;
- копчения, соления, маринады, консервацию;
- жирное мясо, рыбу и молочные продукты.

Рацион при острой и хронической форме панкреатита
Поражение поджелудочной железы во время острого приступа или обострения хронического панкреатита требует полного отказа от пищи на 2-4 дня, в зависимости от тяжести протекания. В это время можно только пить минеральную воду без газа (Боржоми, Славяновская, Смирновская, Ессентуки №20), некрепкий отвар шиповника или слабозаваренный чай.
После этого пациенту разрешается перейти на питание с максимальным механическим и термическим щажением. Калорийность пищи снижена, запрещено употреблять любые продукты, которые могут вызвать усиление секреторной функции желудка и поджелудочной железы. Разрешается прием жидких блюд и сладостей (мед, сахар, сок из фруктов, отвар черной смородины).
По мере снижения острых проявлений в рацион постепенно добавляются другие продукты. Человек переходит на диету №5. Диффузные изменения поджелудочной железы в результате воспаления не проходят, поэтому ограничение в питании следует соблюдать пожизненно.
Особенности беременности и родов
Течение беременности с одновременным наличием гепатита и панкреатита имеет свои особенности. В первые месяцы часто развивается токсикоз, который протекает гораздо тяжелее, чем у здоровых женщин. Наблюдаются тошнота и многократная рвота, усиливающиеся во время приема жирной пищи. Происходит снижение аппетита и массы тела. Состояние несколько стабилизируется во втором и третьем триместрах, и если нет осложнений, то такой женщине не запрещено рожать.
При обострении воспаления врачи часто пропускают заболевание, т. к. оно напоминает токсикоз. Поэтому важно при малейшем ухудшении состояния сразу обращаться к врачу. Для этого требуется дополнительная консультация гастроэнтеролога или терапевта, прохождение анализов (кал, биохимический анализ крови).
Беременным требуется соблюдать диету и проходить лечение, также как и другим пациентам. Но в этом случае следует учитывать, что некоторые препараты могут повлиять на развитие плода.
Если во время вынашивания плода развивается острая форма панкреатита, то в этом случае врачи рекомендуют прерывание до срока в 12 недель. Кесарево сечение делается только в случае крайней необходимости, при условии исключения инфекционного осложнения. Роды лучше всего проводить естественным путем.
В том случае, когда у беременной наблюдается панкреатит на фоне гепатита, вызванного вирусом, то ведение беременности зависит от разновидности патологии печени. Некоторые виды инфекционного заболевания могут представлять опасность для жизни и здоровья как матери, так и будущего ребенка.
Наиболее тяжело протекают вирусные гепатиты B, С, E и D. На их фоне может развиваться печеночная недостаточность, внутриутробная гибель плода, смерть матери в результате интоксикации или кровотечения в процессе родов.
Источник
Острый панкреатит
Острый панкреатит – это острый
воспалительный процесс в поджелудочной железе с разнообразным
вовлечением региональных тканей и/или вовлечением других органов и
систем.
При остром панкреатите происходит внутрипротоковая активация
ферментов (в норме ферменты находятся в поджелудочной железе в
неактивном состоянии) и запуск процесса формирования панкреонекроза. В
дальнейшем процесс приобретает лавинообразный характер с образованием и
выбросом в сосудистое русло вторичных, агрессивных факторов –
эндотоксинов, которые в свою очередь, ведут к развитию эндотоксикоза и в
дальнейшем определяют клинику течения заболевания.
Основным клиническим критерием, отличающим острый панкреатит от
хронического , является восстановление нормальной функции поджелудочной
железы.
В структуре острой патологии органов брюшной полости панкреатит
занимает третье место – после острого аппендицита и холецистита. Ранее
он регистрировался у 9-16% больных. Но за последние 20 лет
заболеваемость острым панкреатитом возросла в 40 раз, значительно
увеличилась частота деструктивных форм.
При подозрении на острый панкреатит больного нужно
госпитализировать в хирургическое отделение. Ввиду того, что
патологический процесс в поджелудочной железе развивается чрезвычайно
быстро, особенно при прогрессирующих формах заболевания, необходима
госпитализация больных даже с панкреатитом легкой степени тяжести.
Немедикаментозное лечение.
При раннем энергичном и многокомпонентном консервативном лечении у
80-90% больных острым панкреатитом наступает выздоровление в течении
3-7 дней от начала лечения. Ранняя госпитализация необходима для
избегания прогрессирования острого панкреатита, предупреждения перехода
отечных форм болезни в некротические, для ограничения
распространенности некротических изменений в поджелудочной железе.
В первые дни показан холод на эпигастральную область, что
подавляет экскреторную секрецию железы. С целью обеспечения
функционального покоя поджелудочной железы больной должен голодать до 7
дней. При неосложненном течении после уменьшения выраженности болей
прием пищи может быть возобновлен. Пищу следует принимать маленькими
порциями (до 5-6 раз в сутки). Она должна содержать много углеводов,
белки и жиры ограничиваются, что снижает секрецию панкреатических
ферментов.
В условиях стационара применяется не только лекарственная терапия
(инфузионно-дезинтоксикационная, антибактериальная терапия,
обезболивание, антиферментные препараты), но в ряде случаев и
хирургическое лечение.
Хронический панкреатит
Хронический панкреатит – длительное
прогрессирующее заболевание поджелудочной железы, характеризующееся
появлением во время обострения признаков острого некротизирующего
воспалительного процесса, постепенным замещением паренхимы органа
соединительной тканью и нарастанием внешнесекреторной и инкреторной
недостаточности поджелудочной железы.
За последние 30 лет в мире отмечен значительный рост числа
больных острым и хроническим панкреатитом, что связывают с растущим
злоупотреблением алкоголя, учащением воспалительных заболеваний ЖКТ.
Чаще болеют люди 31-50 лет.
Лечение.
Комплексное лечение хронического панкреатита включает решение следующих задач:
1)необходимо убедить больного отказаться от употребления алкоголя и соблюдать диету.
2)Необходимо провести заместительную ферментную терапию с целью
компенсации внешнесекреторной недостаточности поджелудочной железы.
Лечебные мероприятия направлены на предупреждение развития осложнений и
профилактику рецидивов.
Немедикаментозное лечение.
Функциональный покой поджелудочной железы создается в первую
очередь диетой, ограничивающей секрецию панкреатического сока и
предупреждающей провоцирование миграции мелких камней. При выраженных
обострениях заболевания на 3-5 дней назначается стол 0 (голод). Через
3-5 дней больного переводят на пероральное питание. Прием пищи должен
быть частым (4-6 раз в сутки), небольшими порциями. Она должна быть
тщательно измельченной, с большим содержанием легко перевариваемых и
хорошо усваиваемых белков. Ограничивают потребление продуктов,
способных стимулировать секрецию поджелудочной железы, в первую очередь
жиров, кислых продуктов. Больному запрещается употребление алкоголя,
острой пищи, консервов, газированных напитков, кислых фруктовых соков.
Лекарственная терапия.
Для купирования болевого синдрома при обострении хронического
панкреатита применяют ненаркотические анальгетики, миотропные
спазмолитики.
При лечении применяют антигистаминные препараты, подавляющие
секрецию поджелудочной железы и активность гидролитических ферментов.
Для уменьшения стимулирующих влияний регулярных пептидов на
внешнюю секрецию поджелудочной железы и желудочную секрецию назначают
ингибиторы протонной помпы либо блокаторы Н2-рецепторов гистамина.
Антацидные препараты нейтрализуют HCI и способствуют снижению уровня
секретина, обеспечивают тем самым функциональный покой поджелудочной
железы.
Одновременно применяют препараты, подавляющие активность ферментов
поджелудочной железы, которые поступили в кровь. Показаниями к
назначению таких препаратов является выраженная гиперферментемия.
При обострении хронического панкреатита, сопровождающегося развитием
перипанкреатита, холангита и других осложнений, показано назначение
антибиотиков широкого спектра действия.
Заместительная терапия.
При снижении экзокринной функции поджелудочной железы, наличии
признаков мальабсорбции и стеатореи с целью заместительной терапии
назначаются ферментные препараты. Дозы этих препаратов зависят от
степени панкреатической недостаточности.
Ферментные препараты не должны снижать рН желудочного сока или
стимулировать панкреатическую секрецию. Продолжительность лечения
зависит от состояния больного.
После стихания обострения хронического панкреатита поддерживающую
терапию необходимо проводить на протяжении 6-12 месяцев. Используют
препараты, уменьшающие секрецию поджелудочной железы: антацидные
препараты, антагонисты Н2-рецепторов гистамина, ИПП, холинолитики. При
наличии внешнесекреторной недостаточности поджелудочной железы
необходимо назначать ферментные препараты.
Профилактика.
При алкогольном панкреатите основной мерой профилактики обострения
является отказ от употребления алкоголя, соблюдение диеты. Грамотная
поддерживающая терапия существенно уменьшает частоту обострений у
70-80% больных.
При билиарнозависимом панкреатите необходимо проводить санацию
билиарной системы. Показано проведение литолитической терапии
препаратами урсодезоксихолевой кислоты.
Источник
Лечение панкреатита происходит при помощи лекарственных препаратов строго по предписанию врача. Однако немаловажным компонентом является соблюдение специальной диеты, это один из пунктов лечебной терапии пациента.
Составить примерное меню при панкреатите может лечащий врач гастроэнтеролог, который подберет нужные продукты, переносимых индивидуально человеком.
Лечебная диета при панкреатите может отличаться в зависимости от формы развития — острой или хронической. Острое развитие течения болезни предполагает более внимательного отношения, так как сопровождается сильными приступами.
При воспалении поджелудочной железы страдают практически все остальные органы пищеварения, а также эндокринная система:
- нарушается кислотно-щелочной баланс;
- повышается газообразование, вытекающее в нарушении кишечной флоры.
Содержание статьи:
Диета при панкреатите острой и хронической формы
Стоит заметить, что меню при хроническом панкреатите кардинально может отличаться от периода острого течения болезни. При остром панкреатите показано лечебное голодание, первые три дня, и пациент может только пить жидкость (воду или травяные отвары).
Допускается пить отвар шиповника, который может выводить скопившиеся токсины в организме, наладить микрофлору кишечника. На четвертый день пациенту разрешен прием небольшого количества пищи, исключающий жиры, соли, сладости, а также любые блюда, повышающие газообразование в организме. Наилучшим вариантом будет — травяной чай без добавления сахара и сухарик.
Пищеварительные органы еще не успели восстановить все силы своей активной работы, поэтому перегружать их не рекомендуется.
После отступления острых приступов панкреатита, пациент может начинать питаться в обычном режиме, но соблюдая диетические требования. Разрешается:
- вегетарианские супы;
- кисломолочная продукция, особенно перед сном для послабляющего эффекта кишечника;
- крупы;
- любые овощи без обжарки и прошедшие термическую обработку паром;
- фруктовые соки, исключающие кислые;
- нежирное мясо птицы и рыбы.
Диета должна соблюдаться не менее полугода и любое отступление от нее будет сразу отражаться на работе поджелудочной железы.
Диета при панкреатите поджелудочной железы, протекающем в хронической форме, считается одним из важных пунктов терапии заболевания. Все потребляемые калории за сутки должны соответствовать физическим нагрузкам. Питание должно быть около 6 раз в сутки.
Большее предпочтение следует отдавать белкам, так как именно от них зависит восстановление работы органов пищеварения. Белок содержат такие продукты, как мясо телятины, говядины, индейки, курицы, любые виды круп и макаронные изделия.
Жиров должно быть не более 70 грамм, причем в основном это жиры животного происхождения, которые нужно съедать с остальными продуктами. Мясо лучше всего класть не при готовке, а уже в сваренном виде добавлять в супы, предварительно измельчив на небольшие кусочки.
Углеводы могут быть представлены в виде варенья, сиропов, меда. Злоупотреблять ими в чистом виде нестоит, а добавлять в любые блюда или чай можно.
Меню при панкреатите
Количество продуктов необходимо строго рассчитывать за суточный прием. Лечебное питание — это непросто ограничение в чем-то.
Суточный рацион
- Завтрак: овсяная каша на воде, сухарик, слабый чай без сахара;
- Второй завтрак: паровой омлет, 1 груша и отвар шиповника;
- Обед: тыквенный суп, паровая куриная котлета, гречневая каша и компот;
- Полдник: ленивые вареники, чай;
- Ужин: стакан кефира с кусочком хлеба.
Меню при панкреатите — это не однообразие. При желании пациента всегда можно разбавлять рацион, готовить вкусные и полезные блюда с ярко выраженным приятным вкусом.
Примерное меню на неделю для больных панкреатитом
Понедельник
- Завтрак: картофельное пюре, сухарик, стакан воды;
- Второй завтрак: творог с сахаром;
- Обед: теплый овощной суп, овощной гарнир с добавлением вареного куриного мяса, стакан фруктового сока;
- Полдник: кисель;
- Ужин: слабый чай без сахара, булочка с изюмом.
Вторник
- Завтрак: овсяная каша, кусочек хлеба и стакан воды без газа;
- Второй завтрак: фруктовое пюре, чай;
- Обед: овощной суп, пшенная каша с добавлением тыквы и стакан чая;
- Полдник: йогурт;
- Ужин: запеченный картофель, куриный рулет, ломтик хлеба и чай с молоком.
Среда
- Завтрак: кукурузная каша, кусочек хлеба;
- Второй завтрак: творог;
- Обед: молочный суп, запеченные кабачки, компот;
- Полдник: паровая котлета, рис и кефир;
- Ужин: фруктовое желе и чай.
Четверг
- Завтрак – 100 грамм творога;
- Второй завтрак: отварные овощи и запеченное мясо птицы, чай;
- Обед: овощной суп с вермишелью, картофельное пюре, паровая котлета, хлеб, кефир;
- Полдник: легкий овощной салат;
- Ужин: отварной рис, мясной рулет и стакан компота.
Далее следуют дни повтора, начиная с понедельника, доходя до седьмого дня.
Питание при панкреатите не должно происходить монотонно, а иначе оно наскучит очень быстро. Существуют очень вкусные рецепты приготовления специальных диетических блюд. Например вы увидите ниже.
Рецепты овощных супов
Тыквенный суп
Для приготовления понадобится:
тыква — 400 грамм;
2 моркови средних размеров;
1 крупный болгарский перец;
тимьян;
готовый куриный бульон;
соль по вкусу;
тыквенные семечки.
Тыкву и морковь очистить от кожуры и порезать на небольшие кусочки. Разогреть духовку до 200 градусов и выложить на противень овощи. Сбрызнуть растительным маслом, посыпать тимьяном, сверху положить перец и поставить в духовку на полчаса. Через 15 минут перемешать все овощи, перевернув на другую сторону и подождать еще остаточные 15 минут.
Когда овощи будут готовы необходимо дать им немного остыть, а после переложить все в любую емкость и взбить блендером. Туда же следует добавить бульон, делая это постепенно пока не получиться крем-суп нужной густоты.
Перед подачей добавить в суп тыквенные семечки, которые придадут блюду более изысканный вкус.
Рецепты десертов
Творожная запеканка
Ингредиенты:
- Творог — 500 грамм;
- манка — 2 столовые ложки;
- сахар — 3 столовые ложки;
- молоко;
- изюм, банан — пожеланию.
Приготовление:
Разогреть духовку до 200 градусов. Смешать творог, манку и сахар, добавить изюм и измельченный банан. Если смесь получится слишком густой, то можно разбавить небольшим количеством молока. Должно получиться густое тесто, которое следует выложить в форму на противень и отправить в духовку на 20 минут.
Рецепты травяных настоев
Многие думают, что все травяные чаи обязательно должны быть невкусные. Однако это ошибочное мнение. Если взять небольшое количество листьев мяты, экстракт брусничного листа, листья черники, залить все кипятком в термосе и поставить на ночь, то наутро можно пить вкусный целебный настой. По желанию можно добавить половину чайной ложки липового меда.
Даже лечебное меню может быть вкусным и разнообразным. Ведь человеку могут наскучить любые привычны рецепты блюд и имея проблемы с органами пищеварительной системы, придерживаться подобного диетического питания придется не один месяц или год, а всю жизнь.
Source: pankreatsindrom.ru
Читайте также
Источник: hepc.nextpharma.ru
Источник