Печеночная недостаточность на фоне цирроза печени
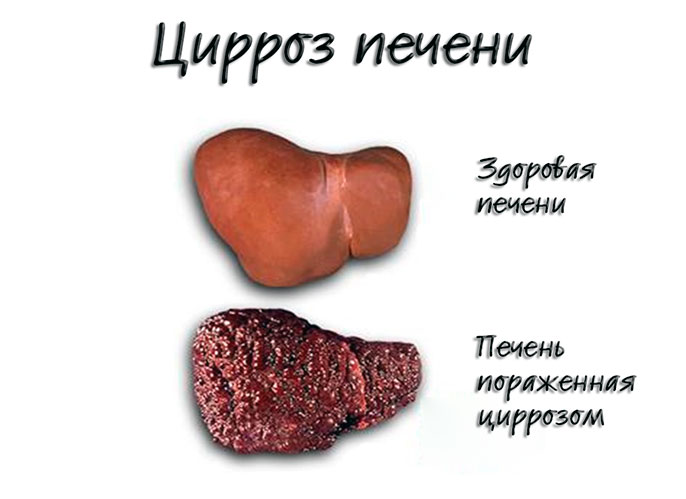
Цирроз печени — диффузный патологический процесс, протекающий с избыточным фиброзом и образованием структурно-аномальных регенераторных узлов. Клинические проявления разнообразны и определяются в основном активностью патологического процесса, снижением функции печени, а также развитием портальной гипертензии.
Симптоматика при циррозе развивается медленно, при этом нарушается ее функциональность. Опасно заболевание тем, что его сложно выявить вовремя, человек узнает о нем, когда уже слишком поздно и спасти больного практически невозможно.
В связи с этим, наиболее частые причины смерти больных распространенными формами цирроза печени — большая печеночная недостаточность, осложнения портальной гипертензии, первичный рак печени и присоединение бактериальной инфекции.
Причины
Почему развивается цирроз печени, и что это такое? Цирроз печени – это поздняя стадия различных воспалительных заболеваний печени (гепатит) и некоторых других органов (например, сердца – сердечная недостаточность).
В результате повреждения и воспаления клеток печени часть из них погибает. На месте погибших клеток печени разрастается соединительная ткань. Соединительная ткань окружает сохранившиеся клетки печени, однако не может выполнять их функции. Оставшиеся клетки печени начинают усиленно делиться, образуя островки нормальной ткани печени, которые окружены соединительной тканью. Структура печени нарушается, а ее функции выполняются не в полном объеме. В результате потери функций печени развивается печеночная недостаточность.
Все причины, вызывающие цирроз, не установлены. Но доказано, что чаще всего гибель клеток печени происходит в результате:
- длительного воздействия таких заболеваний и процессов:
- алкогольной зависимости;
- вирусного гепатита (особенно В и С);
- аутоимунных механизмов;
- врождённых нарушений метаболизма: болезнь Вильсона-Коновалова, гемохроматоз, альфа-1-антитрипсиновая недостаточность.
- воздействия токсичной химии и гепатотоксичных медикаментов;
- закупорки желчных путей;
- застоя в печени венозной крови, связанного с болезнями сердца или веноокклюзионной болезнью печени.
При невозможности установить причину заболевания говорят о криптогенном циррозе. Таким образом, цирроз печени – это многофакторное хроническое заболевание, и причинных истоков, от чего бывает цирроз печени, как мы видим, довольно много.
Инкубационный период
Развитие цирроза происходит постепенно и зависит от течения вызвавшего его заболевания и лечения. Этот процесс может занимать от года (при тяжелых формах вирусных гепатитов (острое воспаление печени, вызываемое вирусами В, С, D)) до нескольких десятков лет (при хроническом гепатите (хроническое воспаление печени)).
Стадии развития
Выделяют 3 этапа развития цирроза:
- Компенсация (начальная). Характеризуется небольшой выраженностью симптомов. Больные могут жаловаться лишь на метеоризм, чувство тяжести в правом подреберье, астенизацию, снижение работоспособности. При функциональном исследовании выявляют небольшое увеличение печени, край печени плотный, заострен. Незначительное увеличение селезенки отражает начальную стадию портальной гипертензии.
- Субкомпенсация. Исходя из названия, можно понять, что происходит более выраженное снижение функциональных возможностей органа, что обусловлено ростом числа погибших гепатоцитов. На этом этапе человек в состоянии заметить, что с его организмом что-то происходит. Он начинает страдать от слабости, апатии, снижения работоспособности, тошноты, потери веса и прочих ранних симптомов болезни. У мужчин уже на этой стадии появляются первые признаки гинекомастии. Что касается лабораторных показателей, то начинает падать не только билирубин, но альбумин, а протромбический индекс может достигать отметки в 40. Однако, если своевременно начать лечение, ещё есть возможность перевести эту стадию в стадию компенсации. То есть при грамотном приеме лекарственных средств больной орган сможет функционировать без осложнений для здоровья человека.
- Декомпенсация. Характеризуется признаками печеночно-клеточной недостаточности и осложнений портальной гипертензии. Печеночно-клеточная недостаточность является следствием уменьшения массы нормально функционирующих клеток и снижением обезвреживающей функции печени и проявляется энцефалопатией. Осложняется портальная гипертензия кровотечениями прежде всего из варикозного расширенных вен пищевода и желудка, что является основной причиной смерти. Характерно увеличение асцита и периферических отеков, требующих терапии диуретиками в больших дозах.
Первые признаки
У женщин и мужчин начальная стадия цирроза проходит практически бессимптомно. В случае цирроза печени первые признаки проявляются в виде ощущения тяжести, дискомфорта в правом подреберье, как правило, подобная симптоматика появляется после еды или физической нагрузки. Возможно появление горечи во рту, тошноты. У больных наблюдается снижение работоспособности, слабость, сонливость.
На данной стадии заболевания существует большой шанс восстановить функциональную активность печени и устранить течение патологического процесса. Ведь известно, что печень обладает большими способностями к регенерации, поэтому своевременное обращение к врачу при данных симптомах будет способствовать высоким шансам на излечение.
Симптомы цирроза печени
Признаки цирроза печени вызваны поражением всех органов и систем организма. На начальных стадиях заболевания человек может не догадываться о болезни. Скрытая стадия или бессимптомное течение очень опасны.
Симптомы проявляются уже в запущенной фазе, когда совершенно отсутствует способность клеток к восстановлению. В результате тяжелые осложнения наступают в течении года после выявления.
Осмотр больных выявляет следующие характерные симптомы цирроза печени по мере прогрессирования болезни:
- Желтая кожа лица, можно заметить желтизну в белках глаз, слизистых оболочках.
- Краснота ладоней, также наблюдается краснота на кончиках пальцев, кистей, это говорит о том, что повышается билирубин в крови.
- Беспокоит сильный зуд, кислоты желчи оказываются в мелких сосудах, которые находятся под кожей.
- Возникают сосудистые звездочки, большое количество синяков, кровоподтеков, небольшие кровоизлияния.
- Человеку кажется, что ему мешает печень, прощупывается ее увеличение и уплотнение, иногда у пациента замечают перед печени, она выпирает.
- Повышение температуры до 38 градусов без причины.
- Человек часто болеет инфекционными заболеваниями.
- На животе заметен рисунок сосудов, которые переплетается.
- У мужчин может увеличиваться грудь.
- Кожа имеет яркую окраску, из-за того, что в крови скопилось большое количество эстрогена, серотонина.
- Геморрой, варикозное расширение вен.
- Язык ярко-розового цвета, гладкий.
- Моча бурого цвета, а кал светлый.
- Выпирающий живот из-за того, что скапливается большое количество воды.
- Человек теряет вес, а живот остается.
- Кожа вся пигментированная, чрезмерно сухая.
Все вышеизложенные симптомы обусловливают чрезвычайно характерный вид больных циррозом печени:
- Исхудавшее лицо, нездоровый субиктеричный цвет кожи, яркие губы, выдающиеся скуловые кости, эритема скуловой области, расширение капилляров кожи лица; атрофия мускулатуры (конечности тонкие);
- Увеличенный живот (за счет асцита);
- Расширение вен брюшной и грудной стенок, отеки нижних конечностей;
- У многих больных обнаруживаются явления геморрагического диатеза, обусловленные поражением печени с нарушением выработки свертывающих факторов крови.
На коже можно видеть геморрагические сыпи различного характера, часто бывают носовые кровотечения, а также кровотечения других локализаций (этому способствует также и развитие портальной гипертензии).
Диагностика
Диагноз «Цирроз печени» ставят после комплексного обследования больного. Врач собирает анамнез больного, проводит пальпаторное обследование на предмет увеличения печени, осматривает кожные покровы, слизистые и склеры.
Для оценки состояния внутренних органов больному проводят эндоскопию, гастроскопию, МРТ, УЗИ, компьютерную томографию, ангиографию. В некоторых случаях проводят биопсию печени. Назначают анализы крови: биохимический, на маркеры вирусных гепатитов.
Цирроз печени на последней стадии: фото
На фото можно увидеть, как выглядит человек с диагностированным циррозом печени, который осложнен асцитом.
Осложнения
По мере прогрессирования цирроза печени возможны такие последствия:
- печёночная кома;
- кровотечение из варикозно-расширенных вен пищевода;
- тромбоз в системе воротной вены;
- гепаторенальный синдром;
- формирование рака печени — гепатоцеллюлярной карциномы;
- инфекционные осложнения — пневмонии, «спонтанный» перитонит при асците, сепсис.
Лечение цирроза печени
Большинство мужчин и женщин, услышав такой страшный диагноз, вполне резонно задаются вопросом – есть ли возможность полностью вылечить цирроз печени? К сожалению, такими возможностями современная медицина не располагает. Единственный эффективный вариант избавиться от болезни – трансплантировать донорский орган, то есть пересадить печень. Однако, такой вариант, как трансплантация подходит далеко не каждому больному и при этом стоит немалых денег.
В целом суть лечения цирроза печени заключается в проведении терапевтических мероприятий:
- прием мочегонных препаратов;
- соблюдение диеты: отказ от жареных и жирных блюд, алкогольных напитков. В случае асцита – уменьшение потребления соли;
- при аутоиммунных нарушениях – глюкокортикоидные гормоны;
- если имеется вирусный гепатит, для замедления развития болезни используют противовирусную терапию;
- препараты, которые защищают клетки печени (гепатопротекторы), такие как, к примеру, силимарин, адеметионин;
- если печень перестает самостоятельно очищать кровь от токсинов, проводится плазмаферез;
- препараты, уменьшающие давление в воротной вене (к примеру, нитросорбид, анаприлин).
Тем не менее, не стоит отчаиваться, ведь если болезнь была обнаружена на ранних стадиях, то остановить её прогрессирование вполне под силу, благодаря адекватной терапии. В том случае, если цирроз обнаруживается на поздних стадиях, врачам возможно удастся несколько замедлить прогрессирование болезни, и отсрочить время наступления осложнений.
Диета при циррозе печени
Больным циррозом печени нужно в обязательном порядке соблюдать диету. В первую очередь рекомендуется отказаться от употребления спиртных напитков, жирных, жаренных, приправленных блюд, копченостей, всех видов колбас и консервов. Также рекомендуется исключить из рациона питания грибы, чеснок, помидоры, томатный сок, шоколад. Больным с развившимся асцитом (скопление жидкости в брюшной полости) рекомендуется исключить из рациона поваренную соль.
Разрешаются к употреблению овощные супы, каши, нежирные сорта мяса в отваренном виде, нежирные молочные продукты (творог, сметана), сухари, зеленые яблоки и др.
Примерное меню на день для больного циррозом печени:
- Завтрак: крупяная каша (манная, гречневая, пшенная, ячневая, овсяная) со сливками и сахаром или печеными фруктами. 60 г бессолевого хлеба, или хлебцев (слайсов), или бессолевых сухарей с несоленым маслом и мармеладом (желе или медом), 1 яйцо, чай или кофе с молоком.
- Обед: 60 г говядины или мяса домашней птицы или 90 г белой рыбы, картофель, зелень, фрукты (свежие или печеные)
- Полдник: 60 г бессолевого хлеба или хлебцев, несоленое масло, джем или помидор, чай или кофе с молоком.
- Ужин: суп без соли, говядина, мясо домашней птицы или рыба (как на обед), картофель, зелень, фрукты или желе из фруктового сока и желатина, сметана, чай или кофе с молоком.
Вариант №2:
- На завтрак: 1 отварное яйцо, 200 г гречневой каши с запеченным яблоком, 100 г бессолевых хлебцев, 100 мл овсяного отвара с 1 ч.л. сахара.
- На обед: 250 г запеченного картофеля с зеленью и помидорами, 100 г отварной рыбы нежирных сортов, фруктовый кисель 100 мл.
- На полдник: зеленый чай с молоком, бессолевые хлебцы с джемом.
- На ужин: 200 г овощного супа-пюре с 1 ст.л. нежирной сметаны, 90 г куриного филе, приготовленного на пару, 100 г фруктового желе.
Питание осуществляется 5-6 раз в сутки, небольшими порциями.
Сколько живут с циррозом печени?
Согласно данным мировой статистики, продолжительность жизни больных компенсированным циррозом печени превышает 10 лет. При декомпенсированном циррозе 40% пациентов умирает в первые три года с момента установления диагноза. Больные с печеночной энцефалопатией способны прожить не более 1 года.
Самым эффективным методом позволяющий увеличить прогноз при циррозе печени является модификация образа жизни пациента: отказ от вредных привычек, нормализация пищевого поведения, употребление большого количества овощей и фруктов, поддержание здоровья кожи, прохождение регулярного медицинского обследования и соблюдение лечебных рекомендаций лечащего врача.
Источник
Цирроз печени – это состояние, при котором поражаются печеночные клетки вследствие аутоиммунного, токсического или вирусного воздействия на организм. Заболевание встречается повсеместно, проявляется желтушным синдромом, а также признаками повреждения ткани печени на УЗИ или МРТ, КТ. Самой частой причиной цирроза является гепатит С или алкоголизм. При этих патологиях печень начинает разрушаться еще задолго до появления симптоматики.
Цирроз имеет обширную клиническую картину в виде комплексов симптомов, которые условно объединяются в синдромы. Такая группировка помогает поставить точный диагноз, назначить необходимое лечение, а также правильно оказать первую медицинскую помощь. Цель статьи: ознакомить читателя с проявлениями синдромов при циррозе, выяснить их значимость для диагностики.
Патогенетические механизмы и классификация
Для успешной терапии патологии важно понимать механизмы ее развития:
Чаще всего болезнь возникает чаще по причине вирусного поражения клеточных структур печени. Главными возбудителями, тропными к печеночной ткани, считаются вирусы гепатита А, В, С. При попадании вирусной частицы в кровь возбудитель мигрирует к печеночной ткани.
Для репликации возбудителю необходим готовый генетический материал гепатоцитов. Встраиваясь в геном печеночных структур, возбудитель создает новую РНК или ДНК, собирает вирусную частицу внутри клетки, а затем выходит из нее. После этого гепатоцит погибает.
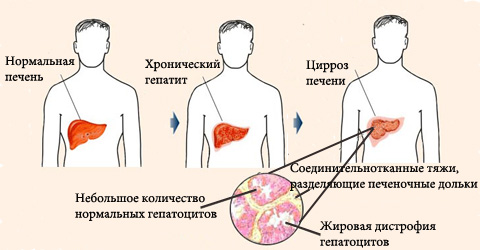
Цирроз как следствие гепатита
При аутоиммунном механизме развития цирроза гепатоциты повреждаются вследствие нарушения работы иммунной системы. Т-лимфоциты ошибочно принимают собственные клетки печени за чужеродные, что приводит к запуску воспалительной реакции.
В очаг воспаления попадают цитокины, киллеры, макрофаги, разрушающие гепатоциты. Ткань печени постепенно замещается соединительной или жировой тканью. Без лечения у больного быстро развиваются симптомы печеночной недостаточности.
- Алкогольный цирроз возникает на фоне длительного токсического влияния этилового спирта на гепатоциты. Этиловый спирт нарушает захват билирубина клетками печени. Это приводит к желтушному синдрому, а также нарушению метаболизма любых соединений, попадающих в организм. Клетки печени перерождаются в жировую ткань. Для разрушения органа необходим длительный промежуток времени.
При циррозе можно обнаружить разнообразные симптомокомплексы, основные из которых описаны в таблице (Табл. 1).
Таблица 1 – Синдромы при циррозе
| Название синдрома | Специфические проявления |
|---|---|
| Астеновегетативный | Утомляемость, низкая производительность труда, плохое настроение, депрессия. |
| Цитолиз | Гипертермия, желтушность кожного покрова и склер, потеря веса, специфический запах изо рта, эритема на ладонях, сосудистые образования. |
| Иммуновоспалительный | Гипертермия, суставные боли, воспаление сосудистого русла кожи и легких, увеличение размеров селезенки, лимфатических узлов, миалгии. |
| Холестаз | Зуд кожного покрова, желтушность, появление пигментированных участков кожи, повышение температуры тела, темная моча, светлый кал (иногда). |
| Диспепсический | Метеоризм, неприятные ощущения в области желудка, отрыжка, тошнота, плохой аппетит, экстремально низкий вес, запоры. |
| Геморрагический | Кровотечения из носа, прямой кишки, десен, кровоизлияния на коже. |
| Портально-гипертензионный | Выпот в брюшной полости, увеличение селезенки, портокавальные анастомозы (пищеварительного тракта, коже живота («голова медузы»)) иногда сопровождаются кровопотерей. Увеличение селезенки проявляются – анемией, снижением лейкоцитов, тромбоцитов. |
| Печеночно-клеточная недостаточность | Энцефалопатия: депрессивный настрой, резкие смены настроения, изменение поведения, нарушение качества и режима сна, летаргический сон, сопор, тремор рук, коматозное состояние, отсутствие или ослабление рефлексов. |
| Гепаторенальный | Уменьшение или отсутствие мочи, увеличение объема выпота в брюшной полости, гипотония. |
Особенности развития гепаторенального симптомокомплекса
Гепаторенальный симптомокомплекс (ГРС) формируется на фоне печеночной недостаточности, расширения венозной сети печени. При циррозе увеличен уровень глюкагона крови, усиливается работа калиевых каналов, что приводит к расширению венозной системы печени. Давление начинает падать, развивается сильная гипотония.
Почки запускают работу ренин-ангиотензиновой системы, предназначенной для сохранения кровотока в почках. В результате работы этой системы почечные сосуды сильно сужаются для поддержания должного давления в канальцах, осуществления фильтрации крови в почках. При этом сохраняется минимальный диурез.
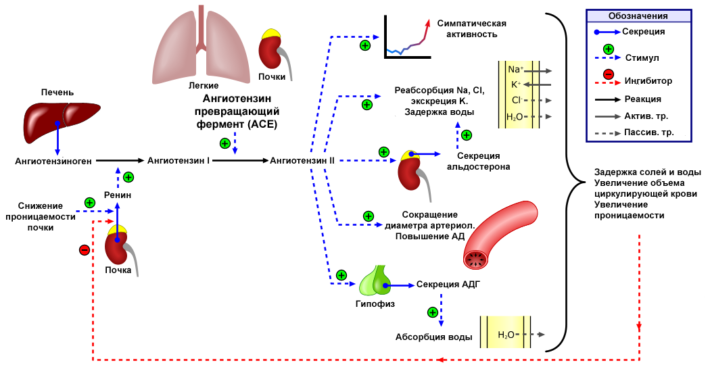
Ренин-ангиотензиновая система
Если состояние больного сильно ухудшается, ренин-ангиотензиновая система все равно пытается сохранить кровоток в почках на фоне шокового состояния и очень низкого давления. В результате рефлекторно максимально сужаются сосуды, развивается почечная недостаточность.
У пациентов снижается диурез или вовсе прекращается образование мочи. Уровень креатинина и натрия крови повышается. При биохимическом исследовании у пациента увеличены АЛТ, АСТ, билирубин. Физикально синдром выражается в виде асцита. За счет этих показателей больному ставят диагноз «гепаторенального синдрома».
Выделяют 2 разновидности течения синдрома:
- Характеризуется более быстрым прогрессированием болезни (на протяжении 2 и менее недель). Показатель креатинина увеличивается вдвое, фильтрация в почках уменьшается на 50 %.
- Проявляется постепенно при развитии асцита.
Возможно молниеносное развитие 1 типа ГРС. Он может быть спровоцирован медицинскими манипуляциями, перитонитом, кровотечением, быстрым удалением жидкости из брюшной полости при асците.
Для понимания того, как развивается синдром, можно рассмотреть следующий клинический случай.
Больной 50 лет поступил в стационар с жалобами на желтушность кожного покрова, увеличение живота. В анализах крови отмечается увеличение показателей печеночных трансаминаз в 10 раз, билирубина – вдвое. При ультразвуковом обследовании обнаружили цирроз печени, большое количество жидкости, отечность ног, боли в области почек. Больному поставлен диагноз: цирроз печени. Асцит. Из анамнеза известно, что пациент страдает алкоголизмом на протяжении 20 лет.
Для облегчения состояния больного жидкость была удалена при помощи торакоцентеза, сразу было выведено 2 литра выпота. После процедуры больному стало хуже. Давление сильно упало, повысился креатинин крови. Диурез прекратился. Пациенту поставили диагноз гепаторенального синдрома на фоне цирроза печени.
Больному оказана первая помощь по восстановлению объема циркулирующей крови, назначен Допамин, который в дальнейшем сменили Терлипрессином. После купирования острого состояния пациенту назначены гепатопротекторы. На фоне лечения нормализовались показатели печеночных ферментов, снизился билирубин.
Синдром цитолиза
Данный синдром является следствием интенсивного разрушения гепатоцитов. Симптомокомплекс цитолиза может возникать при вирусном поражении клеток печени, аутоиммунных заболеваниях, алкогольной интоксикации на фоне имеющегося цирротического повреждения печеночной ткани. Клетки печени подвергаются некрозу, нарушается их оболочка, содержимое цитоплазмы начинает попадать в кровь.
Лабораторные исследования (биохимический анализ) подтверждают, что при синдроме цитолиза у пациента увеличиваются показатели печеночных ферментов (АЛТ, АСТ) в 10 и более раз, также повышаются показатели билирубина, щелочной фосфатазы. Однако наиболее показательными признаками цитолитического синдрома являются именно высокие значения АЛТ, АСТ.

Клиническая картина при синдроме цитолиза
Симптоматика является специфической и даже при визуальном осмотре позволяет диагностировать развитие синдрома. Клинические признаки у пациента, как правило, следующие:
- яркий желтушный цвет кожных покровов и слизистых;
- тяжесть в правом подреберье;
- увеличение размеров печени;
- печеночная эритема на коже ладоней;
- специфический запах изо рта;
- зуд кожи;
- появление сосудистого рисунка на кожном покрове (звездочки).
Рассмотрим клинический случай цитолиза для понимания механизма возникновения синдрома. Пациент, 34 года, страдает вирусным гепатитом С, поступил в стационар с жалобами на желтушный синдром, обострение гепатита С. У больного на УЗИ выявлены признаки цирроза печени, нарушение эхогенности ткани органа.
Лабораторно: увеличены АЛТ, АСТ в 10 раз, увеличение прямого билирубина вдвое, щелочная фосфатаза также повышена. Физикально: у пациента имеется желтушность кожи и склер, печень выступает на 3 см из-под реберного края, стул немного светлее нормы, моча цвета пива. На возвышенностях ладоней видна эритема.
Пациенту прописан Эссенциале внутривенно курсом на 10 суток. Затем больного перевели на таблетированные формы Эссенциале. Лактулоза была назначена для быстрого выведения билирубина из кишечника. На фоне терапии купирован желтушный синдром, нормализовались показатели АЛТ, АСТ, снизился билирубин.
Печеночно-клеточная дисфункция
Симптомокомплекс печеночно-клеточной дисфункции является осложнением цирротического поражения печени. Клетки органа начинают отмирать, что приводит к его дисфункции. Гепатоциты не способны захватывать билирубин, поэтому он за короткий промежуток времени может сильно возрасти. Избыток билирубина токсичен для организма, особенно к нему чувствительны клетки головного мозга.
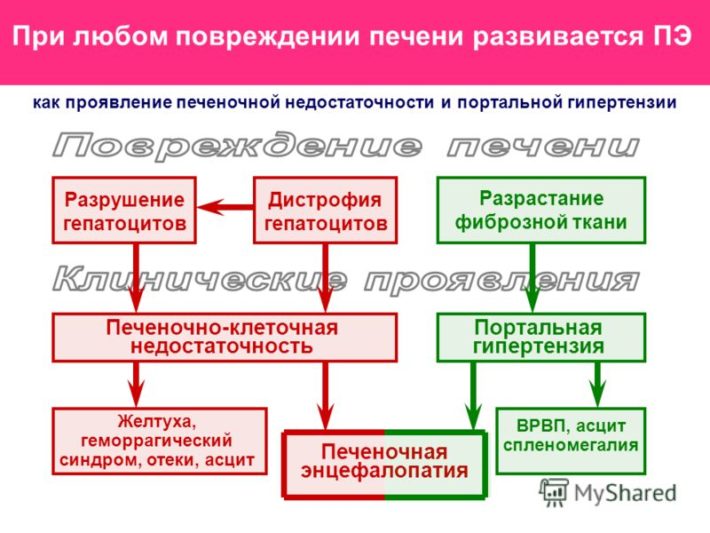
Клинические проявления повреждения печени
Сильный желтушный синдром способен привести к печеночной коме (энцефалопатии). У пациента может наблюдаться заторможенность реакции, снижение внимания, плохой сон. В тяжелых случаях человек впадает в сопор или кому. Рефлексы пациента снижены или отсутствуют. Показатель общего билирубина способен возрасти до 50 мкмоль/л и выше, альбумины снижаются до 27 г/л и ниже, протромбиновый индекс уменьшается в 2 и более раза. На стадии субкомпенсации и декомпенсации появляется асцит.
Таблица 2 – Стадии печеночно-клеточной недостаточности
| Стадия | Лабораторные данные |
|---|---|
| Компенсаторная |
|
| Субкомпенсаторная |
|
| Декомпенсаторная |
|
| Норма |
|
Пациент 27 лет с циррозом, асцитом поступил в стационар с жалобами на дискомфорт в правом подреберье, желтуху, заторможенность. Больному было проведено УЗИ печени, выявлены признаки цирроза. Из анамнеза известно, что у пациента имеется гепатит С. Лабораторно: увеличен билирубин до 48 мкмоль/л, альбумины снижены до 30 г/л, ПТИ уменьшен до 58 %. Больной заторможен, практически не реагирует на окружающих.
Желтушный синдром выражен ярко, склеры желтушные. Имеются признаки асцита: перкуторно обнаружен выпот в животе, уровни ее изменяются при смене положения пациента. По прошествии нескольких часов больной впал в кому. Билирубин на стадии декомпенсации составлял 60 ммоль/л.
Пациенту было назначена инфузионная терапия, гепатопротекторы внутривенно. Во время лечения к больному вернулось сознание, показатели билирубина снизились, альбумины повысились до нормы, ПТИ приблизился к 85%.
Другие синдромы
Кроме описанных выше синдромов, при циррозе могут развиваться и другие нарушения, в частности холестаз, портальная гипертензия, геморрагические проявления. Рассмотрим подробнее особенности этих синдромов.
Холестаза
Синдром застоя желчи формируется при закупорке или спазме желчных протоков. При этом желчные кислоты и билирубин под давлением попадают в кровь, просачиваясь через стенки протоков. Развивается тяжелый желтушный синдром.
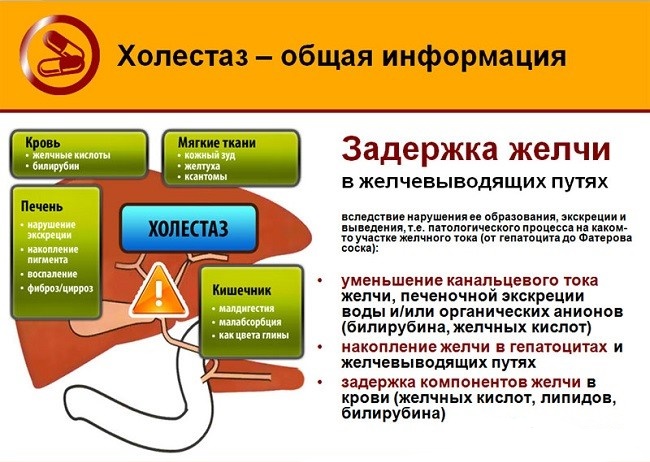
Холестаз
У пациента наблюдается увеличение прямого билирубина крови, обнаруживается билирубин в моче. При осмотре больного склеры и кожный покров имеет желтушный цвет, кал обесцвечивается, моча имеет темный оттенок. При несвоевременной помощи возможно появление билирубиновой комы.
Пациент 45 лет поступил с диагнозом холестатического синдрома на фоне цирроза печени и панкреатита. Пациент жалуется на опоясывающие боли. У больного на УЗИ обнаружено увеличение головки поджелудочной железы, сдавление желчного протока, цирротическое повреждение печени. Лабораторно: увеличение непрямого билирубина, повышение амилазы, АЛТ и АСТ увеличены в 6 раз.
Больному назначены гепатопротекторы из группы эссенциальных фосфолипидов (Эссенциале), урсодезоксихолевой кислоты (Урсосан). Для купирования болевого синдрома назначен Трамадол. Больному показано введение альбуминов для лечения панкреатита. Прописана диетотерапия в целях снижения нагрузки на щитовидную железу, а также печень. На фоне лечения ушел болевой синдром, уменьшилась интенсивность желтухи, был купирован синдром холестаза.
Портально-гипертензионный
Симптомокомплекс портальной гипертензии развивается после токсического, вирусного или алкогольного воздействия на уже поврежденную печеночную ткань. Заболевание проявляется расширением печеночных вен, анастомозов в области пищеварительного тракта, подкожных вен живота (голова медузы).
https://www.youtube.com/watch?v=30-mmtszTOg
Часто при таком состоянии у больного возможны кровотечения из прямой кишки, пищевода, желудка, так как расширенная венозная сеть быстро повреждается. Многие больные вовремя не могут распознать наличие кровотечения в пищеварительном тракте самостоятельно. На фоне портальной гипертензии появляется анемия, увеличение селезенки. В биохимическом анализе крови повышаются показатели печеночных трансаминаз, билирубина, щелочной фосфатазы.
Геморрагический
Этот синдром тесно связан с портальной гипертензией, так как нарушается функция селезенки. Образование эритроцитов, гемоглобина, тромбоцитов снижается. Анемия прогрессирует на фоне постоянных кровотечений и кровоподтеков. У пациента кровоточат десны, появляются гематомы на коже. Больные жалуются на кровь в кале или рвоту кровяным содержимым.
Клинический пример портальной гипертензии. Больной 48 лет страдает циррозом печени, алкоголизмом. После употребления большого количества алкоголя больного стало беспокоить увеличение живота, усиление венозного рисунка на животе. Отмечались кал, рвота с кровью.
При лабораторном обследовании наблюдается повышение ферментов (АЛТ, АСТ), билирубина. При клиническом анализе отмечается снижение гемоглобина, тромбоцитов. Во время проведения ультразвукового исследования у пациента обнаружено расширение воротной вены печени, признаки цирроза, увеличение селезенки.
Больному назначены эссенциальные фосфолипиды в терапевтических дозировках (1,8 г) внутривенно, а также кровоостанавливающая терапия для купирования кровотечений. Во время лечения у пациента прекратились кровотечения, а также улучшились показатели общего анализа крови, биохимии. По УЗИ размеры селезенки уменьшились, печеночная вена стала нормальных размеров.
Знание особенностей синдромов при циррозе помогает определиться с тактикой лечения, поставить точный диагноз, оценить состояние больного без анализов (при первичной диагностике). Симптомокомплексы отражают функцию печени. Высокая интенсивность их проявления является показанием для пересадки печени, что также важно для постановки в очередь для получения донорского органа.
Наиболее опасными считаются гепаторенальный, геморрагический, а также портально-гипертензионный симптомокомплексы. При их появлении при циррозе следует срочно обратиться к лечащему специалисту, так как промедление может привести к необратимым изменениям в печеночной ткани, почках, селезенке. Своевременная диагностика и терапия болезни поможет сохранить функцию органов.
Смотрите также:
Поставьте оценку статье!
Загрузка…

Эксперт проекта (терапевт, ревматолог )
Образование:
- 2009 — 2014 г., Донецкий национальный медицинский университет им. М. Горького
- 2014 — 2017 г., Запорожский государственный медицинский университет (ЗДМУ)
- 2017 — наст.вр., Прохожу интернатуру по специальности акушерство и гинекология
Внимание! Вся информация на сайте размещена с целью ознакомления. Не занимайтесь самолечением. При первых признаках заболевания — обращайтесь к врачу за консультацией.
У вас остались вопросы после прочтения статьи? Или вы увидели ошибку в статье, напишите эксперту проекта.
Источник