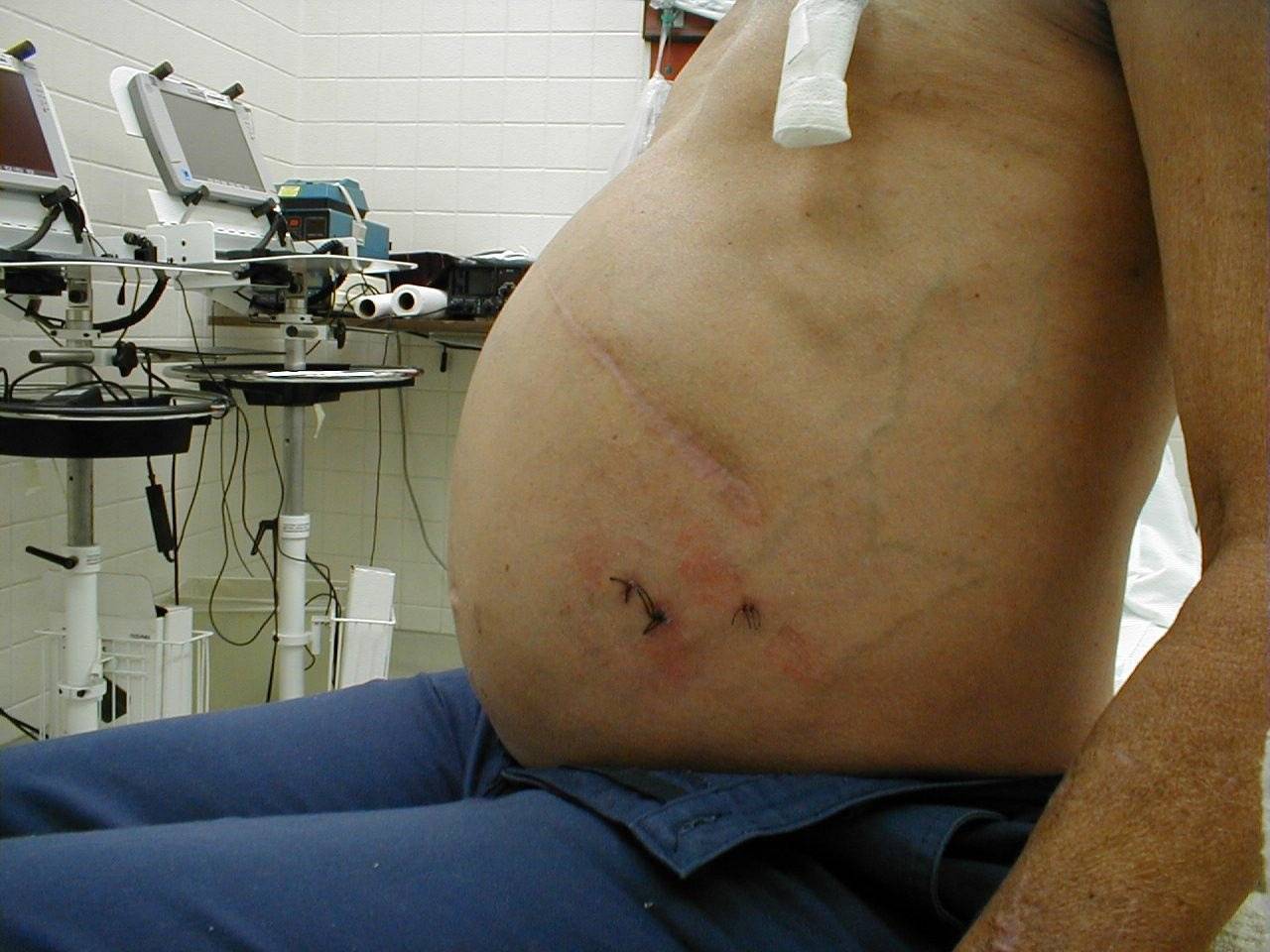
Пересадка печени при циррозе в украине цена

Печінка — найбільший внутрішній орган нашого організму. Вона виконує близько сотні функцій, основними з яких є:
- Продукція та виведення жовчі, яка необхідна для травлення і всмоктування вітамінів.
- Синтез білків.
- Дезінтоксикація організму.
- Накопичення енергетичних речовин.
- Вироблення факторів згортання крові.
Без печінки людина прожити не зможе. Можна жити з віддаленої селезінкою, підшлунковою залозою, ниркою (навіть при відмові обох нирок можливе життя на гемодіалізі). Але навчитися замінювати чимось функції печінки медицина поки не навчилася.
А захворювань, що призводять до повної відмови роботи печінки, досить багато і з кожним роком число їх збільшується. Ліків, ефективно відновлюють клітини печінки, немає (не дивлячись на рекламу). Тому єдиним способом зберегти життя людині при прогресуючих склеротичних процесах в цьому органі, залишається пересадка печінки.
Трансплантація печінки — метод досить молодий, перші експериментальні операції були проведені в 60-х роках ХХ століття. До теперішнього часу по всьому світу налічується близько 300 центрів з пересадки печінки, розроблено кілька модифікацій цієї операції, число успішно виконаних пересадок печінки налічує сотні тисяч.
Недостатня поширеність цього методу в нашій країні пояснюється малою кількістю центрів з трансплантації (усього 4 центри на всю Росію), прогалини в законодавстві, недостатньо чіткі критерії по забору трасплантатов.
Основні показання для трансплантації печінки
Якщо сказати в двох словах, то трансплантація печінки показана тоді, коли ясно, що хвороба невиліковна і без заміни цього органу людина загине. Які ж це хвороби?
Основні кандидати на пересадку печінки — це пацієнти з цирозом. Цироз — це прогресуюча загибель печінкових клітин і заміщення їх сполучною.  Цироз печінки може бути:
Цироз печінки може бути:
- Інфекційної природи (в результаті вірусних гепатитів В, С).
- Алкогольний цироз.
- Первинний біліарний цироз печінки.
- Як результат аутоімунного гепатиту.
- На тлі вроджених порушень обміну речовин (хвороба Вільсона-Коновалова).
- В результаті первинного склерозирующего холангіту.
Хворі на цироз печінки гинуть від ускладнень — внутрішньої кровотечі, асциту, печінкової енцефалопатії.
Показаннями для трансплантації є не сама наявність діагнозу цирозу, а швидкість прогресування печінкової недостатності (чим швидше наростають симптоми, тим швидше треба вживати заходів для пошуку донора).
Протипоказання для пересадки печінки
Існують абсолютні та відносні протипоказання для цього методу лікування.
Абсолютними протипоказаннями для пересадки печінки є:
Відносні протипоказання:
- Вік старше 60 років.
- Раніше перенесені операції на верхньому поверсі черевної порожнини.
- Пацієнти з віддаленої селезінкою.
- Тромбози ворітної вени.
- Низький інтелект і соціальний статус пацієнта, в тому числі і на тлі алкогольної енцефалопатії.
- Ожиріння.
Які існують види трансплантації печінки
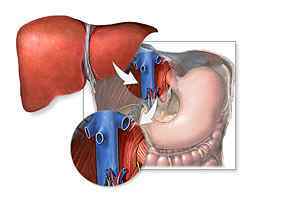 Існує дві основні техніки трансплантації печінки:
Існує дві основні техніки трансплантації печінки:
Ортотопічна пересадка печінки — це пересадка печінки донора на своє звичайне місце в поддіафрагмальное простір праворуч. При цьому спочатку видаляється хвора печінка разом з ділянкою нижньої порожнистої вени, і на її місце поміщається печінку донора (ціла або тільки частина).
Гетеротопічна трансплантація — це пересадка органу або його частини на місце нирки або селезінки (до відповідних судинах) без видалення своєї хворої печінки.
За видами використовуваного трансплантата пересадка печінки ділиться на:
- Пересадка цілої печінки від трупа.
- Пересадка частини або однієї частки трупної печінки (методика спліт поділ печінки донора на кілька частин для декількох реципієнтів).
- Пересадка частини печінки або однієї частки від найближчого родича.
Як підбирається донор
Печінка — це орган, дуже зручний для підбору донора. Для визначення сумісності досить мати одну і ту ж групу крові без урахування антигенів системи HLA. Ще дуже важливий підбір за величиною органу (особливо це актуально при пересадці печінки дітям).
Донором може бути людина зі здоровою печінкою, у якого зафіксована смерть мозку (найчастіше це люди, загиблі від важкої черепно-мозкової травми). Тут існує досить багато перешкод для забору органу у трупа в зв’язку з недосконалістю законів. Крім того, в деяких країнах забір органів у трупів заборонений. 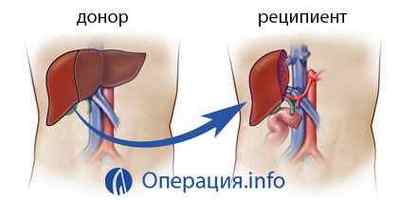
Процедура пересадки печінки від трупа полягає в наступному:
Родинна пересадка частини печінки проводиться від кровного родича (батьків, дітей, братів, сестер) за умови досягнення донором віку 18 років, добровільної згоди, а також збігу груп крові. Родинна трансплантація вважається більш прийнятною.
Основні переваги спорідненої пересадки:
- Не потрібно довго чекати донорську печінку (час очікування в черзі на трупний печінку може становити від декількох місяців до двох років, багато нужденних просто не доживають).
- Є час для нормальної підготовки як донора, так і реципієнта.
- Печінка від живого донора, як правило, хорошої якості.
- Реакція відторгнення спостерігається рідше.
- Психологічно легше переноситься пересадка печінки від родича, ніж від трупа.
- Печінка здатна регенерувати на 85%, частина печінки В «вирастаетВ», як у донора, так і у реципієнта.
Для спорідненої пересадки печінки дитині до 15 років досить половини однієї частки, дорослому — однієї частки.
Короткий опис етапів ортотопічної трансплантації печінки
80% всіх пересадок печінки — це ортотопіческая пересадка. Тривалість такої операції -8-12 годин. Основні етапи цієї операції:
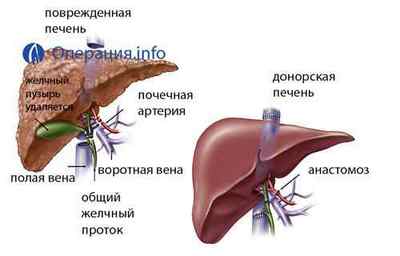
Гепатектомії. Хвора печінка видаляється разом з прилеглим до неї ділянкою нижньої порожнистої вени (якщо буде пересідати ціла печінка також з фрагментом порожнистої вени). При цьому перетинаються всі судини, що йдуть до печінки, а також загальний жовчний протік. Для підтримки кровообігу на цьому етапі створюються шунти, які проводять кров від нижньої порожнистої вени і нижніх кінцівок до серця (для перекачування крові підключається спеціальний насос).
Ідеально, коли дві операції проходять одночасно і в одній лікарні: вилучення органу у донора і гепатектомії у пацієнта. Якщо це неможливо, донорський орган зберігають в умовах холодової ішемії (максимальний термін — до 20 годин).
Післяопераційний період
Трансплантація печінки відноситься до найскладніших операцій на органах черевної порожнини. Відновлення кровотоку через донорську печінку відбувається зазвичай відразу на операційному столі. Але самою операцією лікування пацієнта не закінчується. Починається дуже складний і довгий післяопераційний етап.
Близько тижня після операції пацієнт проведе у відділенні реанімації.  Основні ускладнення після трансплантації печінки:
Основні ускладнення після трансплантації печінки:
- Первинна недостатність трансплантата. Пересаджена печінка не виконує свою функцію — наростає інтоксикація, некроз печінкових клітин. Якщо не провести термінову повторну трансплантацію, хворий гине. Причиною такої ситуації найчастіше є гостра реакція відторгнення.
- Кровотечі.
- Вилив жовчі і жовчний перитоніт.
- Тромбоз ворітної вени або печінкової артерії.
- Інфекційні ускладнення (гнійні процеси в черевній порожнині, пневмонії, грибкові інфекції, герпетична інфекція, туберкульоз, вірусний гепатит).
- Відторгнення трансплантата.
Відторгнення трансплантата — це основна проблема всієї трансплантології. Імунна система людини виробляє антитіла на будь-який чужорідний агент, який потрапляє в організм. Тому якщо не придушувати цю реакцію, відбудеться просто загибель клітин донорської печінки.
Тому пацієнту з будь-яким пересадженим органом доведеться все життя приймати препарати, що пригнічують імунітет (імуносупресори). Найчастіше призначається циклоспорин А і глюкокортикоїди.
У випадку з печінкою особливість в тому, що з плином часу ризик реакції відторгнення знижується і можливе поступове зниження дози цих препаратів. При пересадці печінки від родича також потрібні менші дози імуносупресорів, ніж після пересадки трупного органу.
Життя з пересадженою печінкою
Після виписки з єдиного центру хворого просять протягом 1-2 місяців не їхати далеко і щотижня спостерігатися у фахівців центру трансплантації. За цей час підбирається доза імуносупресивної терапії.
Пацієнти з пересадженою печінкою, які отримують постійно препарати, що пригнічують імунітет — це група високого ризику перш за все з інфекційних ускладнень, причому захворювання у них можуть викликати навіть ті бактерії і віруси, які у здорової людини хвороб зазвичай не викликають (умовно-патогенні). Вони повинні пам’ятати, що при будь-яких проявах інфекції їм потрібно отримувати лікування (антибактеріальну, антивірусну або протигрибковий).
І, звичайно, не дивлячись на наявність сучасних препаратів, ризик реакції відторгнення зберігається все життя. При появі ознак відторгнення покупцю доведеться трансплантація.
Незважаючи на всі труднощі, більш ніж тридцятирічний досвід трансплантології печінки показує, що пацієнти з донорською печінкою в переважній більшості живуть більше 10 років після пересадки, повертаються до трудової активності і навіть народжують дітей.
Де можна зробити пересадку печінки в Росії і скільки це коштує
 Пересадка печінки в Росії оплачується державою за програмою високотехнологічної медичної допомоги. Напрямок в один з центрів трансплантації видається регіональним Міністерством охорони здоров’я. Після обстеження і визначення показань пацієнт заноситься до листа очікування донорської печінки. У випадках зі спорідненою пересадкою ситуація простіше, але також потрібно буде почекати черги.
Пересадка печінки в Росії оплачується державою за програмою високотехнологічної медичної допомоги. Напрямок в один з центрів трансплантації видається регіональним Міністерством охорони здоров’я. Після обстеження і визначення показань пацієнт заноситься до листа очікування донорської печінки. У випадках зі спорідненою пересадкою ситуація простіше, але також потрібно буде почекати черги.
Пацієнтам, які не бажають чекати і мають гроші, цікаво буде знати ціни на платну трансплантацію.
Операція пересадки печінки відноситься до найдорожчим. За кордоном ціна такої операції становить від 250 до 500 тис. Доларів. У Росії-близько 25-3 мільйонів рублів.
Існує кілька основних центрів з пересадки печінки, а також є близько десятка медустанов в великих містах, що мають на це ліцензію.
Відео: родинна пересадка печінки
(Function (w, n) {
w[n]= w[n]||[];
w[n].push (function () {
Загрузка…
Источник
Чтобы операция оказалась успешной, требуется тщательное обследование донорского органа, а также реципиента (человека, нуждающегося в трансплантации). От этого зависит течение как самого хирургического вмешательства, так и реабилитационного периода.
Показания для трансплантации печени
Вопрос о проведении хирургического вмешательства решается врачами с учетом возраста пациента, наличия сопутствующих патологий, скорости прогрессирования органной недостаточности, а также результатов лабораторных и инструментальных исследований. Показания к пересадке печени включают:
- цирроз с высоким риском развития комы;
- тяжелое течение гепатита;
- болезнь Вильсона-Коновалова – поражение внутренних органов вследствие нарушения обмена меди;
- гемохроматоз, когда в гепатоцитах (клетках печени) накапливается железо вследствие метаболических расстройств, что препятствует работе органа;
- острую функциональную недостаточность вследствие тяжелого отравления;
- онкологию, в частности карциному, при которой опухоль не выходит за пределы печени, отсутствует метастатическое поражение лимфоузлов и других органов;
- муковисцидоз (цирротическая форма);
- аномалии развития.
Конечно, сам диагноз цирроза не считается показанием для операции, ведь учитывается стадия, тяжесть болезни, а также риск летального исхода.
Стоимость операции
 Сколько придется заплатить за пересадку печени, зависит от уровня клиники, а также города и страны, где планируется проведение хирургического вмешательства. Трансплантация в России оплачивается бюджетными средствами в соответствии с указами Миндзрава.
Сколько придется заплатить за пересадку печени, зависит от уровня клиники, а также города и страны, где планируется проведение хирургического вмешательства. Трансплантация в России оплачивается бюджетными средствами в соответствии с указами Миндзрава.
Сроки проведения операции обусловлены:
- длительностью очереди на пересадку.
- особенностями течения заболевания печени;
- тяжестью состояния пациента;
- наличием донорского органа;
Если пациент желает провести пересадку в кратчайшие сроки, он может обратиться в зарубежные клиники. Особой популярностью пользуются медучреждения Израиля, в которых трансплантация обойдется в 400000$ без учета предоперационной диагностики и последующего иммунодепрессивного лечения. Стоимость в европейских клиниках более высокая и составляет 500000$.
В России
В 90-ом году 20 века на территории Российской Федерации была впервые проведена трансплантация. Несмотря на высокий профессионализм отечественных специалистов, все же многие состоятельные больные предпочитают обращаться за помощью к зарубежным врачам, которые имеют больший опыт в выполнении пересадки органа.
Учитывая сложность хирургического вмешательства, его цена составляет около трех миллионов рублей, если не ждать квот из государственного бюджета.
В России довольно много медучреждений, которые готовы принять больного для пересадки печени при раке, циррозе и других заболеваниях органа.
Институты трансплантологии расположены в Москве и Питере. Они оснащены всем необходимым как для выполнения хирургического вмешательства такого уровня, так и проведения предоперационной диагностики и реабилитационного периода.
За рубежом
В США операция по пересадке печени может быть проведена в медцентре университета Вандербильта. Он является одним из самых «сильных» медучреждений с высококвалифицированными специалистами. По оснащению он – лучший в Штатах. Здесь проведено более 600 операций, что составляет 7,5% трансплантаций в мире. Стоимость хирургического вмешательства – приблизительно полмиллиона долларов.
В Корее можно обратиться в медцентр «Самсунг», отличающийся современным техническим оснащением и квалифицированными специалистами, которые стажировались в крупнейших клиниках Японии, Штатов и Европы. Стоимость операции здесь значительно меньшая, чем в США – около 230 тысяч долларов.
Огромной популярностью в Германии пользуется клиника «Эссен». Успех в операциях обусловлен жесткими критериями отбора врачей и новейшим оборудованием. Медучреждение известно благодаря своим достижениям в гепатологии, так как с 90-х годов прошлого столетия здесь начали выполнять сплит-трансплантацию печень. Это значит, что орган пересаживался одновременно двум пациентам. Цена операции составляет приблизительно 200-350 тысяч евро.
В Израиле лидером по пересадкам является медцентр им.Рабина. Он берет на себя 70% всей хирургической нагрузки страны. Только в этой клинике выполняется трансплантация печеночной доли от живого донора. Приблизительно 300 подобных вмешательств ежегодно проводится в медцентре. Цена операции – 250-270 тысяч долларов.
Жизнь каждого человека – бесценна, но в большинстве случаев шанс на выздоровление стоит крайне дорого. Пока что в России вероятность дождаться очереди на трансплантацию невелика, а оплатить операцию за рубежом не по карману основной массе населения страны.
Возможные осложнения
Как и любая другая операция, трансплантация сопровождается возникновением различных по тяжести осложнений:
- отторжение трансплантата – развивается в результате атаки инородной ткани иммунитетом. Вырабатывающиеся антитела разрушают клетки, что сопровождается их дисфункцией. Осложнение проявляется стремительно нарастающей печеночной недостаточностью и резким ухудшением состояния пациента. Быстрый некроз гепатоцитов приводит к летальному исходу, если вовремя не оказать помощь больному;
Для угнетения активности иммунитета пациенту назначаются иммунодепрессанты, доза которых со временем может быть снижена. Меньший риск отторжения трансплантата наблюдается при пересадке органа от родственника, чем от донора.
-
 гнойные осложнения, связанные с недобросовестным ведением послеоперационного периода;
гнойные осложнения, связанные с недобросовестным ведением послеоперационного периода; - грибковое поражение кожи;
- инфекционные болезни, развитие которых обусловлено снижением иммунной защиты на фоне приема иммуносупрессоров;
- перитонит – развивается вследствие попадания желчи в брюшную полость из-за нарушения целостности протоков;
- тромботические осложнения – перекрытие просвета вены или артерии;
- рецидив вирусного гепатита в том случае, если пересадка проводилась по поводу декомпенсации работы органа вследствие прогрессирования данного заболевания;
- кровотечения, связанные с повреждением сосудов печени или других внутренних органов;
- склеротическое поражение желчевыделительных протоков, что проявляется холестазом и желтухой.
Чтобы предупредить развитие осложнений в раннем послеоперационном периоде, в первую неделю пациент находится в реанимационном отделении под строгим наблюдением со стороны врачей.
Противопоказания
Существуют определенные противопоказания, которые ограничивают проведение трансплантации печени у некоторых нуждающихся в операции людей. К абсолютным относится:
- распространенный рак, когда метастазы поражают внутренние органы и лимфоузлы;
- острый период инфекционных заболеваний. Это касается как обострения хронической патологии, так и новое заражение организма;
- алкоголизм, так как продукты распада спиртных напитков губительно действуют на гепатоциты;
- психические расстройства;
- декомпенсированная ренальная, респираторная и кардиальная недостаточность;
- СПИД и другие иммунодефицитные состояния, течение которых усугубиться на фоне приема иммуносупрессоров в послеоперационном периоде.
В группу относительных противопоказаний входит:
- субкомпенсированная кардиальная, ренальная или респираторная недостаточность;
- тромбоз воротной вены;
- пожилой возраст (старше 60-ти лет);

- ожирение;
- ранее проведенные хирургические вмешательства на печени;
- состояние после спленэктомии (операции по удалению селезенки).
Кроме того, чтобы операция состоялась, необходимо подобрать донора. Он должен отвечать таким требованиям:
- быть здоровым;
- не употреблять алкоголь и наркотические препараты;
- старше 18-ти лет;
- иметь такую же группу крови, что и больной, нуждающийся в пересадке органа.
Жизнь после операции
Прогноз для жизни зависит от многих факторов, а именно возраста пациента, наличия хронических болезней, особенностей течения послеоперационного периода и строгости выполнения врачебных рекомендаций в домашних условиях.
Выживаемость колеблется от 50% до 80% в зависимости от исходного состояния здоровья больного.
Высокий процент смертности наблюдается у людей из группы риска, у которых:
- онкологические заболевания, так как не всегда удается выявить опухоль на начальной стадии. Даже если небольшое количество злокачественных клеток успеет закрепиться в здоровом органе, избежать рецидива будет крайне сложно;
- гепатит В;
- осложненный тромбоз воротной вены;
- фульминантное течение гепатита;
- возраст старше 65-ти лет;
- ранее перенесенные различные операции.
Частота летальных исходов в этой группе риска составляет 40% в течение первого года после операции и 75% — через пять лет.
Как долго длится восстановительный период?
Длительность восстановительного периода зависит от технических сложностей во время операции, а также здоровья пациента. В первые сутки после пересадки назначаются антибактериальные и противогрибковые средства для профилактики инфицирования организма на фоне проведения иммуносупрессивной терапии.
Также назначаются:
- блокаторы протонной помпы для профилактики образования язвенных дефектов слизистой органов пищеварительного тракта;
- антикоагулянты – для предупреждения тромбоза. Важно помнить, что для профилактики кровотечения требуется регулярный контроль показателей работы свертывающей системы;
- анальгетики, в том числе наркотические;
- препараты крови для коррекции анемии.
Основу терапии составляют иммунодепрессанты. Они угнетают активность иммунной системы и предупреждают выработку антител против трансплантата. Таким образом, новый орган не отторгается и продолжает работать в полном объеме. С этой целью назначаются ингибиторы кальциневрина, глюкокортикостероиды и микофенолаты.
В первую неделю после пересадки пациент находится в реанимации, затем переводится в палату хирургического отделения.
Реабилитация обычно занимает от 5 до 8 месяцев.
Срок нахождения больного в стационаре зависит от особенностей течения послеоперационного периода.
Что можно есть после пересадки печени?
 Диета после пересадки печени – важная составляющая реабилитационного периода и всей дальнейшей жизни. Меню человека должно включать каши (рисовую, пшеничную, гречневую, овсяную), нежирную молочку, курятину, судака, навагу, хека, треску, вчерашний хлеб, мед, овощи (кроме лука, чеснока), мармелад и супы-пюре.
Диета после пересадки печени – важная составляющая реабилитационного периода и всей дальнейшей жизни. Меню человека должно включать каши (рисовую, пшеничную, гречневую, овсяную), нежирную молочку, курятину, судака, навагу, хека, треску, вчерашний хлеб, мед, овощи (кроме лука, чеснока), мармелад и супы-пюре.
Диета направлена на облегчение работы печени и всего пищеварительного тракта. Она позволяет нормализовать желчеооток и обмен веществ. Не стоит забывать об увеличении питьевого объема (до двух литров/сутки).
Нельзя употреблять жирные блюда, соленья, копчености, шоколад, кремовые десерты, наваристые бульоны, бобовые, грибы, кислые фрукты, щавель, шпинат и чеснок. Рекомендуется есть до шести раз в сутки малым объемом.
Сколько живут после пересадки печени?
Благодаря инновационным технологиям и проверенной тактике ведения пациентов в послеоперационном периоде удается достичь значительного повышения выживаемости больных. Смертность в первый год после пересадки органа составляет 15%. Она зачастую обусловлена прогрессированием сопутствующих заболеваний. На третьем году летальность достигает 22%, а на пятом — 30%.
Длительность жизни зависит от правильности подбора доз иммуносупрессоров и других лекарственных средств, необходимых для предупреждения отторжения трансплантата и поддержания печеночных функций. Грамотная терапия позволяет вернуться к нормальной жизни и продлить ее на десяток лет.
Максимальный риск отторжения нового органа наблюдается в первые полгода после операции.
Допустимый уровень физической нагрузки
Двигательная активность пациента увеличивается по мере улучшения его клинического состояния и результатов обследований. После выписки из стационара ему нужно жить, строго соблюдая врачебные рекомендации. Обязательно требуется исключение тяжелой физической нагрузки. При необходимости следует изменить профессию на более легкую.
Спортивная карьера, подъем грузов и работа, требующая большую выносливость от человека, запрещаются. Помимо ограничений по физической нагрузке обязательно соблюдение диетического режима питания, регулярный лабораторный контроль показателей функционирования печени, прием лекарственных средств и изменение привычного ритма жизни.
Несмотря на то, что трансплантация печени – технически сложное хирургическое вмешательство, все же сама операция – это только половина дела. Наиболее важной считается реабилитация, от которой зависит качество и продолжительность жизни пациента.
Источник