Почки и цирроз печени
Цирроз печени
При циррозе печени нет ни одной системы, которая не была бы вовлечена в процесс, поэтому клиническая картина полиморфна, но имеются и общие проявления, которые зависят от тяжести поражения печени и формы цирроза по этиологии. Заболевание развивается постепенно, медленно, но неуклонно прогрессирует, с чередованием улучшения и ухудшения состояния больных. В трети случаев цирроз клинически проявляется только в стадию декомпенсации.
Компенсированный цирроз печени (латентная форма) чаще выявляется при профилактических осмотрах, так как клинические проявления выражены слабо и малоспецифичны. Самым главным симптомом является увеличение печени, край ее закруглен, уплотнен, слабо- или безболезненный. Спленомегалия в эту стадию выявляется редко и служит признаком начинающейся портальной гипертензии, но вероятнее всего с надпеченочным блоком. Больше беспокоят диспепсические расстройства: метеоризм, запоры, чередующиеся с поносами. Характерным является астено-вегетативный синдром: потливость, гиперемия кожи, приступы тахикардии, нарушение сна, зуд кожи, парестезии, тремор пальцев рук, судороги икроножных мышц. В лабораторных исследованиях крови отклонений от нормы еще нет, но имеется тенденция к диспротеинемии, снижению осадочных проб, особенно сулемовой, коагуляционных проб, повышению активности аминотрансфераз, связанного билирубина, печеночных ферментов.
Субкомпенсированный цирроз имеет уже четкие клинические проявления. Беспокоят слабость и быстрая утомляемость, раздражительность, пониженный аппетит, тошнота, рвота, метеоризм, горечь во рту, непереносимость жирной пищи, выпечки, алкоголя. Боли тупые, ноющие в правом подреберье и эпигастрии. Характерные стойкие проявления: гепатомегалия (печень увеличена, плотная, болезненная при пальпации, поверхность ее, неровная, край закруглен); спленомегалия. Часто отмечается субфебрилитет, кожа сухая, желтовато-серого цвета. На верхней половине туловища и шее образуются телеангиэктазии, кожа ладоней эритемна («печеночные ладони»). Часто отмечаются носовые кровотечения. Могут появляться первые признаки портальной гипертензии, вызванной внутрипеченочным блоком: варикозное расширение вен туловища и пищевода, обычно без кровотечений, асцит еще не выражен, но при УЗИ выявляется. Астено-вегетативный синдром усугубляется, нарушение сна приобретает характерную особенность: бессонница ночью и сонливость днем. Кожный зуд и парестезии становятся выраженными, особенно ночью. Постепенно нарастают явления психоорганического синдрома в виде снижения памяти, инертности мышления, склонности к детализации, обидчивости и подозрительности, склонности к конфликтам и истерии.
Лабораторные изменения выражены четко: проявляются диспротеинемией за счет гипоальбуминемии и гипергаммаглобулинемии, снижением осадочных проб, особенно сулемовой, коагуляционных проб со снижением фибриногена, протромбина и др. Вырастают показатели связанного билирубина, аминотрансфераз, печеночных ферментов.
Декомпенсированный цирроз печени сопровождается, усугублением всей вышеперечисленной симптоматики и лабораторных изменений. Развиваются резкая слабость, рвота, поносы, похудание, атрофия мышц. Характерны проявления портальной гипертензии: паренхиматозная желтуха, асцит, варикозное расширение вен туловища, пищевода и желудка, часто с кровотечениями. Постепенно развиваются адинамия, постоянная сонливость, расстройства сознания, вплоть до комы. Развивается гепаторенальный синдром. Часто присоединяется инфекция с развитием пневмоний, перитонита, сепсиса, туберкулеза.
В зависимости от этиологической формы цирроза печени выявляют другие специфические проявления, позволяющие их дифференцировать.
Алкогольный цирроз печени — чаще развивается у мужчин, но тяжелее протекает у женщин. Для развития цирроза нет необходимости массивной алкогольной интоксикации и характера напитков, цирроз может развиться даже при регулярном употреблении только пива. При регулярном употреблении алкоголиком (не путайте с бытовым пьянством, при котором нет алкогольной зависимости) мужчиной 50 мл спирта, а женщиной — 20 мл спирта в сутки цирроз гарантирован в течение ближайших 10 лет.
Специфические его проявления: ранее выпадение волос на голове, вплоть до алопеции, скудность оволосения в подмышечных впадинах и на лобке, у мужчин часто гинекомастии и атрофия яичек; могут развиваться полиневриты, атрофия мышц плечевого пояса, контрактура Дюпюитрена. Лицо одутловатое, цвет кожи неравномерный, с сизыми пятнами и носом, часто кожа бугристая. Телеангиэктазии и эритема ладоней не выражены, но ногти часто белого цвета. Портальная гипертензия развивается в 100% случаев в ранние сроки.
Активные формы цирроза печени представляют собой полиэтиологическую группу, которую объединяет наличие хронического гепатита, на фоне которого развивается цирроз. Наиболее часто имеет место активный цирроз на фоне гепатита В и С, а также при длительном применении гепатотоксичных препаратов, в том числе и лекарственных (хлорированные углеводороды, дифенилы, фосфор, метотрексат, растительные яды, фторотан, изониазид, ингибиторы, МАО, метилдофа, нитрофураны и др.);
Активный цирроз печени, вызванный вирусными гепатитами, чаще развивается у мужчин. Маркерами этой формы гепатита являются: поверхностноактивный антиген к вирусу гепатита В — HBsAg и сердцевинному антигену HBcAg. Проявляются повышением температуры тела, рант ним появлением многочисленных телеангиэктазий, желтухой, ростом аминотрансфераз в 5-10 раз выше нормы.
Активный цирроз печени аутоиммунного генеза развивается чаще у женщин, может быть вызван и вирусным гепатитом, но характерно сочетание с другими аутоиммунными системными заболеваниями. Течение очень активное, декомпенсация и портальная гипертензия развиваются очень быстро. При исследовании крови выявляют аутоиммунные нарушения, высокую гаммаглобулинемию, гиперпротеинемию.
Первичный билиарный цирроз печени развивается в основном у женщин в климактерическом периоде. Начинается исподволь с кожного зуда, усиливающегося ночью, развитие идет очень медленно, желтуха и компенсация появляются поздно, портальная гипертензия практически не отмечается. Цирроз часто сочетается с болезнями Шергена и Рейне Часто формируется остеопороз, вплоть до спонтанных переломов костей, преимущественно шейки бедра и позвоночника.
Вторичный билиарный цирроз печени формируется на фоне холангита, холестаза, холангиолита: озноб, повышение температуры, лейкоцитоз, желтуха, болевой синдром.
Характерно повышение активности щелочной фосфотазы, 5-нуклеотиазы, гиперлипидемии. Декомпенсация развивается поздно.
Тактика: наблюдение и лечение гастроэнтерологом; в хирургической помощи больной нуждается только при возникновении пищеводного или желудочного кровотечения. При портальной гипертензии вопрос об обследовании и оперативном лечении решают индивидуально в центре гепатологии.
 [11], [12], [13], [14], [15]
[11], [12], [13], [14], [15]
Цирроз легких
Пневмосклероз (фиброз, цирроз) — развитие рубцовой ткани в легких с нарушением их функции, являющееся следствием (исходом) хронических воспалений и неблагоприятных воздействий (пыль, уголь, аллергены и др.). Пневмосклероз считается обратимой формой рубцовых изменений в легких, например, при: бронхитах, бронхоэктатической болезни и большинством пульмонологов, особенно в англоязычной литературе, рассматривается как симптом регенераторного пролиферативного воспаления. При формировании необратимой дегенерации используют термины пневмофиброз или пневмоцирроз.
Эти разногласия внесли сложность в классификацию склеротических процессов в легких:
- По этиологии цирроз легких делят на: инфекционные специфические (метатуберкулезный, сифилитический, микотический, паразитарный); неспецифические (гноеродные и вирусные); посттравматические, в том числе и после аспирации, инородных тел, ожогов; токсические; пневмокониотические; дистрофические (при лучевых пневмонитах, амилоидозе, оссификации); аллергические экзогенты (лекарственные, грибковые и др.) и эндогенные (фиброзирующие альвеолиты Хашена-Рича, Гудпасчера, Картагенера, при коллагеновых болезнях, гемосидерозе либо при эозинофильной пневмонии, гранулематозе Вегенера, саркоидозе Бека и др.); кардиоваскулярные (при пороках сердца, сопровождающихся легочной гипертензией, сосудистых расстройствах малого круга кровообращения).
- По патогенезу выделяют: воспалительные склеротические процессы (бронхогенные, бронхоэктатические, бронхиолярные, постпневмонические, плеврогенные); ателектатические (при инородных телах, длительных ателектазах легкого, бронхиогенном раке); лимфогенный (в основном кардиоваскулярной этиологии); иммунный (при ограниченных или диффузных альвеолитах).
- По морфологическому признаку различают диффузные процессы (сетчатые, лимфогенные, альвеолярные, миофиброз, бронхиол и мелких бронхов) и локальные (воспалительные, фиброателектатические, диспластические, аллергические гранулематозные).
- По состоянию функций легких цирроз легких может протекать без нарушения функции лёгких и с нарушением вентиляции по обструктивному, рестриктивному и смешанному типам; с легочной гипертензией и без нее.
- По течению цирроз легких может быть прогрессирующим и непрогрессирующим.
Учитывая то, что склеротические изменения в легких являются исходом или проявлением многих заболеваний легочной и сердечно-сосудистой системы, специфических проявлений этой патологии нет, но она должна быть выявлена, так как является грозным осложнением, которое может давать осложнения в течении хирургической патологии, наркоза и в послеоперационном периоде. Ведущим проявлением склеротических процессов является нарушение вентиляции. При обструктивном типе отмечается развитие эмфиземы, легких, при рестриктивном и смешанном типе нарушается газообмен с формированием гипоксического синдрома и дыхательной недостаточности.
Подтверждает диагноз рентгенография и томография легких, спирография или спироанализ (исследование функции внешнего дыхания с помощью специальных приборов спироанализатрров, работа которых основана на методе пневмотахографии), исследование КЩС, бронхоскопия. Реже применяют сцинтиграфию с помощью йода-131, бронхографию, ангиопульмонографию.
Тактика: зависит от основного заболевания — либо направление в противотуберкулезный диспансер, либо в отделение пульмонологии, либо в торакальное хирургическое отделение. При госпитализации в хирургические или травматологические отделения используют активную тактику ведения таких пациентов, наркоз проводят с повышенной осторожностью по объемам вентиляции для предупреждения разрывов ригидного или эмфизематозного легкого.
 [16], [17], [18], [19], [20]
[16], [17], [18], [19], [20]
Цирроз почек
Нефросклероз (фиброз, цирроз) — замещение паренхимы почек соединительной тканью, приводящее к их уплотнению, сморщиванию и нарушению функции, развивающееся при различных заболеваниях почек и их сосудов.
По патогенезу различают 2 формы склеротических изменений: первично-сморщенная почка и вторично-сморщенная почка. В зависимости от распространенности процесса и Особенностей клинического течения различают доброкачественную форму с медленным развитием процесса и злокачественную форму с быстрым развитием почечной недостаточности.
Первично сморщенная почка развивается при нарушениях кровотока в почках вследствие гипертонической болезни тяжелой степени, атеросклероза почечных сосудов, артериолосклероза с развитием множественных инфарктов почки.
Цирроз почек клинически проявляется полиурией с преобладанием ночного диуреза (никтурия), невысокой и непостоянной протеинурией, низким удельным весом и снижением осмолярности мочи, микрогематурией, а иногда и макрогематурией, артериальной гипертонией, которая устанавливается на высоких цифрах, причем особенно характерно высокое диастолическое давление (на уровне 120-130 мм рт. ст.), которое не поддается медикаментозному воздействию. Почечная недостаточность развивается медленно. Часто выявляется сердечная недостаточность, энцефалопатии, отек сосочка зрительного нерва и отслойка сетчатки.
Вторично-сморщенная почка развивается как исход инфекционных заболеваний почек (хронический гломерулонефрит. пиелонефрит, уролитиаз, туберкулез, сифилис ж др.) или дегенеративных процессов в ней после травм, повторных операций на почке, облучений, при системных заболеваниях, сопровождающихся развитием в почках амилоидоза (ревматизм, красная волчанка, сахарный диабет, сепсис и др.). Проявления такие же, как и в первично-сморщенной почке, могут варьировать от незначительных до развития тяжелой почечной недостаточности.
Диагноз цирроз почек подтверждают УЗИ (уменьшение объема и деформация почек), радиоизотопной ренографией с помощью гипурата ртути (замедление накопления и выведения препарата), урографией (уменьшение объема почки, деформация почечных канальцев, уменьшение коркового слоя). Другие методы исследования (ангиография почек, сцинтиграфия, хромоцистоскопия) используют по показаниям, определяемым нефрологом.
Тактика: при обращении пациента с хирургической патологией цирроз в почках должен быть выявлен (характерное АД, изменения в анализах мочи), так как эти состояния угрожаемые при проведении операций, наркоза, в послеоперационном периоде и при медикаментозном лечении. Больной должен быть проконсультирован нефрологом или урологом. Послеоперационный период желательно проводить в отделении реанимации.
 [21], [22], [23], [24], [25], [26], [27], [28], [29], [30], [31]
[21], [22], [23], [24], [25], [26], [27], [28], [29], [30], [31]
Источник
Поражение почек у больных циррозом печени значительно ухудшает прогноз заболевания. В статье представлены диагностические критерии хронической болезни почек, острой болезни почек, острого повреждения почек и методы их лечения.

Таблица 1. Дефиниции заболеваний почек у пациентов с циррозом печени

Таблица 2. Стадии острого повреждения почек у больных циррозом печени
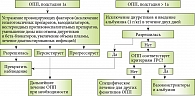
Алгоритм наблюдения и лечения больных циррозом печени с острым почечным повреждением

В среднем у 5–7% больных циррозом печени различной этиологии ежегодно наблюдается декомпенсация заболевания [1–3]. Декомпенсированный цирроз печени – заболевание с мультиорганной (системной) дисфункцией. Декомпенсированной стадии заболевания предшествует стадия компенсации (асимптомная стадия), когда клинические симптомы заболевания отсутствуют. Средняя продолжительность жизни пациентов с компенсированной стадией заболевания – 12 лет.
Существуют три стадии компенсированного цирроза печени:
- стадия 0: отсутствуют признаки портальной гипертензии и варикозно расширенные вены пищевода (ВРВП), измерение жесткости печени (liver stiffness measurement, LSM) > 15, но 5, но
- стадия 1: ВРВП отсутствуют, определяется значимая портальная гипертензия – LSM ≥ 20 или давление в воротной вене ≥ 10 мм рт. ст.;
- стадия 2: имеют место ВРВП и значимая портальная гипертензия.
Декомпенсация цирроза печени (симптомная стадия) характеризуется наличием клинических признаков заболевания, средняя продолжительность жизни не превышает двух лет. Манифестация декомпенсированного заболевания часто сопровождается кровотечением из ВРВП. Конечная стадия декомпенсации цирроза печени характеризуется развитием рефрактерного асцита, печеночной энцефалопатии или желтухи, почечной недостаточности, присоединением инфекции [1, 3, 4].
О функциональном состоянии почек судят по уровню креатинина крови и снижению скорости клубочковой фильтрации (СКФ).
Критерии почечной недостаточности у пациентов с циррозом печени были определены более 30 лет назад и базировались на уровне креатинина ≥ 1,5 мг/дл, что соответствовало показателю СКФ ≤ 40 мл/мин/1,73 м2. Важно, что у пациентов с заболеваниями печени даже незначительное увеличение уровня креатинина крови может вызывать заметное снижение СКФ. Тем не менее диагноз почечной дисфункции при заболеваниях печени все еще основан на показателях креатинина крови [5, 6]. В случае повышения уровня креатинина крови и снижения СКФ у пациентов с заболеванием печени необходимо исключить хроническую болезнь почек (ХБП), острую болезнь почек (ОБП), острое повреждение почек (ОПП) или их сочетание (табл. 1).
Цирроз печени может сопровождаться ХБП, обусловленной сопутствующими заболеваниями, например сахарным диабетом, артериальной гипертензией и/или такими заболеваниями почек, как IgA-нефропатия, вирусная гломерулопатия.
Распространенность ХБП у пациентов с циррозом печени до сих пор не изучена. Диагноз ХБП основывается на снижении СКФ на протяжении трех и более лет (СКФ 2). СКФ рассчитывается по формулам, учитывающим уровень креатинина, наличие (отсутствие) признаков повреждения почечной паренхимы (протеинурия, гематурия, анормальные значения ультрасонографии). Стадия ХБП определяется исходя из уровня снижения СКФ [7–9].
Критерием ОБП служит повреждение почек, зафиксированное в течение менее трех месяцев: СКФ снижается менее 60 мл/мин/1,73 м2, или на 35% и более, либо уровень креатинина увеличивается на 50% и более за указанный промежуток времени.
В настоящее время вместо термина «острая почечная недостаточность» используется термин «острое повреждение почек», предложенный экспертами Международной организации по улучшению глобальных результатов лечения заболеваний почек KDIGO (Kidney Disease: Improving Global Outcomes) [10, 11]. При ОПП не отмечается каких-либо структурных изменений почек. Диагноз основан на увеличении уровня креатинина сыворотки крови в 1,5 раза по сравнению с исходным (если это известно или предполагается, что увеличение уровня произошло в течение предшествующих семи дней, или абсолютное увеличение уровня креатинина на 0,3 мг/дл (≥ 26,5 мкмоль/л) и более – на протяжении двух дней).
Следует подчеркнуть, что диагностика ОПП, согласно критериям KDIGO, может базироваться как на уровне креатинина сыворотки крови, так и на объеме выделяемой мочи. То есть, исходя из данных критериев, диагноз ОПП правомерен и при объеме мочи менее 0,5 мл/кг/ч за шесть часов [11–13]. Однако, согласно новому консенсусу Международного асцитического клуба (International Ascites Club), объем мочи не учитывается при диагностике ОПП у больных циррозом печени. Это объясняется тем, что больные циррозом печени с асцитическим синдромом часто страдают олигурией с выраженной задержкой натрия, несмотря на относительно нормальную СКФ, объем мочи у них может повышаться на фоне применения диуретиков [14].
Новая система разделения ОПП на стадии основана на процентном увеличении уровня креатинина сыворотки крови у больных циррозом печени по сравнению с базовым уровнем (начальная стадия) либо при пиковом значении креатинина во время госпитализации в случае прогрессирующего ОПП (пиковая стадия). У пациентов с циррозом печени значение креатинина в течение последних трех месяцев, до его повышения, следует рассматривать как базовое. Согласно критериям KDIGO, стадия 1 соответствует увеличению креатинина на 0,3 мг/дл (≥ 26,5 мкмоль/л) и более, или в 1,5–2 раза от базового. Стадия 2 ОПП соответствует увеличению уровня креатинина сыворотки крови более чем в два раза, но менее чем в три раза. Стадия 3 верифицируется при увеличении уровня креатинина более чем в три раза (табл. 2) [11].
Как показали результаты недавних исследований, у пациентов с циррозом печени со стадией 1 ОПП эффективность терапии зависит от уровня креатинина сыворотки крови. Его увеличение более чем на 1,5 мг/дл (132,6 мкмоль/л) ассоциируется с худшим прогнозом [15–17]. В отличие от системы KDIGO эксперты Международного асцитического клуба предложили разделять стадию 1 на подстадии 1а (креатинин
С учетом системы стадирования и результатов нескольких проспективных исследований был предложен новый алгоритм лечения ОПП у пациентов с циррозом печени (рисунок) [14]. При подстадии 1а (увеличение уровня креатинина до значений менее чем 1,5 мг/дл (132,6 мкмоль/л)) в некоторых случаях достаточно устранить провоцирующие факторы: отменить гепатотоксические препараты, нестероидные противовоспалительные препараты, уменьшить дозу или отменить диуретики и бета-блокаторы, увеличить объем плазмы, пролечить диагностированные инфекции. Но уже с подстадии 1b кроме полной отмены диуретических препаратов рекомендовано вводить альбумин из расчета 1 г на 1 кг веса больного на протяжении двух дней. Если после двухдневного лечения признаки ОПП сохраняются, необходимо исключить наличие у пациента гепаторенального синдрома (ГРС) или других видов ОПП.
У больных циррозом печени могут наблюдаться все виды ОПП – преренальное, ГРС, ренальное, острое тубулярное, постренальное повреждение [8]. Необходимо дифференцировать ГРС от острого тубулярного некроза. Конечно, возможно разграничение различных вариантов повреждения с помощью пункционной биопсии почек. В отличие от острого тубулярного некроза при ГРС отсутствуют морфологические изменения в почках. Поскольку биопсия почки редко проводится при ОПП, в настоящее время предлагают использовать биомаркеры. Для дифференциальной диагностики между острым тубулярным некрозом и ГРС целесообразно определять в моче липокалин, ассоциированный с желатиназой нейтрофилов. Концентрация этого белка в моче и крови значительно повышается в первые часы после развития ОПП. Подобный анализ позволяет быстро установить диагноз и назначить адекватную терапию. Скорее всего этот тест в будущем получит широкое распространение в клинической практике [18–22].
Экспертами Международного асцитического клуба классификация ГРС была пересмотрена. Сегодня выделяют два типа ГРС. Тип 1 соответствует ГРС-ОПП, тип 2 подразумевает нарушение функции почек, соответствие критериям ГРС, но не ОПП (не-ОПП-ГРС).
Согласно критериям Международного асцитического клуба, ГРС-ОПП возникает только при наличии у больных декомпенсированным циррозом печени асцита и признаков ОПП (увеличение уровня креатинина на 0,3 мг/дл (≥ 26,5 мкмоль/л) и выше на протяжении 48 часов, или на 50% и более на протяжении семи дней). При диагностике ГРС-ОПП необходимо исключить шок, органическое поражение почек (отсутствие протеинурии и микрогематурии и структурных изменений почек по данным ультрасонографии), доказать отсутствие в анамнезе приема в ближайшее время нефро- и гепатотоксических препаратов, улучшение в течение двух дней после отмены диуретических средств и назначения альбумина в дозе 1 г на 1 кг веса пациента [14, 23].
Всем пациентам c ГРС-ОПП со стадией выше 1а необходимо незамедлительно назначить вазоконстрикторы и альбумин с госпитализацией в палату интенсивной терапии. Препаратом выбора из вазопрессоров является терлипрессин (Реместип). Препарат повышает тонус гладких мышц сосудистой стенки, вызывает сужение артериол, вен и венул в большей степени в брюшной полости, уменьшает кровоток в гладкомышечных органах и печени, снижает давление в портальной системе. Препарат можно вводить внутривенно болюсно (1 мг каждые 4–6 часов) или непрерывно внутривенно, 2 мг/сут. Если через два дня лечения уровень креатинина снижается менее чем на 25% пикового, дозу терлипрессина следует увеличить до максимальной – 12 мг/сут. При недоступности терлипрессина его можно заменить норадреналином. Если недоступны оба препарата, можно использовать мидодрин и октреотид, хотя их эффективность ниже. Одновременно с вазопрессорами вводится 20%-ный раствор альбумина, его суточная доза – 20–40 г. Для предупреждения перегрузки кровообращения целесообразно измерять центральный объем крови с титрованием дозы альбумина [24–29].
Профилактика ГРС основана на введении раствора альбумина пациентам с асцитическим синдромом, у которых не исключен риск развития спонтанного бактериального перитонита. В случае его верификации альбумин вводят из расчета 1,5 мг на 1 кг веса, на третий день от постановки диагноза – в дозе 1 мг на 1 кг веса пациента [30, 31].
Кроме того, в качестве профилактики спонтанного бактериального перитонита и развития на его фоне ГРС-ОПП используют норфлоксацин 400 мг/сут.
Источник


