При циррозе печени отказали почки
Поражение почек у больных циррозом печени значительно ухудшает прогноз заболевания. В статье представлены диагностические критерии хронической болезни почек, острой болезни почек, острого повреждения почек и методы их лечения.

Таблица 1. Дефиниции заболеваний почек у пациентов с циррозом печени

Таблица 2. Стадии острого повреждения почек у больных циррозом печени
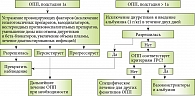
Алгоритм наблюдения и лечения больных циррозом печени с острым почечным повреждением

В среднем у 5–7% больных циррозом печени различной этиологии ежегодно наблюдается декомпенсация заболевания [1–3]. Декомпенсированный цирроз печени – заболевание с мультиорганной (системной) дисфункцией. Декомпенсированной стадии заболевания предшествует стадия компенсации (асимптомная стадия), когда клинические симптомы заболевания отсутствуют. Средняя продолжительность жизни пациентов с компенсированной стадией заболевания – 12 лет.
Существуют три стадии компенсированного цирроза печени:
- стадия 0: отсутствуют признаки портальной гипертензии и варикозно расширенные вены пищевода (ВРВП), измерение жесткости печени (liver stiffness measurement, LSM) > 15, но 5, но
- стадия 1: ВРВП отсутствуют, определяется значимая портальная гипертензия – LSM ≥ 20 или давление в воротной вене ≥ 10 мм рт. ст.;
- стадия 2: имеют место ВРВП и значимая портальная гипертензия.
Декомпенсация цирроза печени (симптомная стадия) характеризуется наличием клинических признаков заболевания, средняя продолжительность жизни не превышает двух лет. Манифестация декомпенсированного заболевания часто сопровождается кровотечением из ВРВП. Конечная стадия декомпенсации цирроза печени характеризуется развитием рефрактерного асцита, печеночной энцефалопатии или желтухи, почечной недостаточности, присоединением инфекции [1, 3, 4].
О функциональном состоянии почек судят по уровню креатинина крови и снижению скорости клубочковой фильтрации (СКФ).
Критерии почечной недостаточности у пациентов с циррозом печени были определены более 30 лет назад и базировались на уровне креатинина ≥ 1,5 мг/дл, что соответствовало показателю СКФ ≤ 40 мл/мин/1,73 м2. Важно, что у пациентов с заболеваниями печени даже незначительное увеличение уровня креатинина крови может вызывать заметное снижение СКФ. Тем не менее диагноз почечной дисфункции при заболеваниях печени все еще основан на показателях креатинина крови [5, 6]. В случае повышения уровня креатинина крови и снижения СКФ у пациентов с заболеванием печени необходимо исключить хроническую болезнь почек (ХБП), острую болезнь почек (ОБП), острое повреждение почек (ОПП) или их сочетание (табл. 1).
Цирроз печени может сопровождаться ХБП, обусловленной сопутствующими заболеваниями, например сахарным диабетом, артериальной гипертензией и/или такими заболеваниями почек, как IgA-нефропатия, вирусная гломерулопатия.
Распространенность ХБП у пациентов с циррозом печени до сих пор не изучена. Диагноз ХБП основывается на снижении СКФ на протяжении трех и более лет (СКФ 2). СКФ рассчитывается по формулам, учитывающим уровень креатинина, наличие (отсутствие) признаков повреждения почечной паренхимы (протеинурия, гематурия, анормальные значения ультрасонографии). Стадия ХБП определяется исходя из уровня снижения СКФ [7–9].
Критерием ОБП служит повреждение почек, зафиксированное в течение менее трех месяцев: СКФ снижается менее 60 мл/мин/1,73 м2, или на 35% и более, либо уровень креатинина увеличивается на 50% и более за указанный промежуток времени.
В настоящее время вместо термина «острая почечная недостаточность» используется термин «острое повреждение почек», предложенный экспертами Международной организации по улучшению глобальных результатов лечения заболеваний почек KDIGO (Kidney Disease: Improving Global Outcomes) [10, 11]. При ОПП не отмечается каких-либо структурных изменений почек. Диагноз основан на увеличении уровня креатинина сыворотки крови в 1,5 раза по сравнению с исходным (если это известно или предполагается, что увеличение уровня произошло в течение предшествующих семи дней, или абсолютное увеличение уровня креатинина на 0,3 мг/дл (≥ 26,5 мкмоль/л) и более – на протяжении двух дней).
Следует подчеркнуть, что диагностика ОПП, согласно критериям KDIGO, может базироваться как на уровне креатинина сыворотки крови, так и на объеме выделяемой мочи. То есть, исходя из данных критериев, диагноз ОПП правомерен и при объеме мочи менее 0,5 мл/кг/ч за шесть часов [11–13]. Однако, согласно новому консенсусу Международного асцитического клуба (International Ascites Club), объем мочи не учитывается при диагностике ОПП у больных циррозом печени. Это объясняется тем, что больные циррозом печени с асцитическим синдромом часто страдают олигурией с выраженной задержкой натрия, несмотря на относительно нормальную СКФ, объем мочи у них может повышаться на фоне применения диуретиков [14].
Новая система разделения ОПП на стадии основана на процентном увеличении уровня креатинина сыворотки крови у больных циррозом печени по сравнению с базовым уровнем (начальная стадия) либо при пиковом значении креатинина во время госпитализации в случае прогрессирующего ОПП (пиковая стадия). У пациентов с циррозом печени значение креатинина в течение последних трех месяцев, до его повышения, следует рассматривать как базовое. Согласно критериям KDIGO, стадия 1 соответствует увеличению креатинина на 0,3 мг/дл (≥ 26,5 мкмоль/л) и более, или в 1,5–2 раза от базового. Стадия 2 ОПП соответствует увеличению уровня креатинина сыворотки крови более чем в два раза, но менее чем в три раза. Стадия 3 верифицируется при увеличении уровня креатинина более чем в три раза (табл. 2) [11].
Как показали результаты недавних исследований, у пациентов с циррозом печени со стадией 1 ОПП эффективность терапии зависит от уровня креатинина сыворотки крови. Его увеличение более чем на 1,5 мг/дл (132,6 мкмоль/л) ассоциируется с худшим прогнозом [15–17]. В отличие от системы KDIGO эксперты Международного асцитического клуба предложили разделять стадию 1 на подстадии 1а (креатинин
С учетом системы стадирования и результатов нескольких проспективных исследований был предложен новый алгоритм лечения ОПП у пациентов с циррозом печени (рисунок) [14]. При подстадии 1а (увеличение уровня креатинина до значений менее чем 1,5 мг/дл (132,6 мкмоль/л)) в некоторых случаях достаточно устранить провоцирующие факторы: отменить гепатотоксические препараты, нестероидные противовоспалительные препараты, уменьшить дозу или отменить диуретики и бета-блокаторы, увеличить объем плазмы, пролечить диагностированные инфекции. Но уже с подстадии 1b кроме полной отмены диуретических препаратов рекомендовано вводить альбумин из расчета 1 г на 1 кг веса больного на протяжении двух дней. Если после двухдневного лечения признаки ОПП сохраняются, необходимо исключить наличие у пациента гепаторенального синдрома (ГРС) или других видов ОПП.
У больных циррозом печени могут наблюдаться все виды ОПП – преренальное, ГРС, ренальное, острое тубулярное, постренальное повреждение [8]. Необходимо дифференцировать ГРС от острого тубулярного некроза. Конечно, возможно разграничение различных вариантов повреждения с помощью пункционной биопсии почек. В отличие от острого тубулярного некроза при ГРС отсутствуют морфологические изменения в почках. Поскольку биопсия почки редко проводится при ОПП, в настоящее время предлагают использовать биомаркеры. Для дифференциальной диагностики между острым тубулярным некрозом и ГРС целесообразно определять в моче липокалин, ассоциированный с желатиназой нейтрофилов. Концентрация этого белка в моче и крови значительно повышается в первые часы после развития ОПП. Подобный анализ позволяет быстро установить диагноз и назначить адекватную терапию. Скорее всего этот тест в будущем получит широкое распространение в клинической практике [18–22].
Экспертами Международного асцитического клуба классификация ГРС была пересмотрена. Сегодня выделяют два типа ГРС. Тип 1 соответствует ГРС-ОПП, тип 2 подразумевает нарушение функции почек, соответствие критериям ГРС, но не ОПП (не-ОПП-ГРС).
Согласно критериям Международного асцитического клуба, ГРС-ОПП возникает только при наличии у больных декомпенсированным циррозом печени асцита и признаков ОПП (увеличение уровня креатинина на 0,3 мг/дл (≥ 26,5 мкмоль/л) и выше на протяжении 48 часов, или на 50% и более на протяжении семи дней). При диагностике ГРС-ОПП необходимо исключить шок, органическое поражение почек (отсутствие протеинурии и микрогематурии и структурных изменений почек по данным ультрасонографии), доказать отсутствие в анамнезе приема в ближайшее время нефро- и гепатотоксических препаратов, улучшение в течение двух дней после отмены диуретических средств и назначения альбумина в дозе 1 г на 1 кг веса пациента [14, 23].
Всем пациентам c ГРС-ОПП со стадией выше 1а необходимо незамедлительно назначить вазоконстрикторы и альбумин с госпитализацией в палату интенсивной терапии. Препаратом выбора из вазопрессоров является терлипрессин (Реместип). Препарат повышает тонус гладких мышц сосудистой стенки, вызывает сужение артериол, вен и венул в большей степени в брюшной полости, уменьшает кровоток в гладкомышечных органах и печени, снижает давление в портальной системе. Препарат можно вводить внутривенно болюсно (1 мг каждые 4–6 часов) или непрерывно внутривенно, 2 мг/сут. Если через два дня лечения уровень креатинина снижается менее чем на 25% пикового, дозу терлипрессина следует увеличить до максимальной – 12 мг/сут. При недоступности терлипрессина его можно заменить норадреналином. Если недоступны оба препарата, можно использовать мидодрин и октреотид, хотя их эффективность ниже. Одновременно с вазопрессорами вводится 20%-ный раствор альбумина, его суточная доза – 20–40 г. Для предупреждения перегрузки кровообращения целесообразно измерять центральный объем крови с титрованием дозы альбумина [24–29].
Профилактика ГРС основана на введении раствора альбумина пациентам с асцитическим синдромом, у которых не исключен риск развития спонтанного бактериального перитонита. В случае его верификации альбумин вводят из расчета 1,5 мг на 1 кг веса, на третий день от постановки диагноза – в дозе 1 мг на 1 кг веса пациента [30, 31].
Кроме того, в качестве профилактики спонтанного бактериального перитонита и развития на его фоне ГРС-ОПП используют норфлоксацин 400 мг/сут.
Источник
Печеночная и почечная недостаточность – прогрессирующее ухудшение функций почек и печени, которое приводит к накоплению продуктов метаболизма и вызывает серьезные осложнения. При несвоевременно начатом лечении большинство пациентов погибает за 2-3 недели. Прогноз зависит от тяжести состояния и сопутствующих патологий. В международной классификации болезней 10-го пересмотра (МКБ-10) печеночно-почечная недостаточность обозначается кодом K72.
Характеристика печеночно-почечной недостаточности
При печеночной недостаточности различные метаболические функции постепенно ухудшаются. Печень – наибольшая железа в организме человека со средним весом 1,5 килограмма. Она находится в правой верхней части живота. Каждый день орган производит около 700 миллилитров желчи, создает различные белки и играет важную роль в гормональном балансе и системе защиты организма.
Важно знать! Особенно важна метаболическая функция: почти все питательные вещества, которые поглощает кишечник – белки, углеводы и жиры – затем превращаются, деградируют, хранятся или повторно используются с помощью печени.

Острая почечно-почечная недостаточность (ОППН) может иметь множество причин: сосудистый шок, пиелонефрит, гломерулонефрит или злокачественная опухоль. Хроническая почечная недостаточность (ХПН) обычно является результатом долговременного заболевания почек. Иногда она вызывается сахарным диабетом, атеросклерозом или высоким артериальным давлением.
При ОППН в избыточном количестве накапливается жидкость в теле (отеки). Соли калия, которые перестают выделяться из организма, парализуют сердце. Пациенты в конечном итоге умирают от недоедания или отравления. Даже вялотекущая печеночно-почечная недостаточность может привести к накоплению воды в легких и остановке сердца из-за гиперкалиемии. На начальном этапе ХПН пациент получает лекарство и должен обратить внимание на рацион питания и потребление жидкости.
Причины и патогенез
Наиболее частыми причинами ХПН являются сахарный диабет и высокое кровяное давление. В России были собраны статистические данные пациентов с 1994 по 2007 год. Начиная с 1997 года, причины того, что привело у этих больных к хронической почечно-печеночной недостаточностьи, записывались каждый год. В период сбора информации в то время наблюдались значительные сдвиги.
Исследователи пришли к выводу, что различные болезни, много алкоголя и диета с высоким содержанием сахара могут приводить к циррозу печени. Однако этот орган способен поддерживать свои функции в течение длительного времени даже при значительно уменьшенном количестве клеток. Если дело доходит до печеночной недостаточности, это указывает на сильные повреждения. Они могут возникать вследствие инфекции или отравления.
Часто ОППН предшествует заболевание печени или почек, которое развивается несколько месяцев или лет. ХПН – следствие многолетнего употребления спиртных напитков. Более редкая причина – злокачественное новообразование. В некоторых случаях хроническая вирусная инфекция, такая как гепатит С, требует тяжелого курса лечения и в конечном итоге приводит к печеночной недостаточности.
Около 200-500 человек ежегодно развивают острую печеночную недостаточность в России. Существует несколько причин, по которым внезапно возникает ОППН:
-
 Вирусный гепатит: A, B, D или E – это инфекции, которые обычно связаны с острым гепатитом. Реже цитомегаловирус и другие штаммы герпеса могут сопровождаться воспалением печени. У некоторых людей вирусы приводят к острой недостаточности органа за короткое время.
Вирусный гепатит: A, B, D или E – это инфекции, которые обычно связаны с острым гепатитом. Реже цитомегаловирус и другие штаммы герпеса могут сопровождаться воспалением печени. У некоторых людей вирусы приводят к острой недостаточности органа за короткое время. - Отравление: во многих промышленно развитых странах доля токсического повреждения печени увеличивается. Большинство случаев связано с передозировкой парацетамола, реже – противотуберкулезными препаратами и растительными средствами. Кроме того, отравление грибами, наркотиками (например, экстази) и химическими веществами может вызвать острую печеночную недостаточность.
Редкие причины ОППН включают аутоиммунный гепатит, болезнь Вильсона и осложнения беременности – ожирение или синдром HELLP. В 20% случаев этиология воспаления печени остается неясной.
Специфика симптомов
Хотя многие заболевания печени остаются незамеченными на ранней стадии, ОППН вызывает очевидные симптомы. Основные признаки расстройства:
- пожелтение слизистых оболочек и склер (желтуха);
- нарушения головного мозга (печеночная энцефалопатия);
- расстройства свертывания крови, которые могут проявляться, например, увеличением кровоточивости под кожей;
- снижение артериального давления;
- ускоренное дыхание;
- печеночная кома;
- хроническая усталость.
У ребенка способны развиться серьезные осложнения, которые могут привести к смерти. Иногда требуется лечение в отделении хирургии.
Формы и стадии заболевания
У некоторых пациентов ОППН протекает бессимптомно. Высокая экскреция белка может вызвать пенообразование мочи и удержание воды. Повышенная доля эритроцитов (грубая гематурия) способна проявляться в коричневом обесцвечивании мочи и обычно указывает на расстройства мочевыводящих путей. Боль в области почек свидетельствует о проблемах с позвоночником, диском, камнях, пиелите, острых осложнениях кистозной болезни и гломерулонефрите.
На 4 и 5-й стадии возрастает ограничение физической и умственной способности, потеря аппетита, рвота и тошнота, удержание жидкости, одышка и изменения кожи. Если функция почек сильно нарушена, могут возникнуть судороги.
Опасность осложнений
При неправильном лечении ОППН осложняется тромбоэмболией, сердечной аритмией, отеком легких и желудочно-кишечными кровотечениями. Возникают изменения в моче (появление альбумина и эритроцитов) и снижается диурез, а также концентрированность мочи.
Внимание! Наиболее опасное для жизни осложнение – сепсис с летальным исходом. Первоначально инфекция проявляется лихорадкой, ознобом, болью в мышцах и психическими расстройствами.
Диагностическое обследование
Вначале врач собирает анамнез и спрашивает о потреблении наркотиков (даже в анестезиологии), алкоголя и других токсичных веществах. Клинические симптомы – желтуха и трепетание глаз – указывают на нарушения в работе печени. При физическом осмотре доктор пальпирует верхнюю часть живота, где он может почувствовать, увеличен или уменьшен орган. Для диагностики ОППН кровь берется на исследования. Различные лабораторные значения (параметры коагуляции, билирубин, аммиак) подтверждают подозрение на хроническую или острую почечно-печеночную недостаточность.
Дальнейшие исследования основаны на предполагаемой причине, симптомах и течении ОППН. Иногда врач берет образец ткани печени (биопсия) для гистологического анализа. Также могут быть полезны методы визуализации – ультразвуковое сканирование (дуплексная сонография) или рентгенография грудной клетки. Иногда артериальное давление в некоторых сосудах измеряется катетером. При подозрении на накопление жидкости в головном мозге врачи могут измерять внутричерепное давление через небольшое отверстие в черепе.
Методы лечения
Острая или хроническая почечно-печеночная недостаточность требует немедленного лечения в отделении реанимации. Терапия зависит от причины повреждения печени или почек – поэтому очень важно установить точный диагноз. Пациентам с ОППН из-за отравления немедленно должны промыть желудок и ввести противоядие. При некоторых вирусных инфекциях – гепатит B – эффективна противовирусная терапия.

На первых стадиях (от 1 по 3) цель состоит в том, чтобы поддерживать уровень кальция и фосфата в нормальном диапазоне. Однако у пациентов с диализом часто невозможно достичь стабильных уровней солей фосфорной кислоты, но желательно устранить гиперфосфатемию.
На 4 стадии (СКФ <30 мл/мин) пациент, член семьи и врач должны выбрать одну из перечисленных процедур терапии:
- гемодиализ;
- перитонеальный диализ
- трансплантация почки.
Почечная заместительная терапия начинается при СКФ <15 мл/мин. У очень старых и хрупких людей диализ помогает продлить жизнь примерно на 2 года. У некоторых больных наблюдается значительное ухудшение состояния. В таких случаях консервативное лечение может быть приемлемой альтернативой.
Концентрация аммиака в кишечнике обычно снижается врачами со специальными клизмами. При увеличении внутричерепного давления применяют глицерин и другие лекарственные препараты с аналогичным механизмом действия.
В некоторых случаях существует маленькая вероятность, что печень восстановится и возобновит свои функции. Иногда пациентов немедленно переносят в центр трансплантации, где они получают новый орган в быстрые сроки. Так называемые экстракорпоральные процедуры замены печени еще не являются стандартной терапией.
Предупреждающие меры и прогноз
Пациенты с ОППН в первую очередь подвержены риску сердечно-сосудистых заболеваний – ишемической болезни сердца, сердечной недостаточности, инсульту.
Внимание! Смертность от осложнений примерно в 10-20 раз выше, чем у населения в целом. Если присутствует сахарный диабет, риск умереть на 40% выше по сравнению со здоровыми людьми.
При наличии ОППН необходимо определить общий холестерин, ЛПНП, ЛПВП и триглицериды в крови. Если ЛПНП повышен и не меняется с помощью диеты и физических упражнений, рекомендуется использовать статины.
При лечении ОППН потребление натрия и белка жестко контролируется строгой диетой. Ограничение поваренной соли важно для уменьшения кровотечения в брюшной полости. Из-за значительно сниженной функции печени белок плохо утилизируется; слишком высокое содержание пептидов может нарушить деятельность головного мозга.
Печеночная недостаточность является серьезным заболеванием, требующим немедленного внимания. Различные функции печени жизненно важны для организма; если лечение начинается слишком поздно – прогноз плохой. Чем моложе человек и чем ниже тяжесть основных болезней, тем выше шансы на выздоровление. ОППН можно лечить более успешно, чем хроническую. Даже мягкие симптомы печеночной энцефалопатии обычно связаны с лучшим прогнозом.
Источник