Пример диагноза цирроза печени
Справочник болезней
«Медицина заставляет нас умирать продолжительнее и мучительнее» Плутарх
ОПРЕДЕЛЕНИЕ
Диффузный процесс в печени, характеризующийся фиброзом и образованием узлов.
Морфология цирроза печени
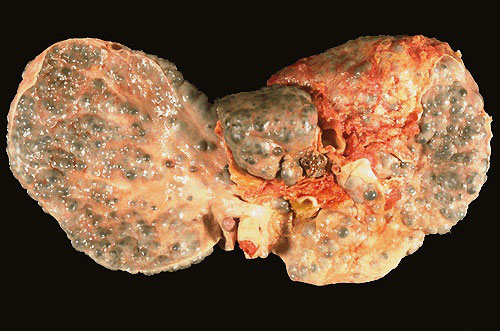
Макронодулярный (крупноузловой) цирроз печени.
ЭТИОЛОГИЯ ЦИРРОЗА ПЕЧЕНИ
• Вирусный гепатит (В, С).
• Алкогольный стеатогепатит.
• Неалкогольный стеатогепатит
• Метаболические нарушения (гемохроматоз, болезнь Вильсона).
• Холестаз внутри- или внепеченочный.
• Нарушение венозного оттока (синдром Бадда-Киари).
• Лекарства (амиодарон, метотрексат).
Морфология цирроза печени
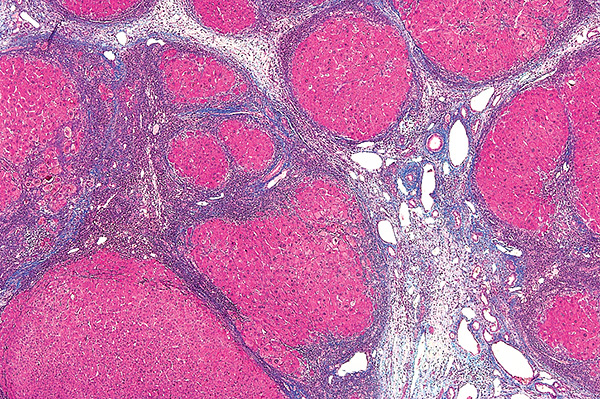
Фиброзные перегородки, отделяющие узлы регенерирующих гепатоцитов.
КЛИНИЧЕСКАЯ КАРТИНА
• Портальная гипертензия: отеки, асцит, расширение вен пищевода, кровотечения из пищевода, расширение подкожных вен.
• Печеночная недостаточность: гипопротеинемические отеки, коагулопатия (> протромбинового времени, МНО), гинекомастия.
• Бактериальный перитонит: лихорадка, боли в животе, напряжение брюшной стенки отеки, >250 полиморфноядерных лейкоцитов в мм3 асцитической жидкости.
• Гепатокарцинома.
• Гепаторенальный синдром.
Прогрессирование цирроза печени
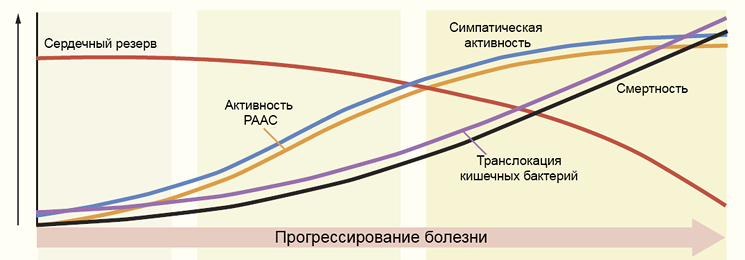
РААС — ренин-ангиотензин-альдостероновая система. Ge P, Runyon B. N Engl J Med. 2016;375:767–77.
ДИАГНОСТИКА
• Общий анализ крови с тромбоцитами.
• Биохимический анализ крови: АСТ, АЛТ, ЩФ, ГГТП, протеинограмма, коагулограмма, альфа–фетопротеин, креатинин.
• Шкала APRI: неинвазивная оценка цирроза печени.
• Сонография: узлы, неравномерная плотность, асцит, v.portae >13 мм. Повторять через 2–3 года.
• Эзофагогастроскопия (обычная, ультратонкая ≤6 мм): варикоз вен пищевода, желудка.
• Эластография печени.
• Вирусы гепатита В (HBsAg, анти-HBc, анти-HBs, HCV DNA, HBeAg), С (анти-HCV, HCV RNA, HCVcAg).
По показаниям
• Компьютерная томография: гепатокарцинома.
• Биопсия: узлы, гепатокарцинома.
• Парацентез: анализ и посев асцитической жидкости.
• Биохимический анализ крови: церулоплазмин, железо сыворотки, ферритин, насыщение трансферрина железом.
Цирроз печени и легочная эмболия
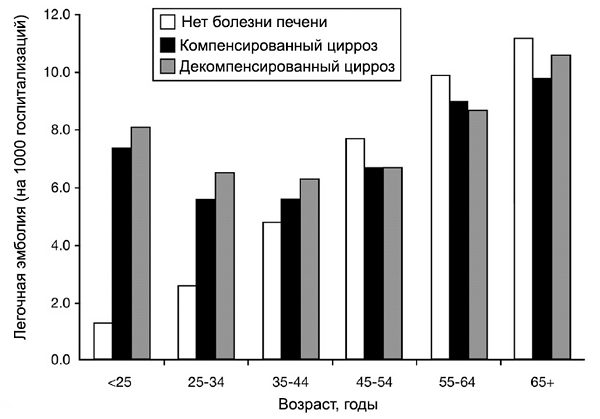
Wu H, Nguyen G. Clin Gastroenterol Hepatol. 2010;8:800–5.
КРИТЕРИИ Baveno VI
Критерии низкой вероятности варикоза вен пищевода и нецелесообразности эндоскопии:
• Тромобоциты >150•109/л.
• Плотность печени при эластографии <20 кПа.
КЛАССИФИКАЦИЯ ЦИРРОЗА ПЕЧЕНИ
• Этиология: вирусы гепатита В или С, алкоголь…
• Тяжесть: шкалы MELDNa, Child-Turcotte-Pugh.
• Варикоз пищевода, желудка: малый (<5 мм), большой (>5 мм).
• Морфология: крупноузловой, мелкоузловой, смешанный.
Спонтанный бактериальный перитонит
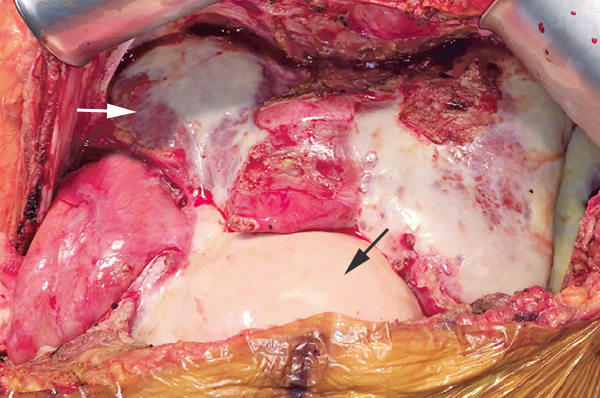
Правая доля при терминальной болезни печени (светлая стрелка), фибриновый налет на кишечнике (темная стрелка). Lancet. 2017;389.
ФОРМУЛИРОВКА ДИАГНОЗА
Ds: Цирроз печени вирусный (HCV), класс В, портальная гипертензия (большой варикоз пищевода, асцит), печеночная энцефалопатия 2 степени, кардиомиопатия. [K70.3]
Осложнение: Рецидивирующее пищеводное кровотечение. Бактериальный перитонит.
Ds: Цирроз печени алкогольный, класс А, портальная гипертензия (малый варикоз пищевода). [K70.3]
Ds: Цирроз печени неуточненный, декомпенсация печеночной недостаточности. [K74.6]
Асцит при циррозе печени
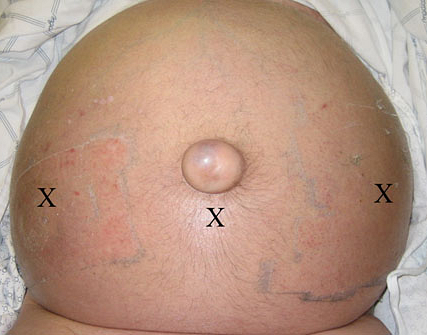
ПОКАЗАНИЯ К ПАРАЦЕНТЕЗУ (AASLD, BGS, WGO)
• Для уточнения причины ухудшения (спонтанный перитонит).
• Напряженный асцит с дыхательной недостаточностью, дискомфортом, рвотой при стабильной гемодинамике.
• Выраженный или рефрактерный к диуретической терапии асцит.
• Невысокий риск геморрагий: протромбиновый индекс >40%, МНО <2–3, тромбоциты >25–40•109/л.
• Отсутствие острого живота.
Асцит при сонографии
Парацентез
• Однократно 5–10 л.
• Можно 10 л за 1 час с введением 6 г бессолевого альбумина (хуже 150 мл декстрана) на 1 л удаляемой жидкости.
• Не более 6 л, если креатинин >265 мкмоль/л, билирубин >170 мкмоль/л, альбумин <30 мг/л.
Лечение портальной гипертензии
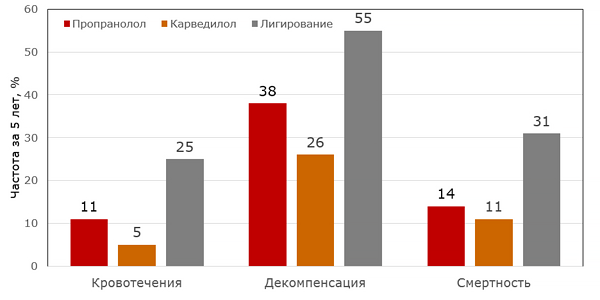
Reiberger T, et al. Gut 2013;62:1634–41.
ЛЕЧЕНИЕ ЦИРРОЗА ПЕЧЕНИ (AASLD, BSG)
• Лечение причины: противовирусная терапия, отказ от алкоголя и лечение зависимости.
• Асцит: ограничение соли (Na 2 г/сут), неселективные бета–блокаторы, спиронлактон 200–400 мг/сут, фуросемид <160 мг/сут, альбумин человеческий (ANSWER), парацентезы, перитонеовенозный шунт.
• Профилактика кровотечений: бета–блокаторы (титровать пропранолол 20–160 мг 2 раза, карведилол 6.25–25 мг 2 раза), лигирование узлов, склеротерапия.
• Лечение кровотечений: переливание эритроцитов, свежезамороженная плазма, тромбомасса (<50•109/л), антифибринолитики (ε-аминокапроновая или транексамовая кислота), вазопрессоры (октреотид, терлипрессин), лигирование узлов, баллонная тампонада.
• Тромбоцитопения: кортикостероиды, спленэктомия, стимуляторы гемопоэза (элтромбопаг, ромиплостим).
• Гепаторенальный синдром (b тип): инфузия альбумина, октреотид, мидодрин, норадреналин.
• Профилактика бактериального перитонита: норфлоксацин 400 мг, рифаксимин 1200 мг однократно, постоянно.
• Бактериальный перитонит: в/в ципрофлоксацин 400 мг 2 раза, цефотаксим 2 г 3 раза, цефтриаксон 1 г 1 раз, офлоксацин 400 мг 2 раза per os.
• Печеночная недостаточность: ограничение белка (1 г/кг/сут), лактулоза 15–30 мл 3 раза, сифонные клизмы.
• Трансплантация печени: ≥15 по MELD.
Лигирование венозных узлов в пищеводе
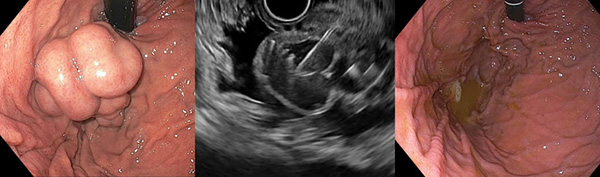
ПОКАЗАНИЯ К ПРОФИЛАКТИКЕ БАКТЕРИАЛЬНОГО ПЕРИТОНИТА (AASLD, EASL)
• Острое гастроинтестинальное кровотечение (7 сут).
• Низкий уровень белка в асцитической жидкости (<1.5 г/дл) + дисфункция почек (креатинин ≥106 мкмоль/л, Na ≤130 мкмоль/л) или печеночная недостаточность (шкала Чайлд ≥9 и билирубин ≥154 мкмоль/л).
• Бактериальный перитонит в анамнезе.
Динамика смертности при трансплантации печени
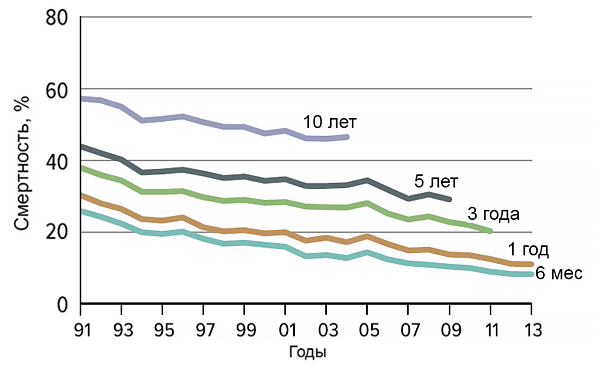
Fayek S, et al. Am J Transplant. 2016;16:3093–104.
СКРИНИНГ ГЕПАТОКАРЦИНОМЫ И ВАРИКОЗА ВЕН ПИЩЕВОДА
• Фиброэзофагогастроскопия: каждые 2–3 года (компенсированный цирроз и нет варикоза), каждые 1–2 года (малый варикоз), ежегодно (декомпенсированный цирроз).
• Альфа-фетопротеин, сонография печени: каждые 6 мес.
• Компьютерная томография, магнитно-резонансная томография.
• Биопсия печени.
ПОКАЗАНИЯ ДЛЯ ТРАНСПЛАНТАЦИИ ПЕЧЕНИ (AASLD)
• Острая печеночная недостаточность.
• Осложнения цирроза печени: асцит, хроническая желудочно-кишечная кровопотеря вследствие портальной гипертензивной гастропатии, энцефалопатия, рак печени, рефрактерные варикозные кровотечения, дисфункция синтеза.
• Печеночные метаболические нарушения с системными проявлениями: дефицит a1-антитрипсина, семейный амилоидоз, болезнь накопления гликогена, гемохроматоз, первичная оксалурия, болезнь Вильсона.
• Системные осложнения хронической болезни печени: гепатопульмональный синдром, портопульмональная гипертензия.
Источник
Цирроз
печени — это диффузный процесс,
характеризующийся фиброзом и трансформацией
нормальной структуры печени с образованием
узлов. Он служит конечной стадией ряда
хронических заболеваний печени.
Тяжесть
и прогноз цирроза зависят от
объёма сохранившейся функционирующей
массы паренхимы печени, выраженности
портальной гипертензии и активности
основного заболевания, приведшего к
нарушению функций печени.
МКБ-10
•
K74 Фиброз и цирроз печени
• K70.3
Алкогольный цирроз печени
• K71.7 С
токсическим поражением печени
•
K74.3Первичный билиарный цирроз
• K74.4
Вторичный билиарный цирроз
• K74.5
Билиарный цирроз неуточнённый
• K74.6
Другой и неуточнённый цирроз печени
•
К72 Хроническая печёночная недостаточность
•
К76.6 Портальная гипертензия.
Пример
формулировки диагноза
Основной диагноз | Этиология | Степень компенсации (класс по Чайлд–Пью) | Наличие портальнойгипертензии, системныхпроявлений | Осложнения |
Цирроз печени | Вирусный (В+С) | Декомпенсированный(класс С по Чайлд–Пью) | Портальная гипертензия | Отечно-асци-тический синдром. |
Эпидемиология
Цирроз
печени занимает первое место среди
причин смертности от болезней органов
пищеварения (исключая опухоли).
Распространённость составляет 2–3% (на
основании данных аутопсий). Цирроз
печени наблюдают в 2 раза чаще у
мужчин старше 40 лет по сравнению с общей
популяцией.
Этиология
Наиболее
частыми причинами развития цирроза
печени выступают следующие заболевания
и состояния.
■
Вирусные гепатиты
— (B, C, D).
■
Почти всегда
развитию алкогольного
цирроза предшествует
постоянное употребление
алкоголя в
течение более
10 лет. Риск
поражения печени
достоверно увеличивается
при употреблении
более 40–80
г чистого
этанола в
день в
течение не менее 5
лет.
■ Иммунные
заболевания печени:
аутоиммунный гепатит,
болезнь «трансплантант
против хозяина».
■
Заболевания жёлчных
путей: вне-
и внутрипечёночная
обструкция жёлчных
путей, вызванные
различными причинами,
холангиопатии у
детей.
■
Болезни обмена
веществ: гемохроматоз, недостаточность
α1-антитрипсина, болезнь Вильсона–Коновалова,
муковисцидоз (кистозный фиброз),
галактоземия, гликогенозы, наследственная
тирозинемия, наследственная непереносимость
фруктозы, абеталипопротеинемия,
порфирии.
■ Нарушение
венозного оттока из печени: синдром
Бадда–Киари, веноокклюзионная болезнь,
тяжёлая правожелудочковая сердечная
недостаточность.
■
Применение
гепатотоксичных ЛС
(метотрексатаB,
амиодаронаC), токсинов,
химикатов.
■
Другие инфекции:
шистосомоз, бруцеллёз,
сифилис, саркоидоз.
■
Другие причины:
неалкогольный
стеатогепатит,
гипервитаминоз
А.
Время,
необходимое для
развития фиброза
печени, в
значительной степени
зависит от
этиологического
фактора. Наиболее
часто наблюдаемые
формы фиброза
и цирроза
развиваются медленно:
алкогольный цирроз печени формируется
за 10–12 лет злоупотребления алкоголем,
вирусные циррозы печени формируются
через 20–25 лет после инфицирования.
Наиболее быстрые темпы развития цирроза
печени (несколько месяцев) отмечены у
пациентов с билиарной обструкцией
опухолевой этиологии и у новорожденных
с атрезией жёлчевыводящих протоков.
Профилактика
цирроза печени включает своевременное
выявление состояний, способных приводить
к его развитию, и адекватную коррекцию
обнаруженных нарушений.
■
Гемохроматоз.
Несколько исследований
продемонстрировали
экономическую
эффективность
популяционного
скрининга на наследственный гемохроматоз.
Во время скринига определяют железо в
сыворотке крови, общую и свободную
железосвязывающую способность сыворотки.
Если эти показатели повышены, их
определяют повторно и при достоверном
повышении обследуют пациента на
гемохроматоз.
■
Скрининг на
злоупотребление
алкоголем: ограничение
потребления алкоголя
достоверно уменьшает
вероятность развития
цирроза печениB.
Возможно применение
CAGE-теста (Cut —
резать, Angry —
сердитый, Guilty —
виновность, Empty —
пустой), включающего
четыре вопроса.
1. Возникало ли у Вас
ощущение того, что Вам следует сократить
употребление спиртных напитков?
2.
Возникало ли у Вас чувство раздражения,
если кто-то из окружающих (друзья,
родственники) говорил Вам о необходимости
сократить употребление спиртных
напитков?
3. Испытывали ли Вы когда-нибудь
чувство вины, связанное с употреблением
спиртных напитков?
4. Возникало ли у
Вас желание принять спиртное на следующее
утро после эпизода употребления
алкоголя?
Чувствительность и
специфичность составляют примерно 70%,
основное достоинство — возможность
тестирования при сборе анамнеза.
Положительный ответ более чем на два
вопроса позволяет заподозрить алкогольную
зависимость, сопровождающуюся изменениями
поведения и личности.
Из лабораторных
признаков маркёрами злоупотребления
алкоголем могут выступать преобладающее
повышение активности АСТ по сравнению
с АЛТ, повышение ГГТП, Ig A, увеличение
среднего объёма эритроцитов. Все эти
признаки обладают высокой специфичностью
при относительно низкой чувствительности,
за исключением активности ГГТП, повышение
которой считают высокоспецифичным
признаком как злоупотребления алкоголем,
так и алкогольной зависимостиA.
■
Скрининг на
вирусы гепатита
B и C: подробнее
см. статью
«Гепатиты вирусные
острые и
хронические». У
индивидуумов с факторами риска хронических
гепатитов необходимо провести исследование
на вирусы гепатита В и C. Выживаемость
больных с хроническими гепатитами, как
при наличии цирроза, так и без него,
существенно выше при своевременной
интерферонотерапииB.
■
Скрининг при
использовании
гепатотоксичных
препаратов, в
первую очередь
метотрексатаB и
амиодаронаC, —
определяют активность
АЛТ и
АСТ каждые
1–3 мес.
Указанные препараты
при длительном
применении могут
приводить к
циррозу печени.
■
Скрининг среди
родственников больных с хроническим
поражением печени. Обследуют родственников
первой степени родства: определяют
степень насыщения трансферрина и
сывороточную концентрацию ферритина
(выявление врождённого гемохроматозаB),
сывороточную концентрацию церулоплазмина
(диагностика болезни Вильсона–КоноваловаB),
выявление дефицита α1-антитрипсина.
■
Скрининг для
выявления неалкогольной
жировой болезни
печени. Факторы
риска —
сахарный диабет
2 типа, ожирение,
гиперлипидемия,
отношение активности
АСТ/АЛТ
выше 1,0; особенно
существенно возрастает риск у пациентов
старше 45 летB. Всем пациентам из группы
риска необходимо провести УЗИ печени
для выявления стеатоза. Пациентов
необходимо проинформировать о возможности
развития цирроза печени.
Скрининг
Скрининг
на выявление непосредственно цирроза
печени не проводят. Скрининговые
мероприятия осуществляют с целью
выявления заболеваний и состояний,
способных привести к циррозу печени
(см. выше раздел «Профилактика»).
Классификация
Циррозы
печени разделяют по этиологии (см. выше
раздел «Этиология») и степени тяжести,
для чего применяют классификацию по
Чайлду–ПьюA (табл. 4-10).
Таблица 4-10.
Определение степени тяжести цирроза
печени по Чайлду–Пью
Показатель | Баллы | ||
1 | 2 | 3 | |
Энцефалопатия | I–II | III–IV | |
Асцит | Нет | Мягкий, легко поддаётся лечению | Напряжённый, плохо поддаётся лечению |
Концентрация билирубина сыворотки | Менее 34 (<2,0) | 34–51 (2,0–3,0) | Более 51 (>3,0) |
Уровень альбумина сыворотки крови, г | Более 35 | 28–35 | Менее 28 |
Протромбиновое время (с), | 1–4 (>60) | 4–6 (40–60) | Более 6 (<40) |
Каждый из
показателей оценивают в баллах
(соответственно в 1, 2 или 3 балла).
Интерпретацию осуществляют по следующим
критериям.
■ Класс
A (компенсированный)
— 5–6
баллов.
■
Класс B (субкомпенсированный)
— 7–9
баллов.
■
Класс C (декомпенсированный)
— 10–15
баллов.
Диагностика
План
обследования
Предположить
диагноз цирроза печени позволяют
клинико-анамнестические данные
(симптоматика очень разнообразна, см.
раздел «Анамнез и физикальное
обследование»), подтвердить — результаты
лабораторно-инструментального
обследования.
Необходимо установить
этиологию заболевания, поскольку в ряде
случаев этиотропная терапия позволяет
замедлить прогрессирование заболевания
и снизить смертность. Наиболее частые
причины — вирусные гепатиты и
злоупотребление алкоголем, менее частые
причины перечислены в разделе «Этиология».
В ряде случаев причину цирроза обнаружить
не удаётся, в этом случае устанавливают
диагноз криптогенного цирроза печени.
При
установлении диагноза необходимо
дополнительно оценивать следующие
параметры.
■ Состояние
основных функций
печени: наличие синдромов цитолиза,
холестаза, состояние свёртывающей
системы крови (для цирроза характерен
геморрагический синдром), белково-синтетической
функции печени.
■
Выявление синдрома
гиперспленизма (в
первую очередь
по количеству
тромбоцитов).
■
Выявление и
оценка степени
портальной гипертензии
(опасной в
первую очередь
кровотечением из
варикозно расширенных
вен пищевода
и желудка
— ФЭГДС).
■
Обнаружение возможного
асцита.
■
Оценка психического
статуса для
своевременности
диагностики печёночной
энцефалопатии.
Тяжесть цирроза печени
определяют по классификации
печёночно-клеточной функции при циррозе
печени по Чайлду–Пью (см. раздел
«Классификация»).
Анамнез
и физикальное обследование
Характерны
следующие симптомы и синдромы.
■
Общая симптоматика:
сонливость, слабость,
повышенная утомляемость
и зуд
кожи. При
выраженной сонливости,
равно как
и при
раздражительности
и агрессивном
поведении, необходимо
исключать печёночную
энцефалопатию.
■
Изменения печени
и селезёнки:
печень уплотнена
и увеличена, однако иногда может быть
небольших размеров. У большинства
больных пальпируется умеренно увеличенная
селезёнка (проявления портальной
гипертензии).
■
Желтуха: начальные
признаки желтухи
незаметны для
больного и
характеризуются
иктеричностью склер
и слизистых оболочек, уздечки языка,
лёгким потемнением мочи, которому
больные обычно не придают должного
значения.
■ Затруднения
дыхания (дыхание
поверхностное,
учащённое) могут
быть обусловлены:
асцитом с
повышением
внутрибрюшного
давления и
ограничением
подвижности диафрагмы, хронической
сердечной недостаточностью, гидротораксом
на фоне отёчно-асцитического синдрома.
■
Геморрагический
синдром (вследствие
нарушения синтеза
факторов свёртывания
крови в
печени): характерны
кровоточивость
дёсен, носовые
кровотечения. Больные замечают, что
синяки и кровоподтёки образуются даже
при незначительных механических
воздействиях.
■
Портальная гипертензия:
асцит, варикозное
расширение вен
пищевода и
желудка, расширение
вен передней
брюшной стенки
в виде
«головы Медузы»,
спленомегалия, печёночная энцефалопатия.
■
Асцит (проявление
портальной гипертензии):
увеличение живота
в объёме
за счёт
скопившейся жидкости
(может скапливаться
более 10–15
л жидкости,
типичен «лягушачий
живот»), при
большом её
количестве создаётся
картина «напряжённого асцита», выбухание
пупка, иногда с его разрывами, перкуторные
признаки жидкости в брюшной полости,
положительный симптом флюктуации.
■
Прочие признаки,
характерные для
цирроза печени:
✧
телеангиэктазии на
верхней половине
туловища и лице;
✧
ладонная эритема;
✧
гинекомастия;
✧
атрофия яичек/аменорея;
✧
отёки ног
(при асците);
✧
шум Крювелье–Баумгартена
— венозный
шум над
животом, связанный
с функционированием
венозных коллатералей;
✧
контрактура Дюпюитрена,
более типичная
для цирроза
печени алкогольной этиологии;
✧
изменения концевых
фаланг пальцев
рук по
типу барабанных
палочек;
✧
атрофия скелетной
мускулатуры, отсутствие
оволосения в
подмышечной впадине;
✧
увеличение околоушных
слюнных желёз
(типично для
пациентов, страдающих
алкоголизмом);
✧
печёночный запах
возникает при
декомпенсации функций
печени, предшествует
и сопровождает
развитие печёночной
комы;
✧
хлопающий тремор
также характерен
для декомпенсации
печёночных
функций.
Особенно
пристальное внимание
нужно уделять
признакам развившихся
осложнений:
■
симптомам
желудочно-кишечных
кровотечений: кровавая
рвота, мелена,
систолическое АД
менее 100 мм
рт.ст.
со снижением
его на
20 мм рт.ст.
при переходе
в вертикальное
положение, ЧСС
более 100 в
минуту;
■
признакам спонтанного
бактериального
перитонита — разлитой боли различной
интенсивности в брюшной полости,
лихорадке, рвоте, диарее, признакам
пареза кишечника;
■
спутанности сознания,
отражающей развитие
печёночной
энцефалопатии;
■
снижению суточного
диуреза —
вероятному признаку
развития почечной
недостаточности.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник


