Раневые и кишечные инфекции
Различные одушевлённые и неодушевлённые объекты внешней среды, содержащие и сохраняющие патогенные микроорганизмы, обозначают термином резервуары инфекции, но их роль в заболеваемости человека далеко не одинакова. Для большинства инфекций человека основной резервуар и источник — больной человек, в том числе лица, находящиеся в инкубационном периоде (ранние носители) и на этапах реконвалесценции, либо бессимптомные (контактные) микробоносители. В соответствии с источником инфекции выделяют следующие типы инфекционных болезней.
Антропонозы. Инфекции, при которых источником инфекции является только человек, известны как антропонозы [от греч. anthropos, человек, + nosos, болезнь].
Зоонозы. Инфекции, при которых источниками инфекции являются животные, но ими могут болеть и люди, известны как зоонозы [от греч. won, животное, + nosos, болезнь].
Зооантропонозы. Инфекции, поражающие животных и способные передаваться человеку, известны как зооантропонозы [от греч. zoon, животное, + anthropos, человек, + nosos, болезнь], например сибирская язва, бруцеллёз. Сапронозы. Инфекции, развивающиеся после проникновения свободноживущих бактерий или грибов в организм человека с объектов окружающей среды и поверхности тела (например, при попадании в рану) известны как сапронозы [от греч. sapros, гнилой, + nosos, болезнь].
Механизмы передачи определяют способы перемещения инфекционного агента из заражённого организма в восприимчивый организм. Для этого возбудитель должен быть выведен из заражённого организма, некоторое время пребывать во внешней среде и внедриться в восприимчивый организм. Выделяют фекально-оральный, аэрогенный (респираторный), кровяной (трансмиссивный) и контактный механизмы передачи. Указанные механизмы передачи характерны для подавляющего большинства инфекций человека; с позиций эпидемиологии пути их распространения рассматриваются как горизонтальная передача возбудителя. Существует также группа заболеваний (обычно вирусных), возбудители которых способны трансплацентарно переходить от матери к плоду (вертикальная передача).
9) Внутриутробные инфекции. Этиология. Пути передачи инфекций плоду. Лабораторная диагностика, профилактика.
Ведущей причиной перинатальной смертности является инфекционная патология. К внутриутробным относят инфекционные заболевания, которые возникают вследствие анте- или интранатального инфицирования.
Решающим фактором в развитии любого инфекционного заболевания плода является период, в который наступило внутриутробное заражение. Большая часть зародышей, поврежденных в первые 2 недели беременности (бластопатии), обычно элиминируются путем спонтанных абортов. Эмбриопатии (3-10 недель) заканчиваются либо гибелью эмбриона, либо формированием врожденных пороков развития. При инфицировании в ранний фетальный период (до 28 недель) нередко возникает задержка внутриутробного развития с низкой массой тела при рождении. При позднем инфицировании возникают генерализованные инфекционные процессы, напоминающие сепсис, но протекающие более тяжело, со значительными повреждениями в головном мозге, печени, миокарде, легких.
Инфекционные фетопатии чаще вызываются вирусами, а также простейшими, микоплазмой, хламидиями, реже бактериями. Внутриутробное инфицирование в большей мере зависит от нарушения проницаемости плаценты, от степени вирулентности возбудителя, массивности инфицирования, пути проникновения инфекции.
Диагностика трудна, лечение малоэффективно. Прогноз неблагоприятный.
Госпитальные инфекции. Причины распространения и возникновения госпитальных инфекций. Госпитальные штаммы, их характеристика. Пути факторы передачи возбудителей. Характеристика эпидемического процесса в стационаре. Диагностика. Профилактика, лечение ВБИ.
Внутрибольничные(госпитальные, нозокомиальные) инфекции — это инфекции, возникающие в период пребывания пациента в больнице. Обычно проявления инфекции отмечаются через 48 ч после госпитализации.
Считается, что 3-5% больных, экстренно поступающих в стационары, приобретают там новую инфекцию. За год регистрируется около 2 млн случаев внутригоспитальной инфекции, что вызывает расходы в размере 2 млрд рублей.
Среди госпитальных инфекций первое место занимает инфекция мочевых путей (40-45%), затем идут раневые инфекции (25-30%), пневмония (15-20%) и бактериемия (5-7%).
Факторы риска инфицирования мочевых путей: женский пол, длительная катетеризация уретры, отсутствие антибактериального лечения, неправильное обращение с катетером.
Факторы риска развития хирургической раневой инфекции:
- тип раны;
- дренирование;
- длительность предоперационного периода;
- предоперационная подготовка операционного поля;
- длительность операции;
- наличие нелеченной трудно обнаруживаемой инфекции (синусит);
- асептика хирурга.
Критерии, по которым оценивается риск развития раневой инфекции, включают операцию на брюшной полости, длительность операции свыше 2 ч, наличие зараженной или грязной раны по стандартной классификации ран, а также три и более заболеваний у одного больного.
Факторы риска пневмонии:
- пребывание в палате интенсивной терапии;
- искусственная вентиляция трахеи;
- нарушение сознания (в особенности в сочетании с введенным зондом);
- преклонный возраст;
- хроническое заболевание легких;
- послеоперационный период;
- применение Н2-гистаминоблокаторов или антацидов.
Главный фактор риска первичной бактериемии — наличие постоянного внутрисосудистого катетера и ожирение. Учреждения или отделения больниц, изучающие инфекции, разрабатывают общие и специальные меры по контролю за ними. Смешанная инфекция особо значима, наиболее действенный метод ее профилактики в стационаре — мытье рук.
Ранжированные по категориям меры включают:
- строгую изоляцию (ветряная оспа);
- пресечение контактов (стафилококковые раневые инфекции);
- прекращение воздушных потоков (при туберкулезе);
- профилактика кишечной (бактериальная диарея);
- раневой (дренаж, секреция) передачи инфекции (при неяркой инфекции раны).
Общие меры профилактики имеют большее значение, чем лишь профилактические меры, касающиеся крови и жидкостей организма.
Все терапевтические и профилактические мероприятия должны быть направлены на устранение наиболее вероятной причины инфекции.
Дата добавления: 2015-06-26; просмотров: 4227; Опубликованный материал нарушает авторские права? | Защита персональных данных
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Да какие ж вы математики, если запаролиться нормально не можете??? 8773 — | 7582 — или читать все…
Читайте также:
Источник

Главная | Случайная
Обратная связь
ТОР 5 статей:
Методические подходы к анализу финансового состояния предприятия
Проблема периодизации русской литературы ХХ века. Краткая характеристика второй половины ХХ века
Ценовые и неценовые факторы
Характеристика шлифовальных кругов и ее маркировка
Служебные части речи. Предлог. Союз. Частицы
КАТЕГОРИИ:
Раневая инфекция – комплекс общих и местных патологических проявлений, возникающих при развитии инфекции в случайных или операционных ранах. Вероятность появления зависит от степени первичного микробного загрязнения раны, вида возбудителя, соблюдения правил асептики и антисептики при проведении перевязок и операций, состояния иммунитета пациента, наличия некоторых заболеваний и других факторов. Проявляется болью, отеком, местной гиперемией, ознобом, лихорадкой, увеличением регионарных лимфатических узлов и лейкоцитозом. Раневая инфекция – осложнение раневого процесса, обусловленное развитием патогенной микрофлоры в полости раны. Все раны, в том числе и операционные, как в хирургии так и травматологии считаются первично загрязненными, поскольку какое-то количество микробов попадает на раневую поверхность из воздуха даже при безукоризненном соблюдении правил асептики и антисептики. Случайные раны загрязнены сильнее, поэтому в таких случаях источником инфекции обычно является первичное микробное загрязнение. При операционных ранах на первый план выступает эндогенное (из внутренней среды организма) или внутригоспитальное (вторичное) инфицирование.
В большинстве случаев возбудителем инфекции в случайных ранах становится стафилококк. Редко в качестве основного возбудителя выступает протей, кишечная и синегнойная палочка. В 0,1% случаев встречается анаэробная инфекция. Через несколько дней пребывания в стационаре флора меняется, в ране начинают преобладать устойчивые к антибактериальной терапии грамотрицательные бактерии, которые обычно становятся причиной развития раневой инфекции при вторичном инфицировании как случайных, так и операционных ран.
Среди заразных болезней человека наиболее частыми являются грипп и другие респираторные вирусные (гриппоподобные) инфекции. Все они вызываются мельчайшими микроорганизмами — вирусами, которые в случае заражения поселяются на слизистых оболочках дыхательных, или респираторных, путей; поражение последних — наиболее частое и характерное проявление этих заболеваний. Поэтому они и называются респираторными инфекциями.
Кишечные инфекции у детей вызываются различными бактериями (сальмонеллы, дизентерийная амеба, ротавирусы, шигеллы, эшерихии, кампилобактерии и другие), которые поражают преимущественно пищеварительный тракт и характеризуются токсической реакцией организма с возможной тенденцией к генерализации процесса (поражение различных органов и тканей). Источником заражения может быть животное (зоонозная инфекция), больной человек (антропонозная инфекция), реконвалесцент и больные с субклинической формой заболевания, а также бактерионосители. Наибольшая заразность у больных кишечной инфекцией отмечается в первые три дня заболевания. Механизм заражения чаще всего фекально-оральный, а основные пути передачи — это алиментарный, водный и контактно-бытовой. Обычно кишечной инфекцией заболевают дети младшей возрастной группы, от 2 до 5 лет, дети до года заболевают крайне редко благодаря грудному вскармливанию. Кишечные инфекции могут носить сезонный характер (например, летне-осенний при шигеллезе), а могут быть не связаны со временем года (ротавирусная инфекция).
В большинстве своем кожно-венерические заболевания представлены ЗППП, которые характеризуются внешними кожными симптомами в форме пятен лишая, пустул и папул, бородавок и всевозможных пятен. Типичными кожно-венерическими заболеваниями являются генитальный герпес, контагиозный моллюск, сифилис и прочее. Однако существуют и заболевания, симптомы которых выступают на слизистых оболочках, например, молочница или трихомониаз. С другой стороны есть и такие кожно-венерические заболевания, которые не имеют никаких дерматологических проявлений, например, цитомегаловирус или инфицирование хламидиями.
Помимо ЗППП, кожно-венерические заболевания предполагают определенные грибковые заражения кожного и волосяного покрова и прочие болезни эпидермиса, не имеющие отношение к венерологии. К таким патологиям следует относить чесотку, возбудителем которой является микроскопический клещ, демодекоз и разнообразные гнойничковые поражения эпидермиса.
Довольно часто кожно-венерические заболевания развиваются по причине течения кишечного дисбактериоза либо на фоне сниженных защитных сил иммунитета, так как при условии крепкого здоровья и надежного иммунитета сам организм своими силами способен подавить развитие вирусного заболевания.
Антропонозы — инфекционные болезни человека, возбудителями которых являются паразиты, приспособившиеся в процессе эволюции к паразитированию только в организме человека. Источником инфекции при антропонозе является только человек: больной, реконвалесцент или здоровый носитель. К антропонозам относятся: брюшной тиф, паратифы, дизентерия, холера, полиомиелит, дифтерия, скарлатина, коклюш, корь, натуральная оспа, ветряная оспа, грипп, эпидемический паротит, сыпной тиф, возвратный тиф, малярия, гонорея, рожа, сифилис, трахома и др.
Инфекционные заболевания, поражающие не только людей, но и некоторые виды животных, от которых происходит заражение человека, называют з о о н о з н ы м и инфекциями.
Среди различных зоонозных заболеваний наибольшее значение в эпидемиологии человека имеют такие болезни, которые поражают сельскохозяйственных животных, особенно крупный и мелкий рогатый скот.
Человек заражается от больных животных либо при близком контакте с ними, либо употребляя в пищу их мясо, молоко, а также продукты, приготовленные из этого молока. В некоторых случаях инфекция, например сибирская язва, может передаваться здоровому человеку через предметы, изготовленные из кожи, щетины и шерсти больных животных.
Зоонозные инфекции поражают преимущественно жителей сельскохозяйственных районов, имеющих то или иное соприкосновение с больными животными. .Однако случаи зоонозных заболеваний могут наблюдаться среди лиц, работающих на меховых фабриках, кожевенных заводах, мясокомбинатах (сибирская язва). Житель города, не имеющий никакого отношения к сельскому хозяйству, употребляя сырое молоко от больной бруцеллезом козы или коровы, может заразиться этой болезнью.
К числу зоонозных инфекций относится также бешенство, передающееся от больного животного человеку при укусе или при ослюнении поврежденной кожи, даже при незначительных ее дефектах.
Не нашли, что искали? Воспользуйтесь поиском:
Источник
Источник возбудителя инфекции —это живой или абиотический объект, являющийся местом естественной жизнедеятельности патогенных микробов, из которого происходит заражение людей или животных.
Источником инфекции могут быть:
1. организм человека (больного или носителя),
2. организм животного (больного или носителя),
3. абиотические объекты окружающей среды (вода, пища и др.).
Инфекции, при которых источником инфекции служит только человек, называются антропонозными. Инфекции, при которых источником являются больные животные, но может болеть и человек — зоонозными. Инфекции, при которых источником инфекции служат объекты окружающей среды — сапронозные.
Механизм передачи — способ перемещения возбудителя инфекционных и инвазивных заболеваний из зараженного организма в восприимчивый.
1. фекально-оральный,
2. аэрогенный (респираторный),
3. кровяной (трансмиссивный),
4. контактный
5. вертикальный (от одного поколения к другому, т.е. от матери плоду трансплацентарно)
Факторы передачи — это элементы внешней среды, обеспечивающие перенос микробов из одного организма в другой. К ним относятся вода, пища, почва, воздух, живые членистоногие, предметы окружающей обстановки.
Пути передачи — это конкретные элементы внешней среды или их сочетание, обеспечивающие попадание возбудителя из одного организма в другой в определенных внешних условиях.
Для фекально-орального механизма передачи характерны:
1. алиментарный (пищевой),
2. водный
3. контактный (непрямой контакт) пути передачи.
Для аэрогенного механизма передачи характерны:
1. воздушно-капельный
2. воздушно-пылевой.
Для трансмиссивного механизма передачи характерны:
1. передача через укусы кровососущих эктопаразитов,
2. парентеральный
3. половой.
Для контактного (прямого) механизма передачи характерны:
1. раневой
2. контактно-половой (прямой контакт).
Для вертикального механизма передачи характерен трансплацентарный путь.
Динамика и периоды развития инфекционного заболевания. Исход инфекционного заболевания — выздоровление( формирование иммунитета: постинфекционного, инфекционого, гуморального, клеточного, антитоксического, местного).
1. Инкубационный период
2. Продромальный период
3. Период острых проявлений заболевания — разгар болезни.
4. Период реконвалесценции
Приобретенный иммунитет может быть активным и пассивным. Активный иммунитет обусловлен активной реакцией, активным вовлечением в процесс иммунной системы при встрече с данным антигеном (например, поствакцинальный, постинфекционный иммунитет), а пассивный иммунитет формируется за счет введения в организм уже готовых иммунореагентов, способных обеспечить защиту от антигена.
Различают клеточный, гуморальный, клеточно-гуморальный и гуморально-клеточ-ный иммунитет.
Примером клеточного иммунитета может служить противоопухолевый, а также трансплантационный иммунитет, когда ведущую роль в иммунитете играют цитотоксические Т-лимфоциты-киллеры; иммунитет при токсинемических инфекциях (столбняк, ботулизм, дифтерия) обусловлен в основном антителами (антитоксинами); при туберкулезе ведущую роль играют иммунокомпетентные клетки (лимфоциты, фагоциты) с участием специфических антител; при некоторых вирусных инфекциях (натуральная оспа, корь и др.) роль в защите играют специфические антитела, а также клетки иммунной системы.
В инфекционной и неинфекционной патологии и иммунологии для уточнения характера иммунитета в зависимости от природы и свойств антигена пользуются также такой терминологией: антитоксический, противовирусный, противогрибковый, противобактериальный, противопротозойный, трансплантационный, противоопухолевый и другие виды иммунитета.
11. Формы инфекций — экзогенная и эндогенная, очаговая и генерализованная, моно- и смешанная, вторичная инфекция, реинфекция, суперинфекция. Определение понятий: «Бактериемия, сепсис, септикопиемия, токсинемия».
См. раннее.
Понятие о раневых, респираторных, кишечных, кожно-венерических, антропо- и зоонозных инфекциях. Примеры.
Входные ворота инфекции могут определять клиническую форму заболевания —:
• кожная форма — вызывается при проникновении микроорганизмов в организм через кожу;
• легочная — через слизистые оболочки верхних дыхательных путей;
• кишечная — желудочно-кишечного тракта.
В соответствии с преобладанием того или иного пути передачи — по эпидемиологическому принципу — все инфекционные болезни делятся:
• на кишечные;
• воздушно-капельные, или респираторные;
• трансмиссивные;
• инфекции кожных покровов.
13. Инфекционные свойства вирусов. Исходные варианты взаимодействия вируса с клеткой. Механизмы вирусной цитопатогенности (прямые и опосредованные). Апоптоз. Индикация вирусов по цитопатическому действию, по бляшкообразованию, внутриклеточным включениям.
Источник
Кишечные инфекции – это острые состояния, которые возникают вследствие инвазии патогенных микроорганизмов в кишечник человека. Поражение пищеварительной системы может быть вызвано множеством возбудителей. Объединяет данные состояния общность клинической картины – выраженный диарейный синдром и интоксикация пациента.
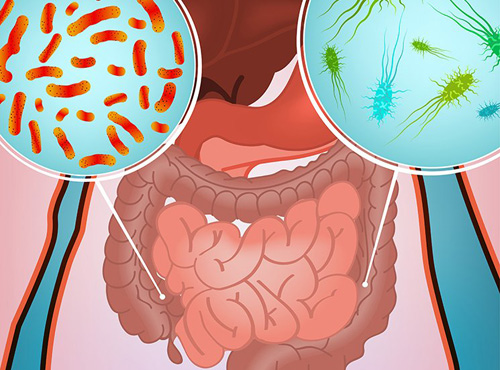
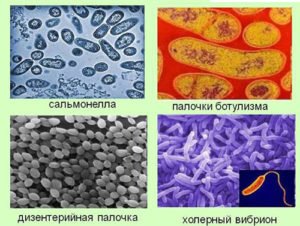
Возбудители кишечных инфекций
В зависимости от происхождения все кишечные инфекции можно разделить на:
- бактериальные;
- вирусные;
- протозойные.
Значительно реже заболевание ассоциировано с патогенными грибками.
| Бактериальные инфекции | Вирусные инфекции | Протозойные инфекции |
|
|
|
Симптомы
Общие симптомы
- Болевой синдром. В зависимости от уровня поражения кишечника боли могут локализоваться в области верхних или нижних отделов живота.
- Диарейный синдром. Для большинства кишечных инфекций характерно учащение дефекации, которое часто сопровождается появлением ложных позывов – тенезмов.
- Запоры. В тяжелых случаях заболевания возможно развитие пареза кишечника, который внешне характеризуется стойким запором, сохраняющимся на протяжении нескольких суток.
- Изменение характера стула. В большинстве случаев стул становится жидким, водянистым, меняется его цвет. В составе кала могут обнаруживаться остатки непереваренной пищи, слизь или кровь.
- Общая интоксикация организма. Кишечная инфекция обязательно сопровождается ухудшением общего состояния пациента, которое проявляется возникновением лихорадки, общей слабости, головных болей, снижения массы тела, отсутствием аппетита.
- Тошнота и рвота. В зависимости от тяжести течения заболевания рвота может быть однократной или многократной, приносить пациенту облегчение или, наоборот, ухудшать его состояние.

Специфические симптомы
| Кишечная инфекция | Специфические симптомы |
| Ботулизм |
|
| Сальмонеллез |
|
| Дизентерия |
|
| Эшерихиоз |
|
| Брюшной тиф |
|
| Паратифозные инфекции |
|
| Ротавирусная инфекция |
|
| Аденовирусная инфекция |
|
| Энтеровирусная инфекция |
|
Пути передачи кишечных инфекций
-
 Алиментарный путь. Заражение происходит через употребляемую пищу. Такой механизм передачи наиболее характерен для кишечных инфекций.
Алиментарный путь. Заражение происходит через употребляемую пищу. Такой механизм передачи наиболее характерен для кишечных инфекций. - Водный путь. Попадание микроорганизмов в тело человека осуществляется при употреблении воды из непроверенных источников.
- Контактно-бытовой путь. Распространение бактерий происходит через предметы обихода.
- Воздушно-капельный путь. Наиболее редко микроорганизмы проникают в тело человека после вдыхания воздуха, в который попали частички мокроты инфицированного пациента. Для кишечных инфекций практически не характерен аэрозольный путь передачи, однако в исключительных случаев возможно и такое заражение.
Диагностика
При подозрении на кишечную инфекцию пациент должен обратиться к своему терапевту. После обследования врач сможет предположить конкретный диагноз и назначит лечение. При тяжелом течении заболевания или при подозрении на специфическую инфекцию (например, дизентерию) больной направляется в специализированный инфекционный стационар для проведения профильной терапии и обеспечения необходимой изоляции.
Для подтверждения диагноза кишечной инфекции используются следующие методики диагностики:
-
 Исследование кала. Копрограмма дает возможность исследовать кал, обнаружить возможные примеси крови, иммунных клеток, выделить бактерии и отправить их на посев.
Исследование кала. Копрограмма дает возможность исследовать кал, обнаружить возможные примеси крови, иммунных клеток, выделить бактерии и отправить их на посев. - Бактериологическое исследование кала. Посев полученного от пациента биоматериала – основной способ определения возбудителя заболевания. Бактерии культивируются на специальных питательных средах и тщательно исследуются, что позволяет установить вид патогенной бактерии. Кроме того, после определения возбудителя проводится его тестирование на чувствительность к антибиотикам, что позволяет точно подобрать эффективную терапию для пациента.
- Серологические исследования. Дополнительным способом диагностики являются исследование на антитела в крови пациента. Они выделяются в ответ на воздействие бактерий через 4-5 дней. Антитела имеют высокую специфичность по отношению к определенной бактерии, благодаря чему можно установить разновидность микроорганизма.
Лечение
Лечение кишечной инфекции зависит от того, каким возбудителем она вызвана, однако можно выделить ряд общих правил, которые относятся ко всем поражениям пищеварительной системы.
Диета
 При легкой форме патологии пациенту назначается щадящая диета. Уменьшается общий объем пищи, исключаются вредные для кишечника продукты, назначается максимально щадящее питание. При среднетяжелом и тяжелом течении заболевания общий суточный калораж сокращается примерно на 40-50%. Рекомендуется увеличить частоту приемов пищи до 6-8 раз в день. В период восстановления, когда диарейный синдром исчезает, рекомендуется назначить пациенту пребиотики как в виде пищевых продуктов, так и отдельно, в таблетках.
При легкой форме патологии пациенту назначается щадящая диета. Уменьшается общий объем пищи, исключаются вредные для кишечника продукты, назначается максимально щадящее питание. При среднетяжелом и тяжелом течении заболевания общий суточный калораж сокращается примерно на 40-50%. Рекомендуется увеличить частоту приемов пищи до 6-8 раз в день. В период восстановления, когда диарейный синдром исчезает, рекомендуется назначить пациенту пребиотики как в виде пищевых продуктов, так и отдельно, в таблетках.
| Рекомендуемые продукты | Нерекомендуемые продукты |
|
|
Препараты
Для лечения тяжелых бактериальных инфекций применяются антибиотики. Средства подбираются в зависимости от возбудителя.
Определение схемы терапии и дозировки лекарства проводится только лечащим врачом пациента.
При более легких формах заболевания антибактериальные препараты обычно не назначаются, проводится симптоматическая терапия. В нее входят:
-
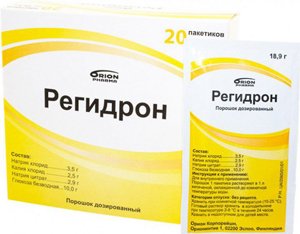 Введение солевых растворов (Трисоль, Регидрон). При легких формах заболевания жидкость назначается внутрь, при тяжелом течении – вводится парентерально.
Введение солевых растворов (Трисоль, Регидрон). При легких формах заболевания жидкость назначается внутрь, при тяжелом течении – вводится парентерально. - Жаропонижающие средства. Для снижения температуры и интоксикации назначаются нестероидные противовоспалительные средства (Ибупрофен, Нимесулид), а также Парацетамол.
- Сорбенты (Энтеросгель, Полисорб, Смекта). Препараты из данной группы обезвреживают токсические вещества, которые содержатся в пораженном кишечнике, и выводят их из организма. Благодаря этому снижается выраженности интоксикации организма.
- Пробиотики и пребиотики. Кишечные инфекции обычно сопровождаются симптомами дисбактериоза, поэтому пациентам назначаются средства для восстановления нормальной микрофлоры пищеварительной системы. Лекарства применяются исключительно в реабилитационном периоде, когда исчезает диарейный синдром, так как до этого их использование практически неэффективно.
При подозрении на кишечную инфекцию пациент должен оценить свое состояние и принять решение о тактике лечения. Если это легкое пищевое отравление, которое не сопровождается выраженным подъемом температуры и внекишечными симптомами, то заболевание можно лечить дома. Для этого рекомендуется голод и покой, обильное питье, использование сорбентов. При тяжелом состоянии больного, выраженной лихорадке, присоединении внекишечных проявлений обязательно нужно обратиться к врачу. Возможно, пациенту потребуется госпитализация в гастроэнтерологическое отделение или инфекционную больницу.
Прогноз для пациента будет зависеть от возбудителя кишечной инфекции. В большинстве случаев болезнь легко устраняется, однако при некоторых специфических заболеваниях болезнь сопровождается осложнениями и может даже привести к летальному исходу. Залогом благоприятного разрешения заболевания является раннее обращение к врачу и соблюдение его инструкций.
Возможные осложнения
- инфекционно-токсический шок;
- вторичное распространение очагов инфекции, поражение других органов;
- острая почечная недостаточность;
- дисбактериоз.
Профилактика
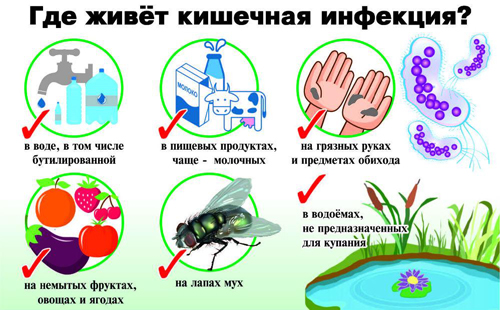
- регулярно мыть руки перед приемом пищи;
- употреблять мясные и молочные продукты из проверенных источников;
- не пить воду из природных водоемов, не купаться на неофициальных пляжах;
- тщательно мыть фрукты и овощи, даже перед термической обработкой;
- соблюдать правила личной гигиены, не пользоваться чужими личными вещами (например, полотенцами);
- по возможности ограничить контакты с людьми, имеющими признаки кишечных инфекций.
Источник