Снижение массы тела при гепатите с

Вес при гепатите С может значительно меняться в обе стороны, что обусловлено нарушениями в организме и эмоциональным состоянием человека. Колебания массы тела причиняют эстетический дискомфорт и плохо отражаются на состоянии печени и других органов. Для эффективного лечения важно правильно корректировать вес во время и после курса терапии при резком похудении или ожирении.
Что происходит в организме при гепатите
Гепатит С провоцируется вирусом, уничтожающим клетки печени. Но организм – взаимосвязанный механизм, поэтому снижение функции одного органа вызывает проблемы во всех системах:
- Нарушение липидного обмена в крови повышает холестерин. Кровоток ухудшается, а риск внутреннего кровоизлияния – увеличивается.
- Пораженная печень не может утилизировать гормоны, поэтому происходят сбои в эндокринной системе.
- Плохая работа печени нагружает почки, поэтому фильтрация крови ухудшается.
- Из-за нагрузки на иммунитет, пытающийся уничтожить вирус, возникают аутоиммунные процессы.
Также страдает пищеварительный тракт, нервно-психическое состояние, система кроветворения.
Влияние вирусного воспаления печени на массу тела
Наш вес определяется не только питанием и двигательной активностью. На нее влияют и патологии в организме. Гепатит – серьезное заболевание, которое отражается на внешности пациента. При гепатите худеют или толстеют – распространенный вопрос, ответ на который зависит от разных факторов.

Почему человек худеет
Потеря веса при гепатите встречается в несколько раз чаще, чем ожирение. Основная причина, озвучиваемая врачами, – изменения в обменных процессах, в которых большая печень не может участвовать в полном объеме.
На фоне гепатита организм быстро теряет мышечную массу, поэтому сильно похудеть может и изначально стройный человек.
Список провоцирующих снижение веса факторов несколько шире:
- Заболевание влечет угнетение аппетита даже на ранних стадиях, поэтому количество потребляемых человеком калорий резко уменьшается.
- При гепатите человек страдает от неприятного металлического вкуса во рту, который вызывает тошноту.
- Гепатит С провоцирует уменьшение не только жировой прослойки, но и мышц. Поэтому человек после выздоровления может быстро набирать лишние килограммы: его метаболизм будет намного медленнее, чем до болезни.
- На аппетит влияет и психическое состояние человека. Гепатит часто сопровождается депрессией или повышенной тревожностью, поэтому больной перестает питаться в нужном объеме и количестве.
- Вирус гепатита провоцирует ряд заболеваний, вызывающих анорексию. Обычно они связаны с гормональным балансом, для коррекции которого требуется медикаментозное лечение и диета.
До 2013 года единственным методом лечения гепатита С была противовирусная терапия Рибавирином и интерфероном. Рибавирин вызывал рвоту, поэтому употребляемая еда не усваивалась кишечником. Сейчас есть новые препараты, у которых нет выраженных побочных эффектов: Софосбувир, Ледипасвир, Даклатасвир и другие. На фоне терапии можно продолжать жить обычной жизнью, поэтому легче придерживаться правильного сбалансированного питания.
Причины полноты
Поправиться при гепатите С достаточно сложно: если пищеварительная система не может переварить еду, то у организма нет источника накопления жира. Но гепатит часто сопровождают другие проблемы со здоровьем. Также заразиться может изначально тучный человек.
Абдоминальное ожирение усугубляет гепатит С. Лишний вес плохо отражается на уровне гормонов, что расширяет клиническую картину.
Легко можно набрать вес при гепатите в области талии. Такой тип ожирения именуется абдоминальным, но называть это именно ожирением неправильно. Большой живот формируется не жировой тканью, а отеком. Поэтому похудеть при помощи строгой диеты не получится, зато дефицит калорий на фоне гепатита может ослабить организм и сделать прогноз неблагоприятным.

Прибавка в весе может быть обусловлена метаболическим синдромом, который есть почти у 30% людей в мире. Два заболевания не связаны друг с другом напрямую, но больные гепатитом сталкиваются с факторами, повышающими вероятность синдрома нарушенного метаболизма: изменение липидного обмена, гиподинамия из-за слабости.
Если пациент начинает полнеть на фоне гепатита при повышенном кровяном давлении, нужно проверить уровень холестерина и инсулина. При показателях выше нормы следует лечить синдром инсулинорезистентности при помощи правильного питания, умеренной физической нагрузки и назначенных врачом препаратов.
Нужно ли корректировать вес тела во время лечения
Контролировать и корректировать массу тела важно непосредственно во время терапии. Исследования показывают: борьба с ожирением при помощи правильного питания снимает нагрузку с печени, уменьшает показатели печеночных ферментов.
Коррекция массы тела необходима и при дефиците веса.
При разрушении печени вирусом гепатита клетки органа замещаются соединительной тканью и жировыми прослойками. Ожирение ускоряет этот процесс вне зависимости от генотипа вируса, поэтому с проблемой набора веса обязательно нужно бороться.
Как похудеть при гепатите С
За основу питания берется диета №5, показанная при заболеваниях ЖКТ. Ей нужно следовать 2 года. Рацион сбалансирован таким образом: он включает в себя минимальное содержание жиров, а белки и углеводы должны быть в равном количестве.
Если у вас есть лишний вес, нужно подкорректировать меню так:
- уменьшить количество соли и сахара;
- отказаться от жареного и соленого;
- есть маленькими порциями.
В рационе должны присутствовать все необходимые витамины и микроэлементы. Иначе человек будет испытывать голод и переедать.
Принимать без указания врача витамины и БАДы для коррекции веса пациентам с гепатитом С нельзя.
Похудение должно включать в себя физическую нагрузку: ходьбу и плавание. Умеренные тренировки трижды в неделю по 15-20 минут помогут сбросить вес и ускорить выздоровление.
Источник
Для больных гепатитом С характерно ухудшение аппетита, иногда его полное отсутствие и как следствие потеря веса. На снижение веса влияют ряд причин, это не только внешние симптомы, а и осложнения заболевания. Мы уже знаем о том, что вирус гепатита С помимо нарушения функциональности печени негативно сказывается и на эндокринной системе, и лимфатической и других. К тому же, огромный прием разнообразных поддерживающих препаратов также может привести к потере веса.
Почему снижается вес?
До недавнего времени пациенты с гепатитом С теряли массу тела из-за диспепсических расстройств вызванных заболеванием – тошноты, рвоты и диареи. Очень часто у таких пациентов наблюдается обострение панкреатита, эта болезнь часто идет рука об руку с гепатитом С.
На отсутствие аппетита и снижение веса также влияет и психо-эмоциональный настрой человека. Жить с поставленным диагнозом – не так просто. Это и боязнь отторжения от социума, и опасения по поводу дальнейшей продолжительности жизни. У пациентов с ВГС очень часто наблюдается депрессия, астено-невротический синдром, вегето-сосудистая дистония.
Кроме того, зачастую снижение веса у пациентов наблюдалось во время прохождения терапии препаратами с интерфероном. Такая терапия для многих оказалась побочной, а потому в современной медицинской практике ее больше не используют. Лечение проводится на базисе использования новейших противовирусных препаратов прямого действия – «Софосбувир», «Даклатасвир», «Ледипасвир», «Велпатасвир». Их прием никак не влияет на массу тела, придает человеку бодрости и сил, успешно уничтожает вирус до его малейших частиц.
Как сохранить массу тела при гепатите С
Основное, что должны уяснить для себя пациенты с таким диагнозом, это то, что голодовка им противопоказана, табу налагается и на разгрузочные дни, и прочие варианты диеты – «Кремлевская», «Дюкана», монокомпонентная и прочие. Для стабилизации и набора веса важно придерживаться принципов правильного питания с соблюдением правил лечебного стола № 5:
- при критической потере массы тела необходим ввести в рацион максимум белка – курицу, индейку, утку – без кожи, в отварном и тушеном виде;
- контролировать прием жидкости – в идеале ежедневное употребление свежевыжатых соков, особенно свекольного и морковного;
- на борьбу с недостающими килограммами можно пустить выпечку с добавлением сухого молока и отсутствием маргарина;
- в рационе должны присутствовать крупы, бобовые и яйца, за исключением жареных.
Несмотря на то, что выпечка разрешена, необходимо контролировать изделия на предмет содержания в них сахара и жиров. Эти ингредиенты способны лишь ухудшить состояние и без того поврежденного органа.
Неоспоримая польза корнеплода свеклы при HCV
Восстановление функциональности печени при ВГС базируется также на вводе в рацион свекольных блюд и свекольного сока. Этот корнеплод позитивно влияет на больной орган, восстанавливая его детокс-функцию. Специалистами оценена по достоинству польза этого корнеплода, и выражается она в следующем?
- очистка крови от токсинов;
- избавление организма от шлаковых продуктов;
- снижение нагрузки на орган;
- защита гепатоцитов;
- укрепление стенок сосудов;
- снижение холестерина в крови;
- укрепление иммунитета.
Этот овощ содержит полезный витамин – биотин, который улучшает пищеварение и благотворно влияет на функционирование печени. К тому же богата свекла на витамины и минералы, необходимые гепатобиллиарной системе.
Как употреблять свеклу при гепатите С
Правильное употребление свеклы благотворно влияет на работу печени при ВГС. Корнеплод можно употреблять и в сыром и в приготовленном виде. Можно добавлять свеклу в первые и вторые блюда, употреблять отвары и соки. Для сохранения целебных свойств корнеплода рекомендуется его приготовление в кожуре. Далее по виду применения:
- можно измельчить на терке, разбавить орехами, курагой и чернослив и употреблять в виде салата;
- приготовить сок, напиток или квас;
- сочетать с морковью, изюмом и лимоном – для приготовления целебного напитка.
В качестве отваров специалисты рекомендуют ежедневно выпивать около 200 мл напитка.
Источник
Метаболический синдром – это комплекс обменных и гормональных нарушений, который часто называют «смертельным квартетом». Его составляют ожирение, повышенное давление, нарушение липидного обмена и повышенный уровень инсулина в крови (инсулинрезистентность). Каждая из этих проблем грозит неприятностями, а в комплексе они во много раз повышают риск развития атеросклероза, инсульта, инфаркта, сахарного диабета, жирового гепатоза вплоть до цирроза печени.
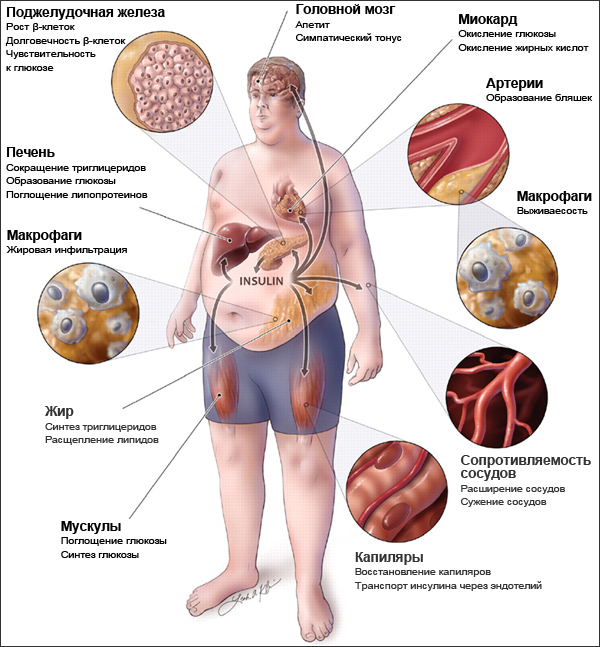 Метаболический синдром развивается у 40 % людей в основном пенсионного возраста и у всех, кто ведет малоподвижный образ жизни и неправильно питается. Распространенность метаболического синдрома продолжает расти.
Метаболический синдром развивается у 40 % людей в основном пенсионного возраста и у всех, кто ведет малоподвижный образ жизни и неправильно питается. Распространенность метаболического синдрома продолжает расти.
В основе метаболического синдрома и его проявлений лежит инсулинрезистентность. Резистентность (устойчивость) к инсулину заключается в том, что для поддержания нормального метаболизма требуется большее количество инсулина.
Отмечено, что инсулинрезистентность часто встречается у больных с хроническим вирусным гепатитом С
(ХГС), что свидетельствует о тесной связи этих двух состояний. Поскольку ХГС больны более 170 млн. человек, сочетание инфекции с инсулинрезистентностью представляет серьезную проблему мирового здравоохранения.
С резистентностью к инсулину связано также развитие у больных ХГС стеатоза – жирового перерождения печени, которое почти в 2 раза чаще, чем в среднем у населения. Стеатоз связан также с повышением индекса массы тела (ИМТ), сахарным диабетом 2 типа, возрастом старше 40 лет, гепатитом С, вызванным вирусом С генотипа 3 и фиброзом.
Генотип вируса 3 оказывает прямое стеатогенное действие, у пациентов с другими генотипами вируса основную роль в формировании стеатоза играет инсулинрезистентность.
Независимо от того, что развивается первым, резистентность к инсулину является основным фактором риска тяжелого фиброза печени и рассматривается как важный прогностический фактор формирования цирроза печени.
Резистентность к инсулину играет основную роль в формировании сахарного диабета 2 типа, поэтому не удивительно, что среди больных гепатитом С он встречается в 2 раза чаще.
Резистентность к инсулину ухудшает результаты лечения ХГС. Для оценки инсулинрезистентности используют индекс HOMA-IR. При значении этого индекса больше 4 эффективность лечения (частота устойчивого вирусологического ответа – УВО) снижалась на 40 %. У пациентов с индексом HOMA-IR меньше 2 ранний вирусологический ответ определялся у всех пациентов.
Жировой гепатоз также значительно ухудшает прогнозы на выздоровление.
Поскольку на успех противовирусной терапии значительно влияют степень ожирения, резистентность к инсулину и стеатоз печени, следует оценивать эти факторы при назначении терапии. Если они присутствуют, то для достижения наилучшего терапевтического эффекта требуется коррекция резистентности к инсулину и лечение стеатоза.
Симптомы метаболического синдрома
Нарушения, объединенные рамками метаболического синдрома, длительное время протекают бессимптомно. Наиболее ранними проявлениями метаболического синдрома являются дислипидемия и повышение артериального давления. Часто не все компоненты метаболического синдрома встречаются одновременно:
- абдоминально-висцеральное ожирение (окружность талии более 102 см у мужчин и более 88 см у женщин);
- инсулинорезистентность при высоком уровне инсулина;
- дислипидемия (сочетание гипертриглицеридемии — больше 1,7, низкого уровня ХЛ ЛВП и повышения фракции мелких ХЛ ЛНП;
- артериальная гипертензия (артериальное давление выше 130/85 мм рт. ст.);
- ранний атеросклероз и ишемическая болезнь сердца.
Возможные жалобы на повышенную утомляемость, апатию, одышку, повышенный аппетит, жажду, учащенное мочеиспускание, головную боль, сухость кожи, потливость.
Лечение метаболического синдрома
Лечение назначают в зависимости от степени обменных нарушений и тех заболеваний, которые выявлены у пациента. Лечение направлено на коррекцию углеводного обмена, снижение массы тела, купирование артериальной гипертонии и симптомов сахарного диабета.
Немедикаментозное лечение метаболического синдрома
Первым этапом лечения метаболического синдрома является изменения стиля жизни, в первую очередь правильное питание и повышение физической нагрузки. Первым шагом и его обязательным звеном должно быть снижение таким образом массы абдоминально-висцерального жира, который играет ключевую роль в развитии и прогрессировании метаболического синдрома.
Снижение общей массы тела на 10-15% от исходной сопровождается уменьшением висцеральной жировой ткани, т. е. жира, расположенного не в подкожном слое, а вокруг внутренних органов. Это, как правило, ведет к повышению чувствительности тканей к инсулину, улучшению показателей липидного и углеводного обмена, нормализации повышенного артериального давления.
Снижение массы тела должно быть постепенным. Быстрый и резкий сброс массы тела на 10-20 кг приводит к снижению гормона лептина и к возникновению труднопреодолимого чувства голода, и в результате к возврату лишних килограммов, иногда даже в большем количестве, чем до терапии.
Потеря массы тела снижает содержание свободных жирных кислот в печени, что приводит к снижению инсулинрезистентности, повышает внепеченочную чувствительность к инсулину, уменьшает воспаление в жировой ткани.
Медикаментозное лечение метаболического синдрома
Дополнительным лечением метаболического синдрома является назначение урсодезоксихолевой кислоты и витамина Е, которые оказывают антиоксидантное действие и улучшают результаты лечения ХГС.
Препараты, повышающие чувствительность к инсулину (тиазолидиндиолы и метформин) снижают резистентность к инсулину и уменьшают выраженность фиброза и степени жирового гепатоза у больных гепатитом С.
Все это улучшает результаты терапии противовирусными препаратами.
Поэтому обследование пациентов, готовящихся к противовирусной терапии, в особенности с генотипом 3, обязательно должно включать анализ на инсулинрезистенстность (индекс HOMA-IR), оценку степени метаболического синдрома и всех его компонентов с обязательной последующей коррекцией желательно до начала терапии.
Тактика лечения пациентов с ожирением и метаболическим синдромом при гепатите С
При выявлении у пациентов с HCV сопутствующего поражения печени в результате метаболического синдрома (неалкогольная жировая болезнь печени — стеатоз) необходимо провести дополнительное обследование на показатели обменных и гормональных нарушений, характерных для этого заболевания.
Рекомендуется для оценки степени поражения печени использовать исследование крови – Фибромакс, которое дает возможность оценить отдельно степень поражения печени вирусом и отдельно метаболическим синдромом.
Тактика лечения зависит от степени поражения печени в целом, и отдельно каждым повреждающим фактором. Лечение противовирусными препаратами может быть назначено сразу, а дальнейшее лечение метаболического синдрома после получения УВО.
Если степень поражения печени вирусом значительно меньше, чем метаболическим синдромом, возможно начинать противовирусную терапию после лечения метаболического синдрома.
В случаях наличия сопутствующих заболеваний печени необходимо ставить целью лечения не только получение УВО, но и сохранение и восстановление печени, пострадавшей от других патологических факторов.
Источник
Самым распространенным хроническим заболеванием печени в мире является гепатоз – жировая болезнь печени. У 30% населения земного шара диагностирован эта проблема. Болезнь не щадит ни детей, ни стариков, ни взрослых. В запущенном состоянии и при отсутствии симптоматического лечения гепатоз прогрессирует в цирроз, вызывает печеночную недостаточность и кому, а потому требует трансплантации органа.
По мнению гепатологов, жировой гепатит представляет огромную опасность, а уж в сочетание с ВГС состояние пациентов крайне ухудшается, и терапия заболевания весьма затруднительна. Впрочем, затруднения в терапии даже с учетом жирового гепатоза в анамнезе были лишь до 2014 года. Именно в этом году схемы лечения стали базироваться на включении в протокол ПППД. Дженерики показали высокую эффективность в борьбе с ХГС независимо от того страдает ли пациент ожирением или нет. Сегодня купить Софосбувир стремятся практически все – это и доступно, и безопасно, и эффективно, и значительно укорачивает процесс лечения гепатита С.
Ожирение печени и гепатит С – взаимосвязь
Наряду с гепатозом ВГС также представляет огромную опасность. Статистические цифры совсем неутешительны, вирусом заражено свыше 10% земного населения, это около 500 миллионов человек и эта цифра неуклонно растет из года в год. В группе риска все люди, даже те, кто ведет здоровый образ жизни, не употребляет алкоголь и не курит.
Риск заболеть жировым гепатозом в наибольшей степени возникает у пациентов, инфицированных вирусом гепатита С. И к сожалению, чаще всего симптомы гепатоза на фоне ВГС остаются незамеченными. Клинические исследования протокола терапии с применением противовирусных препаратов прямого действия показали не совсем утешительную картину:
- избыточный вес – это фактор, снижающий эффективность лечения ВГС дженериками.
Безусловно, шансы на исцеление велики – свыше 90% и это довольно значимая цифра, если сравнивать ее с терапией интерферонами. Единственный момент, который необходимо учитывать людям с избыточной массой тела, – это постоянный контроль терапии на протяжении всех трех месяцев лечения. Зачем это нужно?
Контроль необходим для фиксирования первого отрицательного анализа ПЦР РНК-вируса. Если вирусологический ответ у пациентов с избыточной массой тела наблюдается позднее, то схемы лечения должны предусмотреть включение дополнительного препарата и увеличения срока терапии.
Жировой гепатит – что это такое?
Излишним весом на планете страдают свыше 1 миллиарда человек, у трети из них диагностируют обширное ожирение.
Это не может не вызывать опасения в медицинской сфере, ведь практически у всех них впоследствии разовьется стеатоз печени, ведущий к прямому поражению печеночных тканей. Прямой спутник ожирения – инсулинорезистентность, а это сочетание не только затрудняет лечение вируса гепатита Ц, но и крайне опасно для жизнедеятельности организма в целом.
Пациентам с жировым гепатитом печени, принимающим эффективные противовирусные препараты Софосбувир, Ледипасвир, Велпатасвир, Даклатасвир необходимо придерживаться диетического питания с ограничением жирных блюд и углеводов. Диета позволит повысить продуктивность терапии и благотворно скажется на общем состоянии пациентов.
Как избавиться от ожирения при гепатите С?
Основная цель диетотерапии при гепатите С – снижение нагрузки на печень. В основе рациона легкоусвояемые продукты, регулярное, полноценное питание небольшими порциями 4-5 раз в день. Ни в коем случае не рекомендуется голодание. Отказ от употребления пищи к снижению веса не приведет, лишь усугубит ситуацию.
Рекомендовано принимать пищу комнатной температуры, избегать горячего и холодного. Помимо еды необходимо уделить внимание витаминам в органическом виде – овощам и фруктам. Дополнительно рекомендуется прием фолиевой кислоты.
Табу налагается на сладкие, соленые, жирные и копченые продукты, провоцирующие усиленную работу печени и вызывающие повышение уровня сахара в крови. Кофе, алкоголь, полуфабрикаты и замороженные продукты также нежелательны. Особенно стоит уделить внимание имбирю. Считая его крайне полезным, многие заблуждаются, для больных гепатитом С имбирь – противопоказан.
По мнению знаменитого философа Альберта Швейцера: «Каждый пациент сам себе врач», а потому все зависит от него. Регулярный прием дженериков, правильные схемы лечения, самодисциплина и постоянный контроль со стороны медицинских специалистов – верные шаги на пути к избавлению от гепатита С и ожирения. Спешите купить Велпатасвир в интернет-аптеке «Доктор HCV» для того, чтобы начать борьбу с коварным вирусом!
Источник

