Стеатоз печени и гепатит в
Нужно ли лечить стеатоз печени?
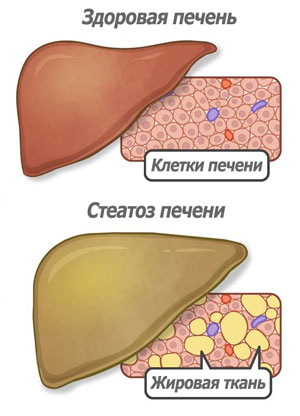
Очень часто при обычной УЗИ диагностике печени обнаруживаются диффузные изменения печени по типу стеатоза (жирового гепатоза, жировой инфильтрации печени). Стеатоз печени это обычное явление для людей пожилого возраста, чаще всего сопровождающее процессы старения, однако, в последнее время стеатоз печени характерен и для молодых людей и даже возможно без сопутствующего лишнего веса?
Безусловно, стеатоз это болезнь, которая выражается в том, что внутри печени формируется жировая ткань вместо тканей печени, не выполняющаяя функцию печени и отличается от ткани печени по своей структуре высокой плотностью. При стеатозе постепенно количество здоровой печени уменьшается и со временем оставшаяся здоровая часть не сможет обеспечить жизнедеятельность организма. Эта стадия заболевания называется цирроз печени и трудно поддается лечению.
Проблема осложняется тем, что печень не болит, и даже при серьезном ее поражении у пациента не возникает никаких жалоб, за исключением возможного чувства тяжести в правом подреберье. Чаще всего, тяжесть и дискомфорт в правом подреберье при стеатозе, как и при и других патологиях печени, обусловлены увеличением её размеров.
Причины стеатоза печени
Что является причиной стеатоза печени, почему по статистике Европейской ассоциации гепатологов эта болезнь распространена как эпидемия? Самое распространенное мнение – это неправильное питание и малоподвижный образ жизни. И это большая ошибка. Причина стеатоза – не в неправильном образе жизни, а в гормональных и метаболических изменениях, это болезнь, которая, помимо коррекции образа жизни, питания и физических нагрузок, также требует наблюдения у гепатолога и эндокринолога!
Лечение стеатоза печени
Как и любое заболевание печени, при котором идет ее разрушение с возможным исходом в цирроз, лечение стеатоза возможно только медикаментозное, действующее на причину болезни. В случае стеатоза причиной заболевания являются обменные и гормональные нарушения, которые и вызывают изменение структуры печеночной ткани. Внутреннее ожирение печени сопровождается всегда патологическим поступлением жира также в поджелудочную железу, сердце и сосуды, почки. Это системное заболевание, угрожающее жизни, называется метаболический синдром.
Метаболический синдром лечит врач гепатолог совместно с эндокринологом, воздействуя как на причины заболевания, так и на следствие – стеатоз. Результатом лечения всегда является выздоровление, если лечение назначено вовремя. Кроме медикаментозной коррекции обменных нарушений, в комплекс лечения входят рекомендации по правильному питанию и физическим нагрузкам, которые сами по себе, без лечения, не дают результатов. Трудность лечения обусловлена тем, что доля успеха в лечении зависит от поведения пациентов, поэтому так важна серьезная информированность пациента и его желание получить результат.
Необходимые обследования для назначения и контроля лечения стеатоза печени
Для назначения лечения стеатоза ппнчени необходимо пройти обследование, выявляющее степень поражения печени и выраженность показателей метаболического синдрома. Современное оборудование нашего центра позволяет не только обнаружить жировую ткань в печени, но и посчитать сколько в процентном отношении в печени нормальной здоровой ткани и сколько неработающей жировой! Это важно для тактики лечения и прогнозов на выздоровление.
Аппарат Фиброскан с дополнительным датчиком оценки стеатоза позволяет не только оценить количественно жировую ткань в печени по степени стеатоза от 0 до 3, но и позволяет измерить результат лечения, который в большинстве случаев приводит к полной нормализации структуры печени (стеатоз 0). Лечение назначается индивидуально в зависимости от результатов обследования. Общей для всех схемы лечения нет, так как обменные и гормональные нарушения могут быть по-разному выражены.
Опыт лечения стеатоза печени
За более чем десять лет успешного лечения метаболического синдрома и стеатоза мы вылечили несколько тысяч пациентом, которые не только получили в результате лечения здоровую печень без стеатоза, но и расстались с лишним весом, иногда доходящим до 140 кг!
Результаты лечения стеатоза печени
Отзыв пациента:
Результат:

После лечения стеатоза печени снижение веса на 25 кг и полное удаление жира из печени — по данным Фиброскана степень стеатоза после лечения — s0
Источник
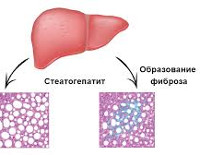
Стеатогепатит — это воспаление печеночной паренхимы, усугубившее жировую трансформацию печени. Заболевание длительное время протекает бессимптомно. Может проявляться абдоминальным дискомфортом, болями в правом подреберье, диспепсией, гепатомегалией, астеническим синдромом. Диагностируется с помощью биохимического анализа крови, УЗИ, статической сцинтиграфии, фибросканирования печени, гистологии биоптата. Для лечения применяют гепатопротекторы, бигуаниды, инсулиновые сенситайзеры, анорексигенные препараты, статины, фибраты. Возможно проведение гастропластики для коррекции веса. При тяжелой печеночной недостаточности необходима трансплантация органа.
Общие сведения
Стеатогепатит — частое неинфекционное воспалительное заболевание печени, занимающее 3-4 место в структуре хронических прогрессирующих поражений органа. Распространенность неалкогольных форм болезни в популяции достигает 11-25%. У пациентов, которые страдают ожирением, патология встречается в 7 раз чаще, чем при нормальном весе. Алкогольный стеатогепатит диагностируется у 20-30% больных хроническим алкоголизмом. Патология встречается во всех возрастных группах, однако преимущественно выявляется после 45-50 лет. Актуальность своевременной диагностики стеатогепатита связана с высокой вероятностью цирроза печени, который при отсутствии адекватной терапии развивается у 45-55% больных.
Стеатогепатит
Причины стеатогепатита
Возникновение воспалительного процесса на фоне жирового перерождения печеночной ткани (стеатоза) имеет полиэтиологическое происхождение. У большинства пациентов сочетается несколько эндогенных и экзогенных провоцирующих факторов, при этом не исключена роль генетической детерминированности (наследуемой мутации гена C282Y). По мнению специалистов в сфере гастроэнтерологии и гепатологии, к развитию стеатогепатита приводят:
- Злоупотребление алкоголем. Алкогольная зависимость разной степени выявляется у 46-65% больных. Поражение печени при алкоголизме связано с ведущей ролью органа в метаболизме этанола, 90-98% которого окисляется в гепатоцитах.
- Нарушения углеводного и липидного обмена. До 76% больных с клиникой стеатогепатита страдают ожирением, 72% — гипертриглицеридемией, 44% — сахарным диабетом 2 типа. Провоцирующим фактором также является инсулинорезистентность.
- Гепатотропные яды. Развитию заболевания способствует прием НПВС, кортикостероидов и эстрогенов. Токсическое воздействие на гепатоциты оказывают производственные яды (хлорированные углеводороды, фосфор, соли бария), грибные токсины.
- Пищевые факторы. Риск возникновения стеатогепатита повышается при голодании, белковой недостаточности (квашиоркоре), дефиците цинка в продуктах. Воспалительно-жировое повреждение печени отмечается при длительном парентеральном питании.
- Синдром мальабсорбции-мальдигестии. Метаболизм гепатоцитов нарушается у пациентов, страдающих панкреатитом, целиакией и энтероколитами. Заболевание ассоциировано с операциями на органах ЖКТ — резекцией кишечника, наложением кишечного анастомоза.
- Врожденные метаболические нарушения. Провоцирующими факторами являются а-бета-липопротеинемия, дефицит арильной дегидрогеназы. В группу рисках входят пациенты с болезнью Тея-Сакса, синдромом Вильсона-Коновалова, другими болезнями накопления.
- Инфекционные заболевания. Развитием стеатогепатита осложняется вирусный гепатит С, фульминантный гепатит D. Токсическое повреждение гепатоцитов с последующим стеатозом и воспалением наблюдается при тяжелых бактериальных эндотоксемиях.
- Осложнения беременности. Заболевание может стать исходом острой жировой дистрофии печени у беременных, тяжелой эклампсии. У части пациенток воспалительно-жировая трансформация паренхимы органа начинается после HELPP-синдрома.
Патогенез
Развитие стеатогепатита происходит в два этапа. Сначала в цитоплазме гепатоцитов и звездчатых печеночных клеток накапливаются липиды. Этому способствует избыточное поступление в клетки свободных жирных кислот, низкая скорость их β-окисления, усиленный митохондриальный синтез жирных кислот, недостаточная продукция и выделение липопротеидов очень низкой плотности, в составе которых из паренхимы выводятся триглицериды. Накапливающиеся свободные жирные кислоты, являющиеся высокореактивными соединениями, вызывают дисфункцию печеночных клеток, стимулируют процессы перекисного окисления липидов.
Оксидативный стресс сопровождается повреждением клеточных органелл (лизосом, митохондрий), разрушением гепатоцеллюлярных мембран, выделением большого количества цитокинов, развитием воспалительного процесса. Продукты перекисного окисления ускоряют пролиферацию липоцитов, активируют коллагенообразование с формированием плотной соединительной ткани, агрегацию мономеров цитокератина. Исходом патоморфологических изменений становится фиброз, цирроз, печеночно-клеточная недостаточность, у части пациентов на фоне сопутствующих неопластических процессов возникает гепатоцеллюлярная карцинома.
Классификация
Систематизация клинических форм стеатогепатита проводится на основании этиологического фактора, спровоцировавшего заболевание. Для более точного прогнозирования исхода учитывается морфологическая форма стеатоза, осложнившегося воспалением (крупнокапельный или мелкокапельный жировой гепатоз). Различают следующие варианты болезни:
- Алкогольный стеатогепатит. Наиболее распространенная форма патологии, вызванная злоупотреблением спиртными напитками. Встречается преимущественно у мужчин.
- Метаболический стеатогепатит. Вариант воспаления, возникший на фоне ожирения, сахарного диабета и других нарушений обмена. В три раза чаще выявляется у женщин.
- Лекарственный стеатогепатит. Ятрогенное повреждение печеночных клеток, спровоцированное приемом гепатотоксических препаратов. Обычно осложняет длительную фармакотерапию.
- Комбинированный стеатогепатит. Развивается при сочетании нескольких факторов. Так, при наличии у пациента ожирения и алкогольной зависимости риск заболевания достигает 80-90%.
Симптомы стеатогепатита
В большинстве случаев наблюдается длительное бессимптомное течение. У некоторых пациентов о наличии стеатогепатита свидетельствуют умеренные тянущие боли в области правого подреберья, дискомфорт после еды, тошнота, изредка – рвота. В 75% случаев увеличивается печень. Со временем нарушается общее состояние: появляется слабость, снижается трудоспособность, отмечается эмоциональная лабильность, бледность кожных покровов и слизистых оболочек. При возникновении некровоспалительных процессов на фоне мелкокапельного стеатоза возможны эпизоды геморрагий, обмороки, гипотензивные состояния. Для тяжелого варианта стеатогепатита характерно повышенное давление в воротной вене, что клинически проявляется увеличением селезенки, расширением поверхностных вен вокруг пупка, отеками нижних конечностей, увеличением размеров живота вследствие скопления жидкости. Крайне редко развивается паренхиматозная желтуха.
Осложнения
Длительно протекающие воспалительные и дистрофические процессы в печени приводят к замещению паренхимы органа соединительной тканью с развитием фиброза. Без лечения стеатогепатит может осложняться печеночной недостаточностью с желтухой, отеками, геморрагическим диатезом, нарушениями водно-электролитного баланса. Вследствие накопления в организме продуктов азотистого обмена, которые оказывают токсическое влияние на нервную систему, возникает энцефалопатия, печеночная кома. Декомпенсация печеночной функции наступает в 1-2% случаев. У 10% пациентов со стеатогепатитом, сопровождающимся декомпенсированным циррозом, формируется гепатоцеллюлярная карцинома.
Диагностика
Постановка диагноза может быть затруднена, что обусловлено длительным латентным течением болезни. Зачастую стеатогепатит становится случайной находкой при инструментальном обследовании пациента по поводу других заболеваний. Подозревать воспалительно-жировое поражение печени необходимо при повышении печеночных проб у больных с алкогольной зависимостью, гиперлипидемией, сахарным диабетом. Наиболее информативны в диагностическом плане:
- Лабораторные исследования. Биохимический анализ крови выявляет увеличение концентрации аминотрансфераз при соотношении АСТ/АЛТ менее 1, гипербилирубинемию, повышение уровня щелочной фосфатазы, холестерина, триглицеридов. Иногда при стеатогепатите наблюдается повышенная концентрация сывороточного ферритина.
- УЗИ печени. При ультразвуковом исследовании печени визуализируется гиперэхогенность и неоднородность печеночной паренхимы, что указывает на жировую инфильтрацию гепатоцитов. О развитии фиброзного процесса свидетельствует изменение внутренней структуры органа. При недостаточной информативности рекомендовано проведение КТ.
- Статическая сцинтиграфия печени. У больных со стеатогепатитом по распределению радиоизотопного индикатора удается точно оценить топографические особенности, размеры и форму органа. Характерным признаком заболевания является наличие участков патологического разрастания соединительной ткани в паренхиме.
- Фиброэластометрия печени. При помощи современного неинвазивного исследования можно получить сведения о наличии фиброзных изменений на ранних стадиях стеатогепатита и оценить степень фиброза по шкале Метавир. Метод фиброэластометрии является альтернативой биопсии, которая противопоказана пациентам с геморрагическим диатезом.
- Гистологический анализ. Взятие биоптатов печеночной паренхимы для исследования показано при тяжелой степени фиброза, установленной по результатам других методов обследования. Признаками стеатогепатита являются определение в материале жировой дистрофии гепатоцитов, воспалительных инфильтратов, соединительнотканных тяжей.

КТ органов брюшной полости. Диффузное снижение плотности печени до +12 ед.
В общем анализе крови возможен незначительный лейкоцитоз, снижение количества тромбоцитов. Для исключения инфекционной природы болезни проводят серологические реакции на антитела к вирусным гепатитам. Чтобы выявить незначительный стеатоз (с поражением до 5-10% печеночных клеток), используют МРТ. Дифференциальная диагностика стеатогепатита проводится с хроническими вирусными гепатитами В и С, аутоиммунным гепатитом, первичным склерозирующим холангитом, идиопатическим гемохроматозом, синдромом Рея. Кроме осмотра гастроэнтеролога и гепатолога пациенту могут быть рекомендованы консультации инфекциониста, гематолога, онколога.
Лечение стеатогепатита
Терапевтическая тактика направлена на коррекцию печеночной дисфункции и минимизацию повреждающего эффекта факторов, которые способствовали возникновению стеатогепатита. Рекомендуется полный отказ от употребления спиртных напитков, отмена потенциально гепатотоксических препаратов, уменьшение веса на 5-10% за полгода. Для постепенного медленного снижения массы тела назначается низкокалорийная диета в сочетании с дозированными физическими нагрузками. Схема медикаментозной терапии включает:
- Гепатопротекторы. Наиболее выраженными антиоксидантными и мембраностабилизирующими свойствами обладают эссенциальные фосфолипиды, аминокислоты, урсодезоксихолевая кислота. Некоторые средства тормозят трансформацию липодепонирующих печеночных клеток в фибробласты и активируют коллагеназу.
- Бигуаниды. Применяются при наличии сахарного диабета II типа. Угнетают глюконеогенез и продукцию липидов гепатоцитами, нормализуют окислительные процессы и активность печеночных трансаминаз. Снижают уровень триглицеридов и холестерина. Обладают умеренным аноректическим эффектом.
- Инсулиновые сенситайзеры. За счет индукции пероксисомальных ферментов тиазолидиндионы и глитазоны 2-го поколения угнетают образование жирных кислот в гепатоцитах, снижают концентрацию триглицеридов. При их применении уменьшается стеатоз и выраженность некровоспалительных изменений печеночной паренхимы.
Патогенетически оправданным является назначение анорексигенных средств, подавляющих аппетит, статинов и фибратов, снижающих уровень холестерина и триглицеридов. При достоверно доказанном избыточном бактериальном росте показаны антибиотики рифампицинового и нитроимидазольного ряда в комбинации с пребиотиками, уменьшающими эндотоксемию. Для коррекции тяжелого ожирения проводится гастропластика. При прогрессирующей печеночной недостаточности рекомендована ортотопическая трансплантация печени, однако при сохранении провоцирующих факторов возможен рецидив стеатогепатита в трансплантате.
Прогноз и профилактика
Исход стеатогепатита зависит от степени фиброзных изменений в печени, наличия у пациента сопутствующих заболеваний других органов и систем. Спонтанное улучшение отмечается у 3% больных. Более благоприятно развитие заболевания на фоне крупнокапельного жирового гепатоза. Прогноз является серьезным при стремительном прогрессировании фиброза с переходом в цирроз, что наблюдается в 20% случаев. Специфическая профилактика стеатогепатита не разработана. Для предупреждения заболевания рекомендовано придерживаться низкокалорийной диеты со сниженным содержанием животных жиров, выполнять посильные физические упражнения, нормализовать массу тела, отказаться от употребления алкоголя. Необходимо динамическое наблюдение за пациентами из групп риска.
Источник

Печень – самая крупная железа организма, выполняющая множество жизненно важных функций, поэтому малейший сбой в работе органа крайне негативно отражается на здоровье человека. Сегодня поговорим о том, что такое стеатоз печени и какие препараты лучше всего применять при лечении данной патологии.
Что такое стеатоз?

Стеатоз – это жировая инфильтрация печени, разновидность жирового гепатоза, которая развивается вследствие нарушения обмена веществ и сопровождается дистрофическими изменениями в гепатоцитах (клетках печени). В реестре заболеваний стеатоз печени МКБ10 находится в разделе К70-К77.
Накопление жира в печеночной паренхиме может быть вызвано разными причинами – от токсических воздействий, до тяжелых сопутствующих заболеваний. В норме печень человека должна содержать не более 5 – 7 % жира. При стеатозе это соотношение может увеличиваться до 10 – 50 % , то есть в тяжелых случаях половина клеток печени перерождается в жировую ткань.
Жировая инфильтрация печени чаще развивается у женщин после 45 лет, что связано с увеличением веса и гормональной перестройкой организма в период менопаузы. Алкогольный стеатоз печени в основном диагностируют у мужчин среднего и пенсионного возраста. В медицине выделяют две формы жировой инфильтрации:
- Очаговый стеатоз печени – жировые отложения сосредоточены в определенной области органа.
- Диффузный стеатоз – вкрапления жира равномерно распределены по всей поверхности печени.
Как развивается жировая инфильтрация печени? Изначально избыток жира (преимущественно в виде триглицеридов) локализуется внутри гепатоцитов, оттесняя ядро клетки к краю. Когда жировых отложений накапливается слишком много, клетки печени разрываются и жир скапливается уже в межклеточном пространстве в виде кист, которые изменяют структуру органа и нарушают его функции.
Стеатоз печени обычно отличается хроническим, не прогрессирующим течением. Но если патологический процесс осложняется воспалительными явлениями, это может привести к развитию таких тяжелых последствий, как фиброз печени, стеатогепатит или цирроз.
Причины развития стеатоза

Основными причинами, провоцирующими жировую инфильтрацию печени, являются:
- регулярное злоупотребление алкоголем;
- нарушение углеводного и липидного обмена в печени, вызванное эндокринными или наследственными патологиями.
Кроме того, запустить механизм ожирения печени могут следующие провоцирующие факторы:
- Несбалансированное и неправильное питание, авитаминоз. Вызвать нарушение обменных процессов в печени может переедание, либо соблюдение жестких диет и длительное голодание. Недостаток белка в пище, преобладание в рационе «быстрых « углеводов, сладостей, острой, жирной, жареной пищи, продуктов с консервантами, химическими красителями и прочими вредными компонентами – способствует образованию жира в печеночной паренхиме.
- Влияние токсичных факторов. Злоупотребление алкоголем, курение, бессистемное и длительное применение некоторых лекарственных средств, тяжелые пищевые отравления, регулярный контакт с токсичными веществами (солями тяжелых металлов, кислотами, краской, растворителями и пр.).
- Сопутствующие заболевания (нарушение обмена веществ, ожирение, сахарный диабет, проблемы со щитовидной железой).
- Хронические болезни органов ЖКТ, связанные с нарушением усвоения и всасывания пищи (холецистит, панкреатит, язвенный колит, гастриты, язва желудка).
- Гормональные сбои (синдром Иценко-Кушинга), при котором происходит избыточная выработка гормонов надпочечниками.
В некоторых случаях толчок к развитию стеатоза дает гипоксия (кислородное голодание тканей), которая развивается у лиц с заболеваниями дыхательной системы и сердечной недостаточностью.
Формы

Стеатоз может проявляться в разных формах:
- Жировой стеатоз печени ведет к увеличению органа в размерах, при этом клетки печени (гепатоциты) постепенно разрушаются, в тканях образуются жировые кисты, нормальные клетки постепенно замещаются соединительной тканью и орган уже не может в полной мере выполнять свои функции. Это ведет к интоксикации организма, нарушению пищеварительных и обменных процессов.
- Диффузный стеатоз – этот диагноз ставят, когда жировые отложения захватывают более 10 % тканей печени. При этом вся поверхность органа равномерно поражается жировыми вкраплениями. И если на начальных этапах заболевания скопление жира не наносит вреда паренхиме, то при прогрессировании болезни ткани постепенно начинают отмирать и этот необратимый процесс захватывает основные доли печени.
- Алкогольный стеатоз печени развивается вследствие регулярного употребления спиртных напитков. Постоянная интоксикация печени продуктами распада алкоголя запускает патологический процесс и вызывает изменение структуры органа и нарушение липидного обмена. Чем чаще человек употребляет алкоголь, тем быстрее происходит разрушение печени и перерождение ее клеток в жировую ткань. При алкоголизме патологический процесс быстро прогрессирует и приводит к тяжелым последствиям (циррозу или раку печени). Однако, если человек бросает пить и начинает лечиться, клетки печени со временем восстанавливаются, так как это единственный орган, который обладает мощными регенерационными возможностями и способностью к самовосстановлению.
- Неалкогольный или хронический стеатоз печени формируется в основном при наличии сопутствующих заболеваний (сахарного диабета, эндокринных и гормональных нарушений, патологий ЖКТ) или прочих факторов, связанных с токсическими воздействиями (приемом лекарств, отравлением, контактах с химикатами). Лечение жирового гепатоза следует начинать при первых симптомах, иначе в дальнейшем болезнь будет прогрессировать, что может закончиться развитием фиброза, цирроза и прочих осложнений.
Степени жировой инфильтрации печени
- Стеатоз печени 1 степени. Этот процесс сопровождается появлением незначительных жировых вкраплений в тканях печени. Структура органа при этом не нарушается, симптомы заболевания отсутствуют.
- Стеатоз 2 степени характеризуется началом развития необратимых изменений в клетках печени. Жировые скопления постепенно разрушают гепатоциты, жир выходит в межклеточное пространство и образует множественные кисты. На этом этапе проявляются характерные симптомы жирового гепатоза, связанные с нарушением функций печени.
- На 3 стадии стеатоза происходит распад клеток печени, состояние больного ухудшается, увеличивается риск развития фиброза или цирроза печени.
Симптомы

На начальной стадии болезнь протекает бессимптомно, поэтому пациенты обращаются за медицинской помощью поздно, когда изменение печени по типу стеатоза прогрессирует и вызывает ухудшение состояния. На поздних стадиях заболевание заявляет о себе следующими симптомами:
- общая слабость, упадок сил, высокая утомляемость;
- постоянные тупые боли в области правого подреберья, которые усиливаются после употребления алкоголя или тяжелых жирных и острых блюд;
- отсутствие аппетита, горечь во рту, отрыжка;
- диспепсические расстройства (тошнота, ощущение тяжести, урчание или вздутие живота, метеоризм, запор или диарея);
- налет на языке, кровоточивость десен, неприятный запах изо рта;
- увеличение размеров печени.
На третьей стадии стеатоза к этим проявлениям присоединяется раздражительность, дневная сонливость, нарушение сна ночью, усиление болевого синдрома, депрессивные состояния, приступы рвоты, кожный зуд, желтушность кожи и склер глаз.
Могут возникать расстройства сердечного ритма, проблемы с памятью и органами дыхания. Эти симптомы свидетельствуют о нарастании интоксикации организма, поскольку печень не справляется со своей задачей и не может в полной мере выполнять очистительную функцию. В организме постепенно накапливаются токсины и прочие вредные вещества, что негативно влияет на нервную, сердечно – сосудистую систему и функции головного мозга.
При появлении первых тревожных симптомов, необходимо обратиться за консультацией к специалисту и пройти медицинское обследование, по результатам которого врач подберет схему терапии и расскажет, как лечить стеатоз печени.
Диагностика

Поставить верный диагноз при стеатозе печени совсем не просто. Это трудная задача даже для опытных и квалифицированных специалистов, поскольку при жировой инфильтрации воспалительный процесс обычно отсутствует и лабораторные анализы крови и мочи не показывают значительного повышения уровня печеночных ферментов, билирубина или холестерина. Поэтому для уточнения диагноза более информативны варианты с использованием инструментальных методов диагностики. Это такие процедуры, как:
- УЗИ печени. Безболезненный и информативный метод, с помощью которого определяют размеры органа, структуру и эхогенность тканей, выявляют жировые кисты и прочие поражения паренхимы.
- КТ или МРТ печени. Самые современные методы диагностики, которые позволяют врачу увидеть больной орган в нескольких проекциях, выявить малейшие изменения его структуры и определить степень поражения.
В тяжелых случаях врач может направить пациента на лапароскопию или биопсию печени. В первом случае производят эндоскопическое обследование органа, во втором – делают прокол брюшной полости и забирают частичку печени для дальнейшего исследования. Биопсия печени – очень болезненный метод, поэтому его назначают в крайних случаях, когда есть подозрение на опухолевый процесс.
Лечение стеатоза печени

Начальные стадии стеатоза хорошо поддаются лечению. Правильно подобранная схема терапии позволяет практически полностью восстановить функции органа и при переходе болезни во вторую стадию. При точном соблюдении рекомендаций врача, корректировке образа жизни и питания удается нормализовать работу печени и ускорить процесс регенерации гепатоцитов. На третьей стадии болезни проводится поддерживающее лечение, которое позволяет замедлить процесс распада тканей печени и не допустить развития цирроза и прочих тяжелых последствий.
Медикаментозная терапия стеатоза строится на применении препаратов, улучшающих жировой обмен в клетках печени. С этой целью назначают препараты с содержанием фолиевой и липоевой кислоты, холина, витаминов группы В, С, Е. Для нормализации липидного обмена применяют статины и препараты из группы фибратов и тиазолиндионов (Пиоглитазон, Розиглитазон), медикаменты с альфа- липоевой кислотой (Эспа-Липон, Тиогамма), Метформин.
Для поддержания функций печени в схему лечения включают эссенциальные фосфолипиды, гепатопротекторы, препараты на основе растительных компонентов и аминокислот. Перечислим препараты, которые чаще всего применяют в составе комплексного лечения:
- Эссенциале Форте;
- Фосфоглив;
- Карсил;
- Гепабене;
- Хофитол;
- Галстена;
- Гепа- Мерц;
- Силимао;
- Овесо;
- Лив 52.
Список медикаментов, обладающих гепатопротекторным действием, обширен. Только специалист может подобрать оптимальный вариант лечения с учетом индивидуальных особенностей пациента, тяжести симптомов, стадии болезни, наличия сопутствующих патологий и противопоказаний. Курс лечения достаточно длительный, на всем его протяжении следует точно соблюдать указания врача, предписанные дозировки и правила приема препаратов.
Дополнительно к медикаментозной терапии врач может назначить курс физиотерапевтических процедур: озонотерапию, пребывание в барокамере, лечение ультразвуком , посещение низкотемпературной сауны.
Такая тактика лечения дает хорошие результаты и запускает обратимые процессы восстановления и регенерации клеток печени. Но эффективность медикаментозной терапии резко падает, если заболевание переходит в третью стадию, когда на месте пораженной паренхимы образуется соединительная ткань. В этом случае целью лечения становится предотвращение дальнейшего распада клеток, ведущего к развитию цирроза. Если же жировой гепатоз все же осложняется циррозом, то прогноз неутешительный, поскольку большинство пациентов погибает на протяжении 5 – 10 лет.
Лечение народными средствами

Медикаментозное лечение можно дополнить народными средствами. Хороший терапевтический эффект при лечении стеатоза дает употребление отрубей, запаренных кипятком. Лечение отрубями помогает печени освободиться от жировых отложений. Начинать нужно с небольших доз (1 ч. лл) и постепенно довести объем отрубей до 2 ст. л. в сутки.
Улучшить кровообращение в печени и ускорить процессы липидного обмена помогут отвары лекарственных растений (кукурузных рылец, корней одуванчика, листьев календулы, девясила, подорожника, чистотела ). Растительные сборы можно приобрести в аптеке. Их выпускают в удобных фильтр-пакетах, которые просто заваривают, как чай. Лечебный отвар рекомендуют пить 2 -3 раза в день перед едой. Это поможет наладить обменные процессы в печени, и улучшить пищеварение за счет желчегонных и антиоксидантных свойств целебных трав.
Прекрасный терапевтический эффект дает применение шрота или масла расторопши. Этот компонент входит в состав многих медикаментов для лечения печени. Шрот заваривают кипятком, настаивают несколько минут и пьют в теплом виде, мелкими глотками. Масло расторопши применяют согласно инструкции, указанной на упаковке. Хорошего результата помогает добиться отвар мяты, пустырника, хвоща полевого или девясила.
Улучшение состояния отмечается уже через месяц регулярного приема травяных отваров. Но чтобы добиться стойкого положительного результата от лечения, растительные средства следует употреблять длительно, не менее года.

