Уровень креатинина при циррозе
Поражение почек у больных циррозом печени значительно ухудшает прогноз заболевания. В статье представлены диагностические критерии хронической болезни почек, острой болезни почек, острого повреждения почек и методы их лечения.

Таблица 1. Дефиниции заболеваний почек у пациентов с циррозом печени

Таблица 2. Стадии острого повреждения почек у больных циррозом печени
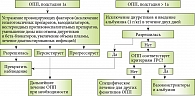
Алгоритм наблюдения и лечения больных циррозом печени с острым почечным повреждением

В среднем у 5–7% больных циррозом печени различной этиологии ежегодно наблюдается декомпенсация заболевания [1–3]. Декомпенсированный цирроз печени – заболевание с мультиорганной (системной) дисфункцией. Декомпенсированной стадии заболевания предшествует стадия компенсации (асимптомная стадия), когда клинические симптомы заболевания отсутствуют. Средняя продолжительность жизни пациентов с компенсированной стадией заболевания – 12 лет.
Существуют три стадии компенсированного цирроза печени:
- стадия 0: отсутствуют признаки портальной гипертензии и варикозно расширенные вены пищевода (ВРВП), измерение жесткости печени (liver stiffness measurement, LSM) > 15, но 5, но
- стадия 1: ВРВП отсутствуют, определяется значимая портальная гипертензия – LSM ≥ 20 или давление в воротной вене ≥ 10 мм рт. ст.;
- стадия 2: имеют место ВРВП и значимая портальная гипертензия.
Декомпенсация цирроза печени (симптомная стадия) характеризуется наличием клинических признаков заболевания, средняя продолжительность жизни не превышает двух лет. Манифестация декомпенсированного заболевания часто сопровождается кровотечением из ВРВП. Конечная стадия декомпенсации цирроза печени характеризуется развитием рефрактерного асцита, печеночной энцефалопатии или желтухи, почечной недостаточности, присоединением инфекции [1, 3, 4].
О функциональном состоянии почек судят по уровню креатинина крови и снижению скорости клубочковой фильтрации (СКФ).
Критерии почечной недостаточности у пациентов с циррозом печени были определены более 30 лет назад и базировались на уровне креатинина ≥ 1,5 мг/дл, что соответствовало показателю СКФ ≤ 40 мл/мин/1,73 м2. Важно, что у пациентов с заболеваниями печени даже незначительное увеличение уровня креатинина крови может вызывать заметное снижение СКФ. Тем не менее диагноз почечной дисфункции при заболеваниях печени все еще основан на показателях креатинина крови [5, 6]. В случае повышения уровня креатинина крови и снижения СКФ у пациентов с заболеванием печени необходимо исключить хроническую болезнь почек (ХБП), острую болезнь почек (ОБП), острое повреждение почек (ОПП) или их сочетание (табл. 1).
Цирроз печени может сопровождаться ХБП, обусловленной сопутствующими заболеваниями, например сахарным диабетом, артериальной гипертензией и/или такими заболеваниями почек, как IgA-нефропатия, вирусная гломерулопатия.
Распространенность ХБП у пациентов с циррозом печени до сих пор не изучена. Диагноз ХБП основывается на снижении СКФ на протяжении трех и более лет (СКФ 2). СКФ рассчитывается по формулам, учитывающим уровень креатинина, наличие (отсутствие) признаков повреждения почечной паренхимы (протеинурия, гематурия, анормальные значения ультрасонографии). Стадия ХБП определяется исходя из уровня снижения СКФ [7–9].
Критерием ОБП служит повреждение почек, зафиксированное в течение менее трех месяцев: СКФ снижается менее 60 мл/мин/1,73 м2, или на 35% и более, либо уровень креатинина увеличивается на 50% и более за указанный промежуток времени.
В настоящее время вместо термина «острая почечная недостаточность» используется термин «острое повреждение почек», предложенный экспертами Международной организации по улучшению глобальных результатов лечения заболеваний почек KDIGO (Kidney Disease: Improving Global Outcomes) [10, 11]. При ОПП не отмечается каких-либо структурных изменений почек. Диагноз основан на увеличении уровня креатинина сыворотки крови в 1,5 раза по сравнению с исходным (если это известно или предполагается, что увеличение уровня произошло в течение предшествующих семи дней, или абсолютное увеличение уровня креатинина на 0,3 мг/дл (≥ 26,5 мкмоль/л) и более – на протяжении двух дней).
Следует подчеркнуть, что диагностика ОПП, согласно критериям KDIGO, может базироваться как на уровне креатинина сыворотки крови, так и на объеме выделяемой мочи. То есть, исходя из данных критериев, диагноз ОПП правомерен и при объеме мочи менее 0,5 мл/кг/ч за шесть часов [11–13]. Однако, согласно новому консенсусу Международного асцитического клуба (International Ascites Club), объем мочи не учитывается при диагностике ОПП у больных циррозом печени. Это объясняется тем, что больные циррозом печени с асцитическим синдромом часто страдают олигурией с выраженной задержкой натрия, несмотря на относительно нормальную СКФ, объем мочи у них может повышаться на фоне применения диуретиков [14].
Новая система разделения ОПП на стадии основана на процентном увеличении уровня креатинина сыворотки крови у больных циррозом печени по сравнению с базовым уровнем (начальная стадия) либо при пиковом значении креатинина во время госпитализации в случае прогрессирующего ОПП (пиковая стадия). У пациентов с циррозом печени значение креатинина в течение последних трех месяцев, до его повышения, следует рассматривать как базовое. Согласно критериям KDIGO, стадия 1 соответствует увеличению креатинина на 0,3 мг/дл (≥ 26,5 мкмоль/л) и более, или в 1,5–2 раза от базового. Стадия 2 ОПП соответствует увеличению уровня креатинина сыворотки крови более чем в два раза, но менее чем в три раза. Стадия 3 верифицируется при увеличении уровня креатинина более чем в три раза (табл. 2) [11].
Как показали результаты недавних исследований, у пациентов с циррозом печени со стадией 1 ОПП эффективность терапии зависит от уровня креатинина сыворотки крови. Его увеличение более чем на 1,5 мг/дл (132,6 мкмоль/л) ассоциируется с худшим прогнозом [15–17]. В отличие от системы KDIGO эксперты Международного асцитического клуба предложили разделять стадию 1 на подстадии 1а (креатинин
С учетом системы стадирования и результатов нескольких проспективных исследований был предложен новый алгоритм лечения ОПП у пациентов с циррозом печени (рисунок) [14]. При подстадии 1а (увеличение уровня креатинина до значений менее чем 1,5 мг/дл (132,6 мкмоль/л)) в некоторых случаях достаточно устранить провоцирующие факторы: отменить гепатотоксические препараты, нестероидные противовоспалительные препараты, уменьшить дозу или отменить диуретики и бета-блокаторы, увеличить объем плазмы, пролечить диагностированные инфекции. Но уже с подстадии 1b кроме полной отмены диуретических препаратов рекомендовано вводить альбумин из расчета 1 г на 1 кг веса больного на протяжении двух дней. Если после двухдневного лечения признаки ОПП сохраняются, необходимо исключить наличие у пациента гепаторенального синдрома (ГРС) или других видов ОПП.
У больных циррозом печени могут наблюдаться все виды ОПП – преренальное, ГРС, ренальное, острое тубулярное, постренальное повреждение [8]. Необходимо дифференцировать ГРС от острого тубулярного некроза. Конечно, возможно разграничение различных вариантов повреждения с помощью пункционной биопсии почек. В отличие от острого тубулярного некроза при ГРС отсутствуют морфологические изменения в почках. Поскольку биопсия почки редко проводится при ОПП, в настоящее время предлагают использовать биомаркеры. Для дифференциальной диагностики между острым тубулярным некрозом и ГРС целесообразно определять в моче липокалин, ассоциированный с желатиназой нейтрофилов. Концентрация этого белка в моче и крови значительно повышается в первые часы после развития ОПП. Подобный анализ позволяет быстро установить диагноз и назначить адекватную терапию. Скорее всего этот тест в будущем получит широкое распространение в клинической практике [18–22].
Экспертами Международного асцитического клуба классификация ГРС была пересмотрена. Сегодня выделяют два типа ГРС. Тип 1 соответствует ГРС-ОПП, тип 2 подразумевает нарушение функции почек, соответствие критериям ГРС, но не ОПП (не-ОПП-ГРС).
Согласно критериям Международного асцитического клуба, ГРС-ОПП возникает только при наличии у больных декомпенсированным циррозом печени асцита и признаков ОПП (увеличение уровня креатинина на 0,3 мг/дл (≥ 26,5 мкмоль/л) и выше на протяжении 48 часов, или на 50% и более на протяжении семи дней). При диагностике ГРС-ОПП необходимо исключить шок, органическое поражение почек (отсутствие протеинурии и микрогематурии и структурных изменений почек по данным ультрасонографии), доказать отсутствие в анамнезе приема в ближайшее время нефро- и гепатотоксических препаратов, улучшение в течение двух дней после отмены диуретических средств и назначения альбумина в дозе 1 г на 1 кг веса пациента [14, 23].
Всем пациентам c ГРС-ОПП со стадией выше 1а необходимо незамедлительно назначить вазоконстрикторы и альбумин с госпитализацией в палату интенсивной терапии. Препаратом выбора из вазопрессоров является терлипрессин (Реместип). Препарат повышает тонус гладких мышц сосудистой стенки, вызывает сужение артериол, вен и венул в большей степени в брюшной полости, уменьшает кровоток в гладкомышечных органах и печени, снижает давление в портальной системе. Препарат можно вводить внутривенно болюсно (1 мг каждые 4–6 часов) или непрерывно внутривенно, 2 мг/сут. Если через два дня лечения уровень креатинина снижается менее чем на 25% пикового, дозу терлипрессина следует увеличить до максимальной – 12 мг/сут. При недоступности терлипрессина его можно заменить норадреналином. Если недоступны оба препарата, можно использовать мидодрин и октреотид, хотя их эффективность ниже. Одновременно с вазопрессорами вводится 20%-ный раствор альбумина, его суточная доза – 20–40 г. Для предупреждения перегрузки кровообращения целесообразно измерять центральный объем крови с титрованием дозы альбумина [24–29].
Профилактика ГРС основана на введении раствора альбумина пациентам с асцитическим синдромом, у которых не исключен риск развития спонтанного бактериального перитонита. В случае его верификации альбумин вводят из расчета 1,5 мг на 1 кг веса, на третий день от постановки диагноза – в дозе 1 мг на 1 кг веса пациента [30, 31].
Кроме того, в качестве профилактики спонтанного бактериального перитонита и развития на его фоне ГРС-ОПП используют норфлоксацин 400 мг/сут.
Источник
Показатели крови при циррозе печени – главный способ диагностирования болезни; с помощью методики можно не только выявить цирротические процессы на фоне отсутствия внешней симптоматики, но и провести адекватное лечение в зависимости от состояния пациента.
Какие лабораторные анализы говорят о патологических процессах в печени, содержание прямой и непрямой фракции билирубина, щелочной фосфатазы, АСТ, АЛТ, ГГТ и др. при циррозе различной стадии – рассмотрим подробно.
Какие анализы проводятся?
Цирроз – серьезный недуг, в результате разрушения в органе ведут к смерти. К основным причинам печеночной патологии относят алкогольную зависимость, вирусную форму гепатита, паразитарные болезни, аутоиммунные расстройства, применение лекарственных средств и веществ гепатотоксического свойства.
При подозрении врач назначает анализы, особенно актуально определение показателей крови, когда больной жалуется на боль или дискомфорт в боку справа, обесцвечивание стула, потемнение урины, беспричинное повышение температуры до уровня субфебрилитета.
Анализы крови при циррозе печени подразделяются на такие группы:
- Биохимический скрининг. Важно определить значение АСТ, АЛТ, билирубина. Они отклоняются от нормы даже на фоне ранней стадии цирротических процессов.
- Ферментное исследование. Оно помогает выявить воспалительную реакцию в железе.
- Дополнительные обследования (фибросканирование, УЗИ и пр.).
Диагноз «цирроз» ставят на основе совокупности результатов анализов и инструментальных методов диагностики. Важно установить степень поражения печени, стадию болезни (начальная или поздняя), дифференцировать вид патологии – первичный билиарный, алкогольный, вирусный и др.
ОАК и цирроз
Общий клинический анализ крови рекомендуется всегда, при любых жалобах пациента. Такое тестирование позволяет подтвердить либо опровергнуть патологический процесс. Кровь берут из пальца. Подготовки для забора не требуется, единственный момент – нельзя кушать, сдают только на пустой желудок. При нарушениях функциональности печени, которые связаны с развитием цирроза, преобразуется состав крови человека.
ОАК помогает определить гемоглобин. При циррозе уровень снижается. Нормальное значение для мужчин от 130 г/л, а для женского пола от 120 г/л. Растет концентрация лейкоцитов, норма для здорового человека 4-9*10⁹/л.
При поражениях печени увеличивается СОЭ (скорость оседания эритроцитов). Рост СОЭ указывает на воспалительную реакцию. Нормальные показатели зависит от половой принадлежности. Так, для женщин норма 15 мм/ч, а для мужчин 10 мм в час. При начальной стадии цирроза присутствуют преобразования в белковом составе – выявляется снижение содержания альбуминов (белков).
Все эти показатели, которые можно определить с помощью общего клинического исследования крови, позволяют заподозрить цирроз. Для более детального изучения назначают биохимию.
Биохимия и гибель гепатоцитов
Биохимический скрининг при цирротических процессах более информативен, если сравнивать с ОАК. Он с точностью до 95% помогает подтвердить либо опровергнуть предварительный диагноз врача, определить стадию поражения железы.
Кровь берут из вены, сдавать надо утром, на пустой желудок. Анализ делают по направлению доктора в государственной поликлиники, либо в частной лаборатории на платной основе. Цена минимального профиля биохимии в пределах 3500, а стоимость расширенного – около 5500 рублей.
При циррозе печени определяют следующие показатели – уровень билирубина, ГГТ, ЩФ, альбумины, глобулины, протромбиновый индекс, мочевина, содержание общего холестерина, печеночные ферменты и пр. Значение придают изменению концентрации билирубина, белковых веществ и печеночных показателей.
Билирубин
Доминирующий показатель, который свидетельствует о функциональности органа. Билирубин при циррозе печени возрастает, что говорит о воспалительной реакции в железе и желчных каналах. Бывает прямая и непрямая фракция вещества, а также общий билирубин – он представлен суммой двух фракций.
Норма желчного пигмента:
- Сумма двух фракций – 8,5-20 мкмоль/л.
- Прямая фракция – до 4,3 мкмоль/л.
- Непрямая фракция – до 17,1 мкмоль/л.
Билирубин формируется в организме человека после разрушения красных кровяных телец и железосодержащего белка, и ответственность за процесс распада несет печень.
В кровь человека поступает свободная фракция, но находится там не долго, поскольку вскоре из-за своей токсичности оказывается в печени, где обезвреживается. Когда печень работает полноценно, свободной формы билирубина в крови практически нет, и то следовое количество, что присутствует, не оказывает пагубного влияния.
На фоне цирроза в крови определяют непрямой билирубин, в норме он должен отсутствовать в кровеносной системе или присутствовать только в мизерной концентрации.
При нарушении работы печени она не справляется с обезвреживанием свободного билирубина, растет его содержание. И чем хуже функционирует железа, тем выше количество в крови. Так, в запущенных случаях, когда имеются осложнения (асцит, портальная гипертензия), то билирубин может быть 400 мкмоль/л.
Ферменты специфического и неспецифического типа
При циррозе печени увеличивается активность ферментов печени специфического и неспецифического типа.
Но если увеличение последнего вида развивается и при других недугах, то первые возрастают только при поражении паренхиматозных тканей.
К неспецифическим ферментам относят:
- АЛС – цифра нормального значения – 40 МЕ.
- АСТ – до 40 МЕ.
- ГГТ – для женщин 36 МЕ на литр, а мужчин до 61.
- ЩФ – до 140 МЕ на литр.
Трансаминазы печени – АСТ и АЛТ принимают непосредственное и активное участие в синтезировании аминокислот. Они формируются на клеточном уровне, поэтому в крови людей содержатся только в следовых количествах.
При циррозе железы происходит разрушение печеночных клеток, активно высвобождаются трансаминазы, попадают в кровеносную систему, определяются при биохимическом исследовании.
ГГТ – еще одно ферментное вещество, которое требуется для нормального обмена аминокислот в организме. Скапливается в тканях поджелудочной железы, печени и почек. При разрушении гепатоцитов возрастает в несколько раз.
У щелочной фосфатазы есть функция – вещество отделяет фосфаты от молекул. ЩФ накапливается в печеночных клетках, и на фоне циррозного поражения, сопровождаемого нарушением целостности клеточных структур, оказывается в кровотоке. Показатель увеличивается в несколько раз.
Аргиназа, нуклеотидаза – специфические ферменты печени, которые определяются с помощью биохимического исследования. При расшифровке врач отмечает их увеличение, выраженность отклонения от нормы обусловлена степенью заболевания.
Концентрация белков
Определяется низкий уровень. Пораженный орган не может полноценно принимать участие в обмене веществ.
Место формирования альбуминов – паренхиматозная ткань.
Когда печень не справляется с продуцированием белка, выявляется снижение показателя.
Норма для взрослого человека варьируется от 40 до 50 г/л. При циррозе выявляют не только уровень альбумина, но и концентрацию общего белка – 65-85 г/л.
Дополнительные показатели
Цирроз сопровождается не только поражением печени, но и нарушением работы внутренних органов и систем, поскольку железа не справляется со своими функциями.
Кроме перечисленных анализов при циррозе печени, врачей интересуют и другие показатели:
- Тестостерон (низкий уровень) и эстроген (высокий уровень).
- Инсулин (растет).
- Мочевина – начинает снижаться на ранней стадии цирроза до 2,5 ммоль/л и еще меньше.
- Гаптоглобин – растет.
- Низкое содержание холестерина.
Чтобы выявить вид цирротического поражения, проводится исследование на выявление антител в крови. При подозрении на аутоиммунный сбой определяют антитела антинуклеарного типа; на фоне билиарной болезни проводится тест на присутствие антимитохондриальных антител.
Определение степени тяжести по крови
Расшифровка результатов исследования биологической жидкости позволяет врачу установить степень тяжести патологии. Для этого медицинские специалисты сверяются классификацией Чайлда-Пью:
| Значение (в баллах) | Концентрация билирубина | Содержание альбумина | Международное нормализованное соотношение | Скопление свободной жидкости в брюшной полости | Печеночная форма энцефалопатии |
| 1 | До 34 | От 35 | До 1,7 | – | – |
| 2 | Вариабельность 34-51 | 30-35 | 1,7-2,3 | Возможно компенсировать и затормозить болезнь | 1-2 |
| 3 | От 51 | До 30 | От 2,3 | Терапия не дает хороших результатов | 3-4 |
Во время расшифровки доктор на основании классификации высчитает количество баллов для пациента, благодаря чему можно установить степень тяжести недуга. Если результат в пределах 5-6 баллов по таблице, то говорят о компенсированной форме цирроза, назначается соответствующее лечение. При соблюдении всех рекомендаций доктора печеночные показатели начнут понижаться, а цирротические процессы замедлятся.
Когда результат 10-15 баллов, то ставят диагноз «декомпенсированная форма цирроза». Обычно медикаментозная терапия дает только слабый результат, поскольку поздно начато лечение. Чаще всего у больного уже имеется ряд осложнений и нарушений со стороны других органов, что усугубляет клиническую картину. Прогноз в этом случае неблагоприятный, продолжительность жизни пациентов в пределах 3-4 лет.
Так, своевременное проведение лабораторных анализов позволяет определить саму патологию и выбрать адекватную терапевтическую стратегию.
Источник

