Вздутие живота при циррозе печени чем это грозит
Печень является одним из важнейших органов в человеческом организме, и самой крупной железой. Ее функции включают участие в пищеварительных процессах, выведение токсинов и синтез ряда ценных веществ. Но на сегодняшний день есть много людей, у кого печень находится не в лучшем состоянии, в первую очередь, за счет регулярного употребления алкогольных напитков. Это часто приводит к циррозу печени. Но, при этой болезни часто наблюдаются вздутия живота. По какой причине это происходит, и как избавиться от этого симптома?
Почему при циррозе печени растет живот?
Чаще всего цирроз печени сопровождается вздутием живота, если в организме началось развитие асцита, также называемого брюшной водянкой. В свою очередь, эта болезнь возникает во причине разниц давления между двумя слоями брюшины. В результате начинается просачивание и накопление жидкости, сходной по составу с плазмой крови. Объем накопленной жидкости может, в некоторых случаях, достигать 23-25 литров (клинические симптомы появляются уже при накоплении 1 литра), вызывая значительное вздутие живота.
Симптоматика асцита включает:
- значительное вздутие живота;
- тупые боли в области живота;
- флюктуация (чувство движения жидкостей в брюшной полости);
- нарушение или затруднение следующих процессов:
- дыхания;
- мочеиспускания;
- дефекации;
- пищеварения в целом;
- отеки;
- пупочную грыжу.
При водянке возможно возникновение внутренних кровотечений, патологий селезенки и сердечно-сосудистой системы, а также отеком мозга и перитонитом.
Кроме асцита, вздутие живота при циррозе печени может вызываться следующими патологиями:
- Портальной гипертензией. Возникает в результате ускоренной регенерации, вызванной гибелью клеток печени. В итоге повышается уровень гепатоцитов. Ткань на их основе обладает составом и функциями, отличными от здоровой и провоцирует ухудшение кровообращения. В итоге происходит пережатие воротной вены и ее протоков, в результате чего и увеличивается давление в брюшной полости;
- Печеночной недостаточностью. Когда здоровая ткань органа регулярно заменяется фиброзной, что снижает общую функциональность печени и замедляет синтез белков. Как следствие — снижается коллоидно-осмотическое давление в плазме крови, с дальнейшим ее проникновением в брюшину, и повышения давления уже там;
- Осложнениями работы сердца. Сердечная недостаточность, вызванная ухудшением работы печени, приводит к увеличению объема жидкости, содержащейся в брюшной полости.
Лечение
К сожалению, на сегодняшний день не разработано курса лечения, который позволял бы целиком устранить цирроз печени и сопутствующий ему асцит. Вместо этого заболевания купируются и сам курс лечения носит больше симптоматический и профилактический характер.
Для устранения вздутия живота при циррозе печени применяются две основных методики — постельный режим с ограниченной активностью и лечебная диета. С первым увлекаться не стоит, а второе придется строго соблюдать. В противном случае высока вероятность сокращения общего срока жизни на 10-20 лет, а то и больше.
Также, при обострениях, врачом могут быть выписаны определенные лекарственные препараты. Принимать их нужно только в строгом соответствии с врачебными предписаниями.
Самодеятельность может привести к катастрофическим последствиям.
При циррозе печени и асците пациенту назначается диета «Стол №10».
Меню этой диеты на день:
- Завтрак:
- овсянка с молоком;
- йогурт;
- яйцо сваренное вкрутую;
- Ланч:
- салат из фруктов;
- Обед:
- суп из рыбы (на вторичном бульоне);
- овощное пюре;
- биточки из телятины;
- чай;
- ягодный морс;
- Полдник:
- йогурт (нежирный);
- банан;
- Ужин:
- картофельно-грибная запеканка;
- рисовый пудинг;
- чай на травах;
- За 2-3 часа до сна:
- 1 стакан нежирного кефира.
Период времени, в течение которого следует придерживаться указанной диеты, указывается врачом, но не стоит рассчитывать на 1-2 недели с последующим возвратом к «стандартному» рациону, включающему регулярные возлияния. Цирроз печени и асцит — хронические заболевания, и, чтобы предотвратить их обострения, диету придется соблюдать в течение длительного периода времени.
Но есть варианты, как можно разнообразить свой рацион, даже при диете №10. Ниже приведены несколько блюд, которые допускаются и даже окажутся полезны при вышеуказанных заболеваниях и патологиях.
Банановый смузи
Состав:
- 1 стакан йогурта;
- 1 банан;
- 1 стакан молока;
- 1 стакан мюсли.
Приготовление:
- Банан нарезается, заливается йогуртом, и все вместе смешивается в блендере на небольшой скорости около 30-40 секунд;
- Мюсли заливаются половиной стакана молока и ставятся подогреваться в микроволновку на 1 минут. Потом доливаются остатки молока.
Смузи и мюсли можно смешивать, а можно есть отдельно.
Рыбный суп
Состав:
- полкило рыбы (лосося, трески, несоленой семги);
- 3 картошки среднего размера;
- 1 лук порей;
- 1 морковка;
- полстакана пшена;
- 2 столовых ложки оливкового масла;
- петрушка, укроп.
Приготовление:
- Рыба мелко нарезается и укладывается в мультиварку. К ней добавляется картошка, порезанная средними кубиками, очищенная и нарезанная морковка, и лук порей;
- Пшено промывается и засыпается к остальным продуктам;
- В чашу мультиварки заливается вода;
- Выставляется режим «Суп» (или другой аналогичный) с длительностью от 50 до 60 минут (зависит от ингредиентов);
- В готовый суп нарезается зелень.
Лучше всего подавать это блюдо с не пережаренными гренками из пшеничного хлеба.
Картофельно-грибная запеканка
Состав:
- 1,5 кг картофеля;
- 0,5 кг грибов;
- 1 луковица средних размеров;
- нежирный майонез или обезжиренный творог;
- сливочное масло.
Приготовление:
- Из половины всей картошки сделать пюре с 2 чайными ложками сливочного масла;
- Мелко нарезать лук и грибы, и протушить на сковороде с 1 чайной ложкой сливочного масла в течение 10 минут (соль не добавлять);
- Разогреть духовку примерно до 180 градусов Цельсия. Емкость, в которой будет запекаться блюдо, смазать небольшим куском сливочного масла. На дно емкости выкладывается сантиметровый слой картофельного пюре. На него — слой жареных грибов. Затем — еще слой картошки, на него — еще слой грибов, пока ингредиенты не закончатся (или пока будет позволять высота стенок выбранной посуды);
- Оставшаяся часть картошки чистится и нарезается тонкими кружками. Из них выкладывается предпоследний слой блюда, который накрывается майонезом или творогом;
- Блюдо печется в духовке в течение 40-45 минут при вышеуказанной температуре.
Перед тем, как ставить запеканку на стол, ее можно украсить маленькими веточками рукколы.
Народные способы лечения вздутия живота при циррозе
Разумеется, есть и народные средства, которые позволят устранить вздутие живота при циррозе печени и, при правильном приготовлении и регулярном употреблении, замедлить развитие самой болезни. Ниже приведены несколько рецептов, которые можно использовать и в домашних условиях.
Рецепт №1
Состав (по 1 чайной ложке каждого ингредиента):
- корень девясила;
- корень лопуха;
- цветы аптечной ромашки;
- цветы пижмы;
- трава зверобоя продырявленного;
- трава горца птичьего;
- трава череды трехраздельной;
- трава тысячелистника;
- листья шалфея;
- плоды шиповника.
Приготовление:
- Ингредиенты перемешиваются и вся смесь используется в качестве заварки;
- 2 столовые ложки смеси заливаются 1 стаканом кипятка (можно использовать аналогичное соотношение, но в больших объемах), после чего все настаивается в течение получаса и процеживается.
Пить за 20 минут до каждого приема пищи, 3 раза в сутки, по полстакана.
Рецепт №2
Состав:
- По 60 грамм:
- плодов аниса обыкновенного;
- плодов тмина обыкновенного;
- травы зверобоя обыкновенного;
- кукурузных рыльц;
- По 80 грамм;
- корня одуванчика лекарственного;
- травы чистотела большого.
Приготовление:
- Ингредиенты смешиваются до равномерной массы;
- Все составляющие заливаются кипятком в соотношении объема 1 к 10, и настаиваются в течение получаса.
Пить 3 раза в сутки, по полстакана.
Рецепт №3
Состав:
- По 10 грамм:
- трава чистотела большого;
- трава перечной мяты;
- По 5 грамм:
- трава тмина;
- трава горькой полыни.
Приготовление:
- Ингредиенты измельчаются и перемешиваются;
- 2 чайных ложки смеси заливаются 0,25 литра кипятка и настаиваются 10 минут, после чего — отвар процеживается.
Отвар надо пить дважды в сутки по 1 стакану в течение 2-3 недель, после чего делается месячный перерыв.
Рецепт №4
Состав:
- 1 кг меда;
- 200 мл оливкового масла;
- 4 средних лимона.
Приготовление:
- Лимоны перемалываются на мясорубке;
- Все ингредиенты перемешиваются до получения почти однородной массы.
Смесь принимать по 1 столовой ложке 3 раза в сутки за полчаса до приема пищи. Хранить в прохладном и темном месте, или в холодильнике.
Рецепт №5
Состав:
- 1 кг репчатого лука;
- 400 грамм сахара.
Приготовление:
- Лук очищается, измельчается и засыпается сахаром;
- Смесь помещается в духовку до появления желтого сиропа, который переливается в банку.
Сироп пьется по 1 столовой ложке до еды в течение 2 месяцев.
Рецепт №6
Состав:
- Высушенный полевой хвощ — 100 грамм;
- Красное вино — 1 литр.
Приготовление:
- Трава заливается вином и настаивается 2 недели;
- Затем настой помещается на медленный огонь, доводится до кипения и варится в течение получаса.
Принимать по четверти стакана 2-3 раза в день.
Не стоит забывать, что вышеперечисленные народные средства должны выступать в качестве поддержки основного курса лечения и диеты, а не заменять их.
Источник
Асцит, который иногда называют водянкой живота, — это не отдельная болезнь, а осложнение целого ряда самостоятельных заболеваний. И практически все они крайне опасны для здоровья и жизни.

Как диагностируют асцит брюшной полости, из-за чего он возникает и можно ли его вылечить?
Асцит: болезнь или симптом
Патологическое скопление жидкости в брюшной полости называется асцитом. Небольшое количество асцитической жидкости присутствует в полости брюшины всегда.
Эта жидкость постоянно перемещается в лимфатические сосуды, а ее место занимает новая, и это совершенно естественный процесс. Но при некоторых нарушениях в работе организма эта жидкость либо начинает вырабатываться в избыточном количестве, либо перестает всасываться. В результате она постепенно накапливается и начинает давить на внутренние органы, ухудшая их функционирование.
Причины асцита
Список заболеваний и нарушений, при которых может возникнуть асцит, весьма внушителен. Среди них:
- цирроз печени;
- некоторые онкологические заболевания;
- туберкулез;
- панкреатит;
- сердечная недостаточность;
- эндометриоз, кисты и опухоли яичников;
- внутренние кровотечения;
- заболевания почек;
- недоедание и истощение;
- заболевания эндокринной системы.
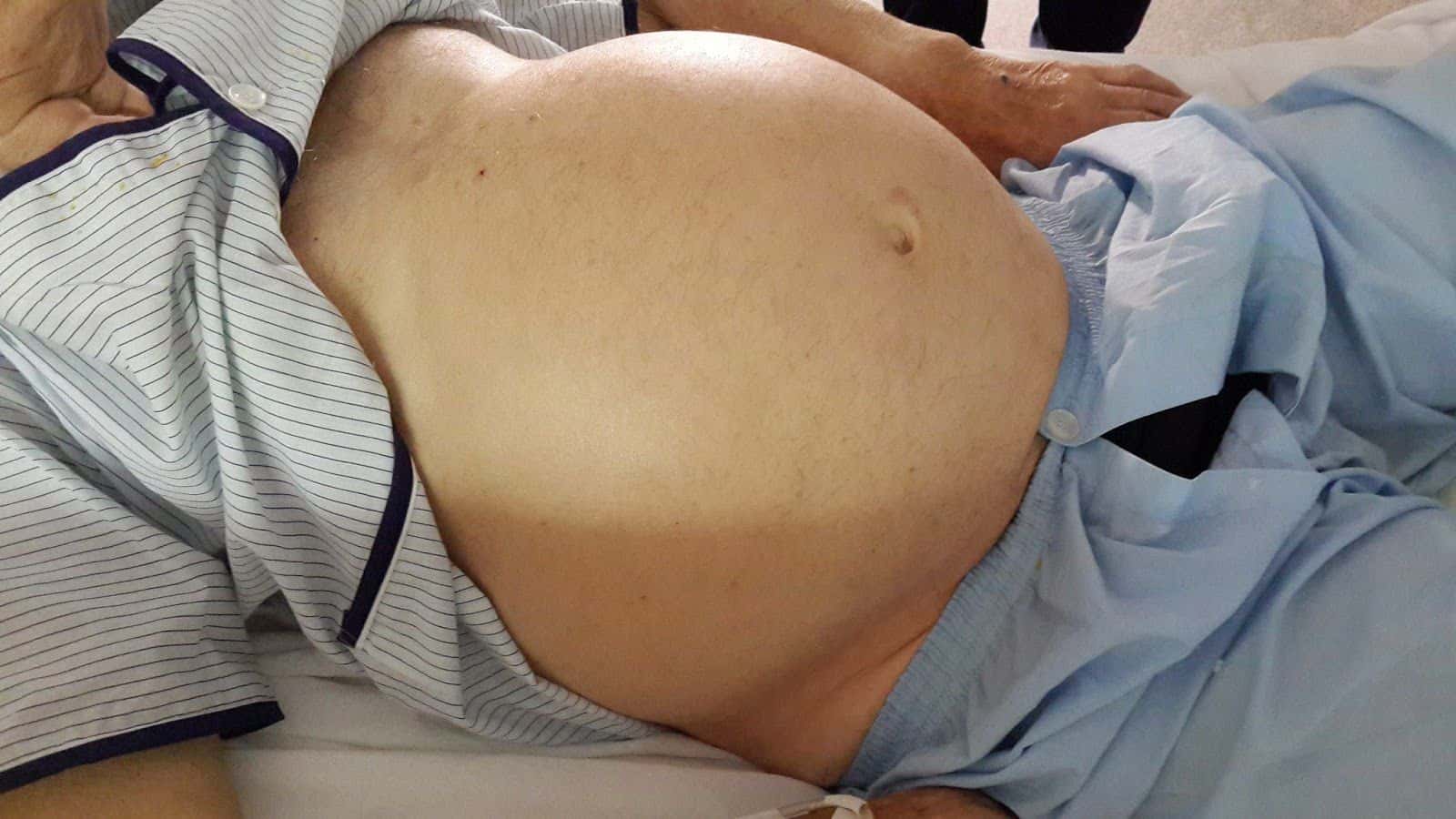
Однако, если у человека диагностируют асцит брюшной полости, первыми на подозрении у врачей обычно оказываются цирроз печени (причина 75% случаев асцита), онкологические заболевания (10% случаев) и сердечная недостаточность (5% случаев). На все остальные заболевания вместе взятые приходится лишь 10% случаев асцита брюшной полости.
Конечно, асцит возникает далеко не у всех людей, страдающих вышеуказанными заболеваниями. Однако существуют факторы риска, повышающие шансы развития асцита: алкоголизм, наркомания, гепатиты, ожирение и высокий уровень холестерина, а также сахарный диабет.
Признаки патологии
Асцит брюшной полости чаще всего развивается постепенно, на протяжении многих месяцев, и потому большинство пациентов очень долго не обращают на него внимания. Зачастую люди просто думают, что набирают вес.
На ранних стадиях заметить асцит действительно сложно: нужно, чтобы собралось не менее литра жидкости. Лишь после этого начинают проявляться типичные симптомы асцита брюшной полости: боль в животе, метеоризм, отрыжка и изжога, затрудненное дыхание, отеки ног.
По мере увеличения объема жидкости живот тоже увеличивается, вскоре человеку становится сложно наклоняться. Живот приобретает форму шара, могут появиться растяжки и расширенные вены.
К сведению. При асците брюшной полости жидкость иногда пережимает подпеченочные сосуды, и у больного быстро развивается желтуха, которая сопровождается тошнотой и рвотой.
Но для того, чтобы поставить диагноз, мало внешних признаков — необходимо проконсультироваться с врачом.
Диагностика
Она начинается с визуального осмотра и пальпации живота. Опытный врач может диагностировать асцит уже на основании только этих данных, однако для уточнения требуются более точные методы. Недостаточно знать, что у пациента асцит — гораздо важнее выяснить, что его вызвало.
При подозрении на асцит назначается УЗИ брюшной полости и грудной клетки — оно позволяет увидеть как асцит, так и новообразования или изменения в структуре печени. Иногда назначается также и допплерография, показывающая состояние вен.
Рентгенография — еще один метод, широко применяемый в диагностике асцита. Это обследование дает возможность выявить туберкулез или увеличение размеров сердца, которые могут быть причиной скопления жидкости в брюшной полости.
МРТ и КТ — очень точные диагностические методы, которые позволяют увидеть наличие жидкости даже там, где его сложно рассмотреть при УЗИ и рентгенографии.
В некоторых случаях врач может направить пациента на лапароскопию, при которой производится прокол брюшной стенки и скопившаяся жидкость берется на анализ. Проводятся также биохимический анализ крови и анализ мочи.
Принципы терапии
Лечение асцита всегда начинается с лечения основного заболевания, вызвавшего скопление жидкости.
- При асците, вызванном сердечными заболеваниями, назначают сосудорасширяющие препараты, мочегонные и гликозиды.
- При почечных болезнях показаны низкосолевая диета и ограничение потребления жидкости.
- При нарушениях белкового обмена назначается диета с оптимальным содержанием белка и переливание альбумина.
- При циррозе применяют гепатопротекторы.
В дополнение к этому назначают симптоматическую терапию:
- низкосолевую диету (не более 2 г соли в сутки), а в некоторых случаях — вовсе бессолевой рацион. Если причиной асцита стал цирроз, следует также ограничить потребление жидкости;
- препараты калия и мочегонные средства.
Во время лечения врач следит за изменениями в состоянии пациента и, в особенности, — за его весом. Если выбранные терапевтические меры работают, потеря веса должна составлять около 500 граммов в сутки.
Хирургическое вмешательство
Если консервативные методы по каким-либо причинам не дают ожидаемого результата, показано хирургическое вмешательство. Нередко при асците проводят удаление жидкости путем постепенного дренажа (если ее количество значительно). Хирург делает небольшой прокол в брюшине и вставляет в него дренажную трубку (лапароцентез).
Альтернативой этому болезненному и сопряженному с большими рисками для здоровья методу является установка постоянных катетеров и подкожных портов. В результате асцитическая жидкость удаляется по мере ее накопления.
Этот подход значительно облегчает жизнь пациентам, позволяет исключить необходимость повторных проколов, а значит — снизить риск повреждения внутренних органов и воспалений.
Установка системы представляет собой несложную хирургическую операцию, в процессе которой врач вводит конец катетера (изготавливается из гипоаллергенных материалов) в брюшную полость, сам же порт (он изготовлен из титана) устанавливается подкожно в области реберной дуги.
Чтобы эвакуировать скопившуюся в брюшной полости жидкость, необходимо проткнуть кожу и силиконовую мембрану камеры порта специальной иглой. Через нее и откачивается асцитическая жидкость. Подобным способом можно ввести лечебные препараты.
Иногда требуется так называемое внутрипеченочное шунтирование, при котором врач создает сообщение между печеночной и воротной веной.
В тяжелых случаях может потребоваться пересадка печени.
К сведению. При запущенном асците брюшной полости количество жидкости может достигать 25 литров.
Прогноз лечения
Чем раньше асцит будет диагностирован и начнется лечение, тем выше шансы на успех. Избавиться от асцита на ранних стадиях намного проще. Но есть некоторые факторы, которые негативно влияют на эффективность терапии, — это пожилой возраст, сахарный диабет, гипотония, онкологические заболевания (и особенно рак печени), перитонит, а также пониженный уровень альбумина.
Асцит смертельно опасен. Примерно в 50% случаев, если назначение диуретиков не помогает, развитие асцита заканчивается трагически. Особенно опасен асцит при раке — летальный исход вероятен примерно в 60% случаев.
Возможные осложнения и риск рецидивов
Следует помнить о том, что асцит всегда ухудшает течение основного заболевания, вызывая дыхательную недостаточность, гидроторакс, грыжи, непроходимость кишечника и массу других осложнений.
Даже если асцит удалось вылечить, следует очень внимательно относиться к своему здоровью, так как всегда есть риск рецидивов. Поэтому даже после излечения асцита следует придерживаться назначенной врачом диеты.
Скопление жидкости в брюшной полости может вызывать сильный дискомфорт, но еще до того, как это произойдет, проявляются другие симптомы. Оставлять их без внимания не следует — обязательно обратитесь к врачу.
Автор статьи врач-инфекционист, гепатолог
© 2019 – 2020. Все права защищены.
Источник
Этот сайт сделан экспертами: токсикологами, наркологами, гепатологами. Строго научно. Проверено экспериментально.

Автор этой статьи, эксперт: Гастроэнтеролог-гепатолог Екатерина Кашух
Вкратце: Асцит — это скопление жидкости в брюшной полости. И цирроз, и асцит являются следствием длительного заболевания печени. Тогда как причины могут быть разными. Нелеченный цирроз грозит летальным исходом.
Асцит — это не самостоятельное заболевание, а скорее симптом. Сама по себе эта проблема чаще всего возникает как осложнение длительного, хронического поражения печени. Другие причины асцита встречаются намного реже. Это конечный результат, когда декомпенсация (срыв защитных механизмов) деятельности органа приводит к накоплению жидкости в брюшной полости.
Чаще всего понятие цирроза в России связывают с хроническим алкоголизмом. И в самом деле, такие проблемы ожидаемы как раз при постоянном токсическом воздействии алкоголя. Около 50% больных, у которых развивается цирротическое поражение, доходит до последней стадии этого заболевания, при котором накопление свободной жидкости в животе становится критичным.
Подпишитесь на наш Ютуб-канал!
Что это такое
Понятие «ascites» в дословном переводе с греческого означает мешок с водой. «Брюшная водянка», как говорят в народе. На самом деле, это выпот жидкой части крови из сосудов через сосудистую стенку с задержкой в брюшной полости.
Сосуды в организме являются транспортной системой — а затруднение потока крови по этим сосудам приводит к ситуации, когда жидкая часть выходит через сосудистую стенку и накапливается в брюшной полости. Асцитическим накоплением жидкости проявляются терминальные (последние) стадии цирроза.

Причиной цирроза может стать вирусный гепатит C. Рассмотреть в полном размере
Почему развивается асцит при циррозе
Цирроз — это перерождение живой печёночной ткани в рубцовую. Развиваются рубцы, объём здоровой ткани уменьшается.
Для того, чтобы внутри органа сформировался рубец, что-то должно печёночную клетку уничтожить. Есть два способа гибели клетки — некроз и апоптоз (запрограммированное самоубийство). При циррозе клетки погибают из-за некроза. При этом «мёртвые» участки начинают заменяться рубцами. А в результате формирования рубцов на месте ещё живой печёночной ткани возникают дистрофические нарушения:
- нарушение питания поражённых участков органа;
- поражение сосудистого компонента;
- выход в кровь медиаторов воспаления и вазодилататоров (то есть веществ, которые стойко расширяют сосуды).
В результате возникает внутрипечёночный блок: застой крови в сосудах. И происходит выпот жидкой её части через сосудистую стенку. А затем идут атрофические изменения: уменьшение объёма органа.
От этого нарушения питания страдают соседние — пока ещё живые — участки печёночной ткани. Это усугубляет течение заболевания, ускоряя превращение органа в сплошной рубец.
Но это ещё не всё. Разрушающиеся печёночные клетки выделяют в окружающее пространство вещества, которые усиливают кровообращение, расширяют сосуды и таким образом увеличивают застой крови в сосудистом русле, а также провоцируют отёки окружающих тканей. При увеличении количества жидкости, её массового скопления, она накапливается уже не только в печёночной ткани, но и в брюшной полости.
Механизмы возникновения лишней жидкости запускаются с увеличения давления в крупном сосуде, который входит в печёночные ворота. Это воротная вена. Такое состояние именуют портальной гипертензией. Когда возникает застой в воротной вене, страдает вся венозная система организма и создаются идеальные условия для просачивания из этой системы жидкой части крови через стенки сосудов. При дальнейшем ухудшении ситуации возникает также варикозное расширение вен выше уровня поражения: в пищеводе и желудке.
Какие печёночные болезни приводят к водянке живота
И цирроз, и асцит являются следствием длительного заболевания печени. Тогда как причины могут быть разными. Поражения печени могут вызываться различными агентами:
- вирусы,
- токсины,
- механические препятствия,
- объёмные процессы в самом органе и в непосредственной близи от него,
- лекарственные вещества,
- врождённые состояния,
- аутоиммунные процессы,
- нарушение обмена веществ.
Существуют заболевания других органов, которые тоже вызывают выпот жидкости в брюшину: например, опухолевые процессы брюшной полости и малого таза. Очень редко причины цирроза невозможно установить, тогда его называют криптогенным.
Какие стадии выделяют врачи
Выявляется четыре стадии циррозного повреждения. Только две последние из них обычно сопровождаются скоплением асцитической жидкости.
- Начальная, или стадия компенсации. Ткань печени сильно изменена, с формированием рубцов (цирроза) преимущественно по периферии, но нет портальной гипертензии и асцита.
- Субкомпенсация. Компенсаторные механизмы начинают сдавать. Фиброз (рубцевание), продвигается от периферии к центру органа. Отмечается портальная гипертензия. На этой стадии появляются незначительные, но уже более выраженные жалобы на здоровье. Жидкость в брюшной полости может накапливаться в незначительном количестве, а живот пока не сильно увеличен.
- Декомпенсация. Характеризуется увеличением количества рубцовой ткани, которая занимает уже от половины до 2/3 объёма органа. В брюшной полости накапливается жидкость в большом количестве, живот увеличивается в объёме. У больного появляется большое количество разнообразных жалоб на здоровье.
- Терминальная. К декомпенсации добавляются новые опасные симптомы, прогноз для здоровья и жизни сомнительный, состояние тяжёлое, возможно нарушение сознания, живот напряжённый за счёт асцита.
Степени асцита связаны с объёмом накопленной жидкости:
- Асцит определяется только при УЗИ.
- Умеренное увеличение живота в объёме за счет асцита.
- Выраженный напряжённый асцит.
Отдельная проблема для пациента и врача — если асцит становится рефрактерным, то есть не отвечает на лечение лекарствами. Тогда возможно применение хирургических методов лечения асцита, но прогноз в целом не очень благоприятный.
На какие симптомы стоит обратить внимание
- При первой стадии болезни жалобы практически отсутствуют. Возможно наличие горечи во рту или неприятного привкуса, снижение аппетита. Печень может быть увеличенной из-за жировой дистрофии, но может быть уменьшенной или нормальной (врач может это определить при осмотре, по данным УЗИ).
- Вторая стадия характеризуется усилением симптоматики. Это вздутие живота, усиление кишечной перистальтики или урчание, иногда отмечается жидкий стул. Часто становится заметен «печёночный» язык: лаковый, с отсутствием налёта. А также «печёночные» ладони красно-бордового цвета.
- При декомпенсации болезни присоединяется желтизна кожных покровов, обесцвечивание кала и потемнение мочи, появление «синяков». Повсеместно на теле возникают сосудистые элементы по типу звёздочек или мелкоточечных кровоизлияний. У мужчин возникает импотенция, возможна гинекомастия (увеличение грудных желез), у женщин — нарушение цикла. Если присоединяется инфекция, то возможно повышение температуры тела.
- Четвёртая стадия болезни, при которой формируется клиническая картина тяжёлого состояния. Это все вышеперечисленные симптомы плюс нарушение свёртываемости крови, проявляющаяся повышенной кровоточивостью. Кровотечения могут быть довольно массивными: например, желудочное или кровотечение из варикозного расширенных вен пищевода. Больной худеет, у него возникают расстройства пищеварения. Появляется выраженная слабость. За несколько дней возможно значительное увеличение живота. На поверхности живота возникает картина из варикозно-расширенных вен, называемая «головой медузы».
Если больного положить, то форма его живота изменится. В положении стоя — живот круглый, свисающий вниз, а когда больной ложится на спину — его живот «растекается» в стороны, становится похожим на «лягушачий» (плоский).
Является положительным симптом флюктуации. Если резко нажать на живот сбоку — то с другой стороны ощущается удар «волны».
Характерно то, что больной, визуально очень сильно похудевший, тем не менее сохраняет прежний вес или даже набирает ещё больше. Это происходит из-за того, что несколько литров скопившейся жидкости увеличивают вес больного.
На 4 стадии цирротического перерождения органа возникают проблемы с лёгкими из-за венозного застоя, который продолжает прогрессировать. Возникает одышка, кашель. Они усиливаются в положении лёжа, когда жидкость, разливаясь в животе, начинает давить на диафрагму.
При накоплении большого объёма выпота могут возникнуть такие проблемы:
- При сильном давлении на брюшную стенку возможно формирование различных грыж: пупочной, паховой, белой линии живота.
- Кровотечение из расширенных вен пищевода, кровотечение из расширенных вен желудка.
- Выход жидкости в плевральную полость (гидроторакс).
Как выявить проблему
Основные методы диагностики, позволяющие разглядеть заглавную проблему этой статьи:
- общий анализ крови;
- биохимический анализ крови;
- УЗИ органов брюшной полости и забрюшинного пространства (печень, селезёнка, желчный пузырь и др.);
- анализы и исследования, позволяющие уточнить причину болезни печени (назначаются врачом в зависимости от ситуации).
Это клинический минимум, необходимый для постановки диагноза. При минимальном асците и умеренном повышении печёночных ферментов для оценки степени фиброза можно также применить фиброэластометрию (Фиброскан), но это выполняется редко.
Если возникают сомнения происхождении выпота в брюшную полость, то возможно проведение лапароцентеза с анализом выпота (пациенту прокалывают живот специальной тонкой иглой и берут содержимое на анализ).
Можно ли вылечиться
Лечение асцита при болезнях печени — это прежде всего компенсация цирроза. А это подразумевает лечение основного заболевания, которое его вызвало. Например, при наличии токсического гепатита необходимо обязательно исключить воздействие агента, который привёл к проблемам с печёночными клетками:
- если это алкоголь, то необходимо бросить пить;
- если лекарственные препараты — их тоже следует отменить;
Если причиной является вирусный гепатит, то лечение от него возможно и нужно даже при циррозе печени. Для этого есть современные лекарства с хорошим действием и минимальными побочными эффектами.
Для того, чтобы хоть немного стабилизировать своё состояние и остановить быстрое прогрессирование болезни, пациентам приходится соблюдать пожизненную диету в виде максимального ограничения соли.
В зависимости от ситуации, врач подбирает лечение. Среди лекарств обычно можно отметить:
- диуретики, чтобы снизить скопление жидкости в брюшине (фуросемид, гипотиазид, триампур);
- антибиотики (цефтриаксон, ципрофлоксацин, норфлоксацин) при присоединении инфекции;
- бета-блокаторы для нормализации функционирования сосудов печени;
- альбумин — белок, потеря которого приводит к асциту.
Гепатопротекторы, препараты урсодезоксихолевой кислоты не играют роли при циррозе печени и асците — и не улучшают прогноз.
В каких случаях необходимо оперативное вмешательство:
- Если диуретики не справляются со своей задачей, тогда применяется вывод жидкости через дренаж (лапароцентез).
- Также решением может быть операция шунтирование. С помощью операции шунтирования снижается давление в воротной вене. Таким образом уходит причина для накопления выпота. Но изначальная причина этим не устраняется, и поэтому длительного улучшения быть не может, со временем может случиться рецидив.
- Единственным методом, воздействующим на первопричины формирования тяжёлого состояния больного, является пересадка печени. Это тяжёлая операция, поэтому её доктор рекомендует только в крайнем случае, когда прогноз для жизни неблагоприятный.
Подробнее о том, какие препараты помогут снизить симптомы цирроза, а какие смогут воздействовать на причину болезни, читайте в статье про лечение цирроза печени.
Что ждёт больного
Прогноз при наличии асцита, возникшего из-за цирроза печени, зависит от «запущенности» цирроза, то есть насколько печень ещё способна восстановить свои функции. При компенсированном циррозе и устранении первопричины болезни печени (например, пациент навсегда отказался от алкоголя) жизнь может быть долгой. Если неблагоприятные факторы продолжают воздействовать на печень и цирроз усугубляется, тогда появление асцита указывает на то, что без лечения пациент может через некоторое время умереть.
Летальный исход может возникнуть от осложнений:
- бактериальный перитонит;
- массивные кровотечения из вен пищевода;
- почечная недостаточность;
- сердечная недостаточность;
- полиорганная недостаточность;
- отёк лёгких.
Сроки жизни при циррозе печени с асцитом нельзя определить точно вне конкретной ситуации, они сильно зависят от первопричины заболевания, стадии, а также индивидуальных особенностей организма (способности к компенсации). Если первопричина может быть устранена, то прогноз несколько улучшается. Поэтому если у вас возникли какие-либо проблемы со здоровьем — не откладывайте решение этого вопроса, а обратитесь за консультацией к врачам.
Вы можете задать вопрос врачу-гепатологу в комментариях. Спрашивайте, не стесняйтесь!
Статья обновлялась в последний раз: 05.09.2019
Не нашли то, что искали?
Автор-эксперт: Гастроэнтеролог-гепатолог Екатерина Кашух
Бесплатный путеводитель по знаниям
Подпишитесь на рассылку. Мы будем вам рассказывать, как пить и закусывать, чтобы не навредить здоровью. Лучшие советы от экспертов сайта, который читают больше 200 000 человек каждый месяц. Прекращайте портить здоровье и присоединяйтесь!
Источник


