Запоры при кишечной инфекции
Нередко бывает так, что в самом начале, когда наблюдается кишечная инфекция, понос отсутствует, а иногда даже может появляться запор. Острый процесс начинается с повышения температуры, диарея же присоединяется постепенно. Бывает, что при заражении, например, глистными инвазиями, инфекция сразу же проявляется обильным поносом и все иные неприятные симптомы возникают одновременно.
Ни одно инфекционное кишечное заболевание, конечно, не обходится без поноса, и тогда уже требуется специфическое лечение, проведение регидратации, чтобы избежать обезвоживания организма. Обычно через 2-3 дня после заражения иммунная система начинает вырабатывать устойчивость к нашествию вирусов. Главное при этом – продержаться первые несколько дней. Нельзя допускать обезвоживания организма, которое может возникнуть по причине быстрой потери жидкости из-за частого, обильного поноса и рвоты. Родителям важно не пропустить момент, когда у малышей проявляются первичные признаки кишечной инфекции.
Особенности кишечной инфекции без поноса
Симптомы при заражении кишечника тем или иным возбудителем кишечной инфекции напрямую зависят от его вида, а также от степени выделения токсинов. Например, в случае заражения сальмонеллами поноса у ребенка может не быть, но появляются такие признаки:
- тошнота;
- рвота;
- головная боль;
- спазмы мышц;
- болезненность суставов;
- схваткообразные боли в животе.

Через 2-3 дня возможно появление жидкого кала со слизью, кровью или гноем при присоединении вирусной инфекции на фоне ОРВИ, ОРЗ. Дополнительно пациенты жалуются на такие симптомы:
- высокую температуру;
- сильную слабость;
- рвоту и тошноту;
- снижение аппетита;
- быструю потерю веса у ребенка;
- боли в животе;
- диарею водянистой жидкой консистенции, но без крови, гноя и слизи.
При заражении паразитами наблюдается более длительный инкубационный период, который доходит до 4-х месяцев, протекает с повышением температуры, острой болью в животе, отхождением обильного (профузного) поноса, что может привести к серьезным осложнениям: отечности лёгких, мозга, печени.
При заражении лямблиями обычно наблюдается водянистый желтый понос у детей. При этом у ребенка появляются проявления метеоризма и колик в животе, судороги, анемия, потеря веса. Симптомы эти опасны для детей. Если рвота и понос не прекращаются более 2-3 часов, то необходимо срочно обращаться к врачам. Может быстро наступить обезвоживание организма, тогда потребуется срочное восстановление жидкостного баланса.
Почему бывает понос при кишечной инфекции
Кишечная инфекция начинается остро, признаки ее напрямую зависят от количества и характера возбудителей, попавших в кишечник, а также особенностей и состояния иммунной системы. Возможно последующее развитие дисбактериоза, что обычно бывает при активации аденилатциклазы на фоне расселения бактерий. Хеликобактер пилори, сальмонелла, а также энтеротоксины других бактерий неизбежно приводят к сбою работы ЖКТ, и понос может начаться практически в любое время даже до начала развития инфекции: после употребления несвежей пищи или немытых овощей, фруктов.
Обычно острое течение кишечной инфекции продолжается до 2-х недель и, кроме диареи, часто присутствуют рвота, болезненность в животе, повышение температуры. Бывает, что инфекция у малышей сразу же начинается с обильного поноса с недержанием, который затем сменяет запор. Состояние нормализуется уже в восстановительном периоде, неприятные симптомы могут пройти спустя 1-2 недели, но в первые дни детям приходится нелегко. Хотя в случае простуды, ОРВИ, ОРЗ при излишней уязвимости иммунной системы активация вирусов и бактерий в организме может начаться через какое-то время вновь, и признаки повторятся, но уже с меньшей интенсивностью.
Может ли быть запор при кишечной инфекции
К сложностям с дефекацией обычно приводят глистные инвазии (заражение паразитами). Возникает так называемый синдром раздраженного кишечника, когда инфекцию сопровождает продолжительный запор и невозможность своевременного отхождения кала, что приводит к усугублению процесса. Поражается кишечник, ухудшается его моторика. Когда паразитов в органе скапливается слишком много, они могут закупорить просвет его полностью. С этим тоже может быть связан запор.
Но обычно инфекция все же начинается с диареи. Так организм вынужден избавляться от токсинов, что приводит к ослаблению перистальтики, выбросам содержимого из кишечника наружу. Далее, постепенно моторика кишечника у ребенка восстановится самостоятельно, но дисбактериоз приводит к сильному нарушению микрофлоры и требуется восстановление функций кишечника. Часто из-за нарушения естественного микробного биоценоза развиваются запоры, чередующиеся с поносом.
Симптомы кишечной инфекции
Основным признаком при заражении кишечной инфекции является понос, и именно его появление должно послужить сигналом для обращения к врачам за помощью, чтобы не допустить резкого обезвоживания организма. Особенно это касается малышей в первые 2 года жизни, когда отхождение обильного жидкого стула более 5-6 раз в сутки неизбежно ведет к обезвоживанию, требуется срочное восполнение жидкости.
Проводится процедура регидратации при помощи солевых растворов и глюкозы. Детям можно давать пить небольшими глотками морсы, компоты.
При заражении кишечной инфекцией нужно ориентироваться по ситуации. Если наблюдается непрерывная рвота и понос, то можно дать Смекту и обеспечить обильное питье через каждые 15-20 минут для восполнения жидкости в организме.
К лечению нужно подойти ответственно, обратить внимание на имеющиеся признаки, поскольку поноса в редких случаях может и не быть вообще, зато другие неприятные симптомы налицо. Маленькие дети испытывают особый дискомфорт, но не могут самостоятельно рассказать об этом. Родителям нужно быть крайне внимательными. Некоторые симптомы должны насторожить:
- резкое повышение температуры до 39°С;
- сильная интоксикация организма;
- беспокойство малыша, сучение ножками и поджимание их к животику;
- ухудшение аппетита или полный отказ от еды;
- частые срыгивания у грудничков при естественном вскармливании;
- вздутие живота, запор;
- метеоризм;
- отхождение водянистого жидкого или пенистого поноса с прожилками крови, частицами непереваренной пищи;
- слабость, вялость;
- отсутствие слез в момент плача, мочи на протяжении 6-8 часов;
- закатывание орбит глаз наверх;
- сухость покровов кожи.

Перечисленные признаки требуют немедленного обращения к врачам. Тяжелая форма кишечной инфекции может привести к развитию сердечно-сосудистой недостаточности и летальному исходу.
Более тяжело протекает у ребенка ротавирус при ослабленной иммунной системе, но после перенесенного заболевания вырабатывается устойчивый иммунитет. Главное, не допустить обезвоживания и обращаться к врачам, если не удалось достичь улучшений своими силами в домашних условиях за сутки с момента появления поноса.
В качестве первой помощи при кишечной инфекции не стоит прибегать сразу же к медикаментам (Левомицетину, Фталазолу). Неизвестно, каким именно возбудителем спровоцирована диарея, а при вирусном поражении антибиотики вообще бесполезны. На процесс распространения кишечных инвазий эти препараты тоже не влияют.
Антибиотики не способны уничтожить и вывести из организма кишечную палочку и к тому же губительны для полезной микрофлоры в кишечнике.
Зачастую врачи, особенно грудничкам, стараются заменить антибиотиотические препараты на более безопасные средства:
- эубиотики;
- энтеросорбенты;
- активированный уголь.
Если долго не проходит понос после кишечной инфекции, нужно попытаться восстановить утраченную жидкость и соли готовыми лекарственными средствами: Регидроном, Глюкосоланом, Оралитом. Нужно просто развести порошок в воде. Если ребенка беспокоит запор, то полезно давать пить малышам зеленый чай, компот из сухофруктов, минеральную воду без газа.
Источник
Ротавирусная инфекция – вирусная болезнь, вызванная ротавирусом. В большей мере проявляется у ребёнка. Это происходит из-за неокрепнувшего иммунитета или вскармливания искусственным путем.
Ротавирус вызывает рвоту, понос, повышение температуры, насморк, боль в горле. Опасен запор в послеинфекционный период. Если ребёнок не сходил на стул после двух суток, начался воспалительный процесс.
Запор – длительная задержка каловых масс. Стул становится сухим, твёрдым. Запор – актуальная проблема педиатрии и детской гастроэнтерологии. Болезнь распространена среди грудничков из-за низкого уровня грудного вскармливания, роста проявления пищевой аллергии, а среди малышей – отсутствия правильного питания, стресса, гиподинамии. Постоянные запоры отрицательно сказываются на росте, развитии малыша, приводят к хроническим заболеваниям.
Причины развития запора
Запор после ротавирусной инфекции возникает вследствие перенесенного кишечного заболевания и развития антител, разрушающих кишечник, микрофлору ЖКТ. Нарушается моторика толстой кишки.
Причины прерывания акта дефекации:
- Проникновение антител на слизистую оболочку кишечника.
- Воспаление слизистой оболочки.
- Низкое содержание ферментов, нормализующих работу пищеварения.
Причины возникновения запора:
- Неполноценное питание, недостаточный питьевой режим, ранний перевод на искусственное вскармливание.
- Рвота, потливость, повышение температуры (обезвоживают организм каловые массы).
- Врожденные запоры возникают при:
- Долихосигме – сигмовидный отдел толстой кишки удлинён, диаметр просвета, толщина стенок осталась неизменной.
- Аганглиозе – нарушено развитие нервных сплетений, обеспечивающих иннервацию толстой кишки.
- Атрезии – отсутствие анального прохода, недоразвитие прямой кишки.
- Малоподвижный образ жизни, длительный постельный режим, диатез, рахит, гипотрофия, хронический гастродуоденит, язвенная болезнь.
- Воспаление кожи заднего прохода из-за химического, физического, микробного воздействия под пелёнкой, подгузником.
- Парапроктит, появление анальных трещин в заднем проходе.
- Психологический фактор – если дефекация болезненная, ребёнок игнорирует посещение туалета.
- Интоксикация организма вследствие бесконтрольного использования медикаментов.
- Гипотонический запор возникает при:
- Рахите – нарушается минеральный обмен, костеобразование, изменяется опорно-двигательный аппарат, нервная система, внутренние органы. Назначаются витамины D с лечебными ваннами, массажем, гимнастикой.
- Гипотрофии – хроническое нарушение питания, сопровождаемое недостаточным приростом массы тела малыша в соотношении с ростом, возрастом.
- Гастродуоденит – воспаление антрального отдела желудка, двенадцатиперстной кишки. Характерные признаки – изжога, тошнота, пониженный аппетит, нарушенный стул, боль в эпигастральной области.
Симптоматика запора
Запор у ребёнка после ротавируса пагубно влияет на микрофлору ЖКТ. Обильный выброс токсичных веществ в организм воздействует на кишечник, задерживающий опорожнения.
Внешние симптомы:
- Слабость.
- Быстрая утомляемость.
- Частые головные боли.
- Раздражительность.
- Нервно-психические расстройства.
- Побуждение к рвоте.
- Снижение уровня гемоглобина, эритроцитов в плазме малыша.
- Бледность кожи.
- Гнойно-воспалительные высыпания.
Внутренние симптомы:
- Отсутствие акта дефекации более суток.
- Нарушена консистенция каловых масс.
- Ощущается неполное испражнение кишки после стула.
- Болевой синдром, вздутие живота.
- Наличие капель плазмы в каловых массах.
- Болевое ощущение при испражнении.
При появлении симптомов рекомендуется вызвать педиатра.
Накопленные каловые массы, нарушенная микрофлора кишечника способствуют возникновению колита, вызывающий усиленный запор у малыша. Задержки стула смещают дистальную часть прямой кишки за пределы анального сфинктера.
Диагностика болезни
У ребёнка после ротавирусной инфекции возникает задержка стула, поэтому приходится прибегать к помощи врачей, чтобы не вызвать осложнения. Диагностирование малыша проходит с участием врача, определяющим на основе полученных анализов начало заболевания, частоту, консистенцию стула.
Педиатр должен выявить вздутие живота, определить каловые камни, оценить силу сфинктера, исключить органический порок развития.
Главенствующие методы диагностирования задержки стула:
- Обследование каловых масс на количественный, качественный видовой состав кишечной микрофлоры.
- Расширенное диагностирование каловых масс, определяющее функциональную деятельность желудочно-кишечного тракта, расщепление пищевых веществ, скорость, качество переваривания продуктов.
- Исследование кала на наличие глистов.
- Биохимический анализ плазмы.
- Ультразвуковую эхолокацию поджелудочной железы на возможное поражение: определяется размер, контур, структура.
- Эзофагогастродуоденоскопия – диагностируется пищевод, желудок, двенадцатиперстная кишка на изменения слизистой оболочки, химические, травматические повреждения.
- Дистальные отделы толстой кишки обследуются ультрасонографией – диагностируется ишемия кишечника, колит, абсцесс, болезнь Крона, опухоль толстой кишки.
- Ирригография – рентгенологическое исследование толстого кишечника после заполнения бариевой взвесью. Метод определяет аномальное развитие толстого кишечника, наличие инородных тел, кишечную непроходимость.
- Рентгенологическое визуализирование – продвижение контраста по тонкой кишке. Выявляется опухоль, энтерит, нарушение всасывания, моторика тонкого кишечника.
- Рентгенография брюшной полости на наличие жидкости, свободных газов, инородных тел.
Рентген брюшной полости
Лечение адиарреи
Запор при ротавирусной инфекции – характерная проблема у малышей. Главенствующие методы терапии:
- Физическая активность.
- Увеличение потребления жидкости.
- Диета – вносите в рацион овощи и фрукты; низкокалорийную рыбу; отварное мясо; овсяную кашу; десерты, содержащие желатин; кисломолочную продукцию.
- Использование пробиотиков с полезными бактериями и сорбентами, выводящими токсины из организма.
- Клизмы – очистительные, гипертонические масляные.
- Применение слабительных.
- Гипотония ликвидируется массажем с элементами лечебных движений. Нормализуется кровообращение, тканевой обмен.
- Физиотерапия:
- Гальванизация – воздействие электрического тока на организм. Электроды накладываются на участки тела, соприкасающиеся с областью воздействия через специальные прокладки, смоченные водой.
- СМТ-терапия – воздействует переменный модулированный ток. Токи (зависит от цели) отличаются частотой с обезболивающим, сосудорасширяющим эффектом.
- Электрофорез – лекарственные препараты вводятся через кожный покров, слизистую оболочку с помощью электрического тока.
- Парафинолечение – парафин накладывается на пораженные участки кожи на 30-40 минут, накрывается клеёнкой и укутывается тёплым одеялом.
У ребёнка после кишечной инфекции развивается психогенный запор. Посещение детского психолога не лишнее.
Профилактика задержки стула
После устранения всевозможных причин запора, нормализуется акт дефекации, характер стула. Худший сценарий – запор принимает хроническую фазу, сопутствует в зрелом возрасте.
Самолечение с использованием слабительных препаратов и клизмы не допускается.
Профилактические мероприятия:
- естественное вскармливание грудничка;
- создание благоприятной психологической атмосферы;
- сбалансированное питание;
- занятие гимнастикой;
- приучение ребёнка к стулу по времени;
- выявление приведших к запору причин;
- устранение выявленных причин.
Источник
Кишечные инфекции – это острые состояния, которые возникают вследствие инвазии патогенных микроорганизмов в кишечник человека. Поражение пищеварительной системы может быть вызвано множеством возбудителей. Объединяет данные состояния общность клинической картины – выраженный диарейный синдром и интоксикация пациента.
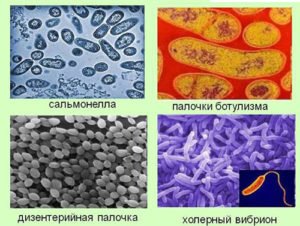
Возбудители кишечных инфекций
В зависимости от происхождения все кишечные инфекции можно разделить на:
- бактериальные;
- вирусные;
- протозойные.
Значительно реже заболевание ассоциировано с патогенными грибками.
| Бактериальные инфекции | Вирусные инфекции | Протозойные инфекции |
|
|
|
Симптомы
Общие симптомы
- Болевой синдром. В зависимости от уровня поражения кишечника боли могут локализоваться в области верхних или нижних отделов живота.
- Диарейный синдром. Для большинства кишечных инфекций характерно учащение дефекации, которое часто сопровождается появлением ложных позывов – тенезмов.
- Запоры. В тяжелых случаях заболевания возможно развитие пареза кишечника, который внешне характеризуется стойким запором, сохраняющимся на протяжении нескольких суток.
- Изменение характера стула. В большинстве случаев стул становится жидким, водянистым, меняется его цвет. В составе кала могут обнаруживаться остатки непереваренной пищи, слизь или кровь.
- Общая интоксикация организма. Кишечная инфекция обязательно сопровождается ухудшением общего состояния пациента, которое проявляется возникновением лихорадки, общей слабости, головных болей, снижения массы тела, отсутствием аппетита.
- Тошнота и рвота. В зависимости от тяжести течения заболевания рвота может быть однократной или многократной, приносить пациенту облегчение или, наоборот, ухудшать его состояние.

Специфические симптомы
| Кишечная инфекция | Специфические симптомы |
| Ботулизм |
|
| Сальмонеллез |
|
| Дизентерия |
|
| Эшерихиоз |
|
| Брюшной тиф |
|
| Паратифозные инфекции |
|
| Ротавирусная инфекция |
|
| Аденовирусная инфекция |
|
| Энтеровирусная инфекция |
|
Пути передачи кишечных инфекций
-
 Алиментарный путь. Заражение происходит через употребляемую пищу. Такой механизм передачи наиболее характерен для кишечных инфекций.
Алиментарный путь. Заражение происходит через употребляемую пищу. Такой механизм передачи наиболее характерен для кишечных инфекций. - Водный путь. Попадание микроорганизмов в тело человека осуществляется при употреблении воды из непроверенных источников.
- Контактно-бытовой путь. Распространение бактерий происходит через предметы обихода.
- Воздушно-капельный путь. Наиболее редко микроорганизмы проникают в тело человека после вдыхания воздуха, в который попали частички мокроты инфицированного пациента. Для кишечных инфекций практически не характерен аэрозольный путь передачи, однако в исключительных случаев возможно и такое заражение.
Диагностика
При подозрении на кишечную инфекцию пациент должен обратиться к своему терапевту. После обследования врач сможет предположить конкретный диагноз и назначит лечение. При тяжелом течении заболевания или при подозрении на специфическую инфекцию (например, дизентерию) больной направляется в специализированный инфекционный стационар для проведения профильной терапии и обеспечения необходимой изоляции.
Для подтверждения диагноза кишечной инфекции используются следующие методики диагностики:
-
 Исследование кала. Копрограмма дает возможность исследовать кал, обнаружить возможные примеси крови, иммунных клеток, выделить бактерии и отправить их на посев.
Исследование кала. Копрограмма дает возможность исследовать кал, обнаружить возможные примеси крови, иммунных клеток, выделить бактерии и отправить их на посев. - Бактериологическое исследование кала. Посев полученного от пациента биоматериала – основной способ определения возбудителя заболевания. Бактерии культивируются на специальных питательных средах и тщательно исследуются, что позволяет установить вид патогенной бактерии. Кроме того, после определения возбудителя проводится его тестирование на чувствительность к антибиотикам, что позволяет точно подобрать эффективную терапию для пациента.
- Серологические исследования. Дополнительным способом диагностики являются исследование на антитела в крови пациента. Они выделяются в ответ на воздействие бактерий через 4-5 дней. Антитела имеют высокую специфичность по отношению к определенной бактерии, благодаря чему можно установить разновидность микроорганизма.
Лечение
Лечение кишечной инфекции зависит от того, каким возбудителем она вызвана, однако можно выделить ряд общих правил, которые относятся ко всем поражениям пищеварительной системы.
Диета
 При легкой форме патологии пациенту назначается щадящая диета. Уменьшается общий объем пищи, исключаются вредные для кишечника продукты, назначается максимально щадящее питание. При среднетяжелом и тяжелом течении заболевания общий суточный калораж сокращается примерно на 40-50%. Рекомендуется увеличить частоту приемов пищи до 6-8 раз в день. В период восстановления, когда диарейный синдром исчезает, рекомендуется назначить пациенту пребиотики как в виде пищевых продуктов, так и отдельно, в таблетках.
При легкой форме патологии пациенту назначается щадящая диета. Уменьшается общий объем пищи, исключаются вредные для кишечника продукты, назначается максимально щадящее питание. При среднетяжелом и тяжелом течении заболевания общий суточный калораж сокращается примерно на 40-50%. Рекомендуется увеличить частоту приемов пищи до 6-8 раз в день. В период восстановления, когда диарейный синдром исчезает, рекомендуется назначить пациенту пребиотики как в виде пищевых продуктов, так и отдельно, в таблетках.
| Рекомендуемые продукты | Нерекомендуемые продукты |
|
|
Препараты
Для лечения тяжелых бактериальных инфекций применяются антибиотики. Средства подбираются в зависимости от возбудителя.
Определение схемы терапии и дозировки лекарства проводится только лечащим врачом пациента.
При более легких формах заболевания антибактериальные препараты обычно не назначаются, проводится симптоматическая терапия. В нее входят:
-
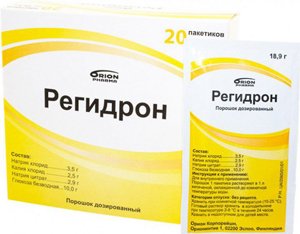 Введение солевых растворов (Трисоль, Регидрон). При легких формах заболевания жидкость назначается внутрь, при тяжелом течении – вводится парентерально.
Введение солевых растворов (Трисоль, Регидрон). При легких формах заболевания жидкость назначается внутрь, при тяжелом течении – вводится парентерально. - Жаропонижающие средства. Для снижения температуры и интоксикации назначаются нестероидные противовоспалительные средства (Ибупрофен, Нимесулид), а также Парацетамол.
- Сорбенты (Энтеросгель, Полисорб, Смекта). Препараты из данной группы обезвреживают токсические вещества, которые содержатся в пораженном кишечнике, и выводят их из организма. Благодаря этому снижается выраженности интоксикации организма.
- Пробиотики и пребиотики. Кишечные инфекции обычно сопровождаются симптомами дисбактериоза, поэтому пациентам назначаются средства для восстановления нормальной микрофлоры пищеварительной системы. Лекарства применяются исключительно в реабилитационном периоде, когда исчезает диарейный синдром, так как до этого их использование практически неэффективно.
При подозрении на кишечную инфекцию пациент должен оценить свое состояние и принять решение о тактике лечения. Если это легкое пищевое отравление, которое не сопровождается выраженным подъемом температуры и внекишечными симптомами, то заболевание можно лечить дома. Для этого рекомендуется голод и покой, обильное питье, использование сорбентов. При тяжелом состоянии больного, выраженной лихорадке, присоединении внекишечных проявлений обязательно нужно обратиться к врачу. Возможно, пациенту потребуется госпитализация в гастроэнтерологическое отделение или инфекционную больницу.
Прогноз для пациента будет зависеть от возбудителя кишечной инфекции. В большинстве случаев болезнь легко устраняется, однако при некоторых специфических заболеваниях болезнь сопровождается осложнениями и может даже привести к летальному исходу. Залогом благоприятного разрешения заболевания является раннее обращение к врачу и соблюдение его инструкций.
Возможные осложнения
- инфекционно-токсический шок;
- вторичное распространение очагов инфекции, поражение других органов;
- острая почечная недостаточность;
- дисбактериоз.
Профилактика
- регулярно мыть руки перед приемом пищи;
- употреблять мясные и молочные продукты из проверенных источников;
- не пить воду из природных водоемов, не купаться на неофициальных пляжах;
- тщательно мыть фрукты и овощи, даже перед термической обработкой;
- соблюдать правила личной гигиены, не пользоваться чужими личными вещами (например, полотенцами);
- по возможности ограничить контакты с людьми, имеющими признаки кишечных инфекций.
Источник