Желчный пузырь при гепатите на узи
Комментарии
Опубликовано в журнале:
ПРАКТИКА ПЕДИАТРА, диагностика, сентябрь 2005 г.
А.Г. ПИСАРЕВ, к.м.н., доцент, ГОУ ВПО РГМУ, Москва
Ультразвуковое исследование сегодня остается одним из самых информативных и легко переносимых детьми методов, позволяющим многократно проводить исследования в динамике заболевания и оценивать эффективность терапии. По мнению специалистов, при поражении желчевыводящих путей, диагностическая точность УЗИ в зависимости от характера и локализации патологии составляет 80-98%, и во многом зависит от чувствительности аппаратуры и квалификации исследователя.
Общеизвестно, что вирусы гепатитов поражают не только печень, но и эпителий желчевыводящих путей и желчного пузыря. Однако подавляющее большинство патологических состояний системы желчевыведения имеет врожденный или приобретенный характер и не связано с острыми или хроническими гепатитами. Эта патология или уже диагностирована до заболевания вирусными гепатитами или проявляется и диагностируется на фоне острых и хронических гепатитов.
Наш многолетний опыт (более 20 лет) УЗ исследований больных, поступавших в гепатитное отделение в начале 4 городской клинической больницы, а потом ГКБ №9 им. Сперанского лег в основу данного материала.
В гепатитное отделение поступали дети не только с очевидными острыми и хроническими вирусными гепатитами, но не редко с подозрением на эти заболевания, когда после обследования диагноз вирусный гепатит отвергался и выставлялся другой диагноз. И в этих случаях в диагностике сопутствующей патологии желчевыводящей системы основную роль играл метод УЗ диагностики.
Заболевания желчевыводящей системы можно разделить на 2 группы: I группа — патология, не ассоциированная с вирусным гепатитом и II группа — патология, ассоциированная с вирусным гепатитом.
ПАТОЛОГИЯ ЖЕЛЧЕВЫВОДЯЩЕЙ СИСТЕМЫ
I. Патология, не ассоциированная с ОВГ А. Сопровождающаяся симптомами, сходными с ОВГ
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Источник

Введение
Механическая желтуха (МЖ) — патологический синдром, обусловленный нарушением оттока желчи из желчных протоков печени в двенадцатиперстную кишку (ДПК). Проблема диагностики и дифференциальной диагностики причин обтурации желчных путей не потеряла актуальности и в настоящее время. Хирургические вмешательства у больных МЖ, выполняемые по экстренным показаниям, сопровождаются большим числом осложнений, а летальность достигает 15-30%, что в 4 раза выше, чем в тех случаях, когда МЖ удается ликвидировать до операции. Декомпрессия билиарной системы является одной из главных целей и важнейшим компонентом лечебных мероприятий у этих пациентов [1-3].
Этиологические факторы механической желтухи
- Пороки развития: атрезии желчевыводящих путей; гипоплазия желчных ходов; врожденные кисты холедоха; дивертикулы ДПК, расположенные вблизи большого дуоденального сосочка (БДС).
- Доброкачественные заболевания желчных путей: желчнокаменная болезнь (ЖКБ), осложненная холедохолитиазом; вколоченные камни БДС; воспалительные стриктуры желчевыводящих путей; стеноз БДС.
- Воспалительные заболевания: острый холецистит с перипроцессом; склерозирующий холангит; псевдотуморозный панкреатит; паразитарные поражения печени в области ворот печени; воспалительные инфильтраты в области ворот печени; острый папиллит; увеличение лимфатических узлов печеночнодвенадцатиперстной связки.
- Опухоли: папилломатоз желчных ходов; рак печеночных и общего желчного протоков (ОЖП); объемные образования БДС; рак головки поджелудочной железы (ПЖ); метастазы и лимфомы в воротах печени.
- Структуры магистральных желчных протоков, развивающиеся в результате операционной травмы.
Инструментальная диагностика механической желтухи
- Ультразвуковое исследование (УЗИ). Основным признаком МЖ при УЗИ является расширение внутрипеченочных желчных протоков (рис. 1). УЗИ позволяет не только выявить билиарную гипертензию, но и установить уровень блока.
При высоком билиарном блоке (обтурация на уровне ворот печени) при УЗИ визуализируются расширенные внутрипеченочные протоки при нормальном диаметре ОЖП (до 6 мм), желчный пузырь чаще нормальных размеров или уменьшен, возможно выявление в воротах печени объемного образования.
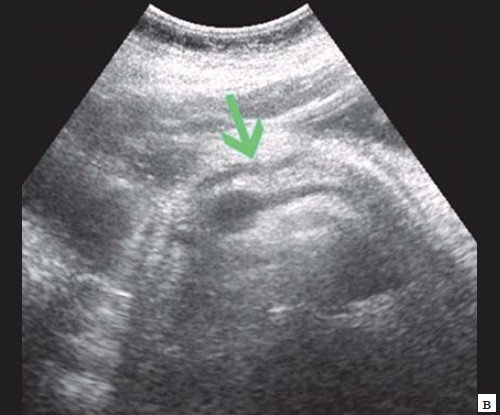
При низком билиарном блоке (обтурация на уровне холедоха, головки ПЖ, БДС) кроме расширенных внутрипеченочных протоков визуализируются расширенные внепеченочные протоки, желчный пузырь увеличен (рис. 2).
Если низкий блок обусловлен индуративным панкреатитом, при УЗИ имеет место увеличение органа в размере, могут выявляться кальцинаты в ПЖ (рис. 3). При опухоли головки ПЖ на фоне билиарной гипертензии визуализируется объемное образование в ПЖ (рис. 4). Критериями гипертензии главного панкреатического протока служит его расширение более 2 мм в теле и более 3 мм в головке ПЖ.
При ЖКБ, осложненной холедохолитиазом, выявляется увеличенный желчный пузырь с конкрементами, а также конкременты в холедохе (рис. 5).
Диагностируют очаговые поражения печени: эхинококковые и альвеококковые кисты; увеличенные лимфоузлы; местатазы. - Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ).
- Чрескожная чреспеченочная холангиография.
ЭРХПГ и холангиография под контролем УЗИ [1-3] могут сопровождаться и последующим лечебным эффектом (установкой потерянного дренажа,папиллотомией, холангиостомией). - Компьютерная томография — КТ и магнитно-резонансная томография (МРТ) печени и желчевыводящих путей.
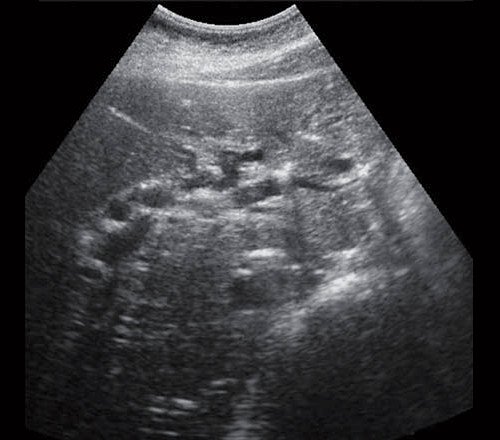
Рис. 1. Ультразвуковая картина билиарной гипертензии при механической желтухе.
Рис. 2. Эхографическая картина низкого печеночного блока, обусловленного опухолью головки ПЖ.
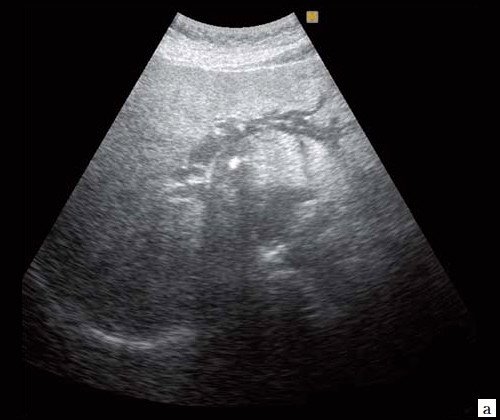
а) Расширенные внутрипеченочные протоки.
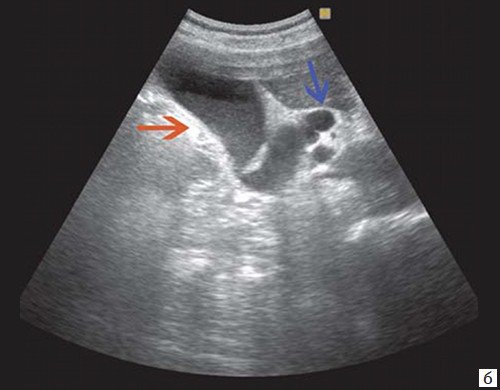
б) Увеличенный желчный пузырь с густой взвесью (красная стрелка) и расширенный ОЖП (синяя стрелка).
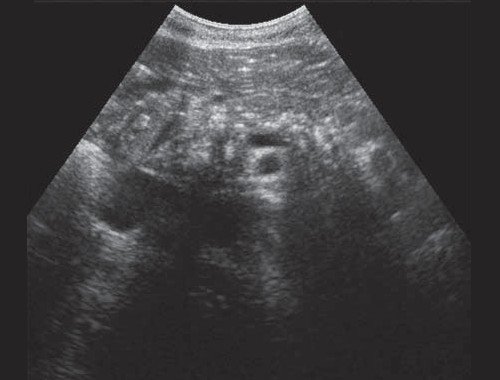
Рис. 3. Эхографическая картина хронического псевдотуморозного панкреатита. Кальцинаты в паренхиме ПЖ.
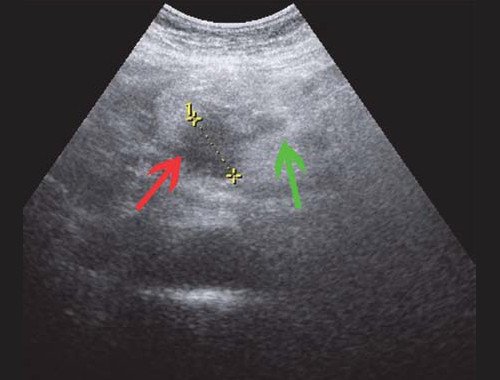
Рис. 4. Ультразвуковая картина опухоли головки ПЖ: образование в головке ПЖ (красная стрелка), расширенный панкреатический проток (зеленая стрелка).
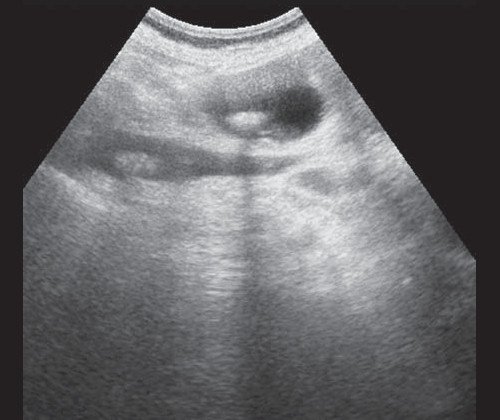
Рис. 5. Ультразвуковая картина билиарной гипертензии при механической желтухе, обусловленной ЖКБ, осложненной холедохолитиазом, конкременты в желчном пузыре и ОЖП.
Дифференциальный диагноз механической желтухи
Дифференциальную диагностику механической желтухи, в первую очередь, нужно проводить с паренхиматозной желтухой.
Паренхиматозная желтуха возникает при гепатитах и циррозах печени, развивается постепенно. Основной отличительный ультразвуковой признак паренхиматозной желтухи от механической — отсутствие расширения внутри- и внепеченочных желчных протоков.
Ультразвуковые признаки острого вирусного гепатита [4] включают увеличение размеров печени за счет обеих долей; в поздних стадиях возможно уменьшение размеров печени (симптом тающей льдинки); эхогенность паренхимы низкая (симптом темной печени); структура может быть однородной за счет выраженного отека паренхимы либо неоднородная (симптом выделяющихся сосудов); более выраженное обогащение сосудистого рисунка; уменьшение диаметра магистральных стволов печеночных вен; незначительное увеличение диаметра основного ствола воротной вены; снижение показателей скоростного и объемного кровотока по воротной вене; увеличение лимфоузлов в области гепатодуоденальной связки; спленомегалия (увеличение площади селезенки более 50 см²).
Ультразвуковые признаки хронического гепатита [4] включают увеличение размеров печени; контур печени четкий и ровный; закругление краев и увеличение углов; структура органа диффузно неоднородна; эхогенность паренхимы повышена; обеднение сосудистого рисунка на периферии; основной ствол воротной вены не расширен.
Ультразвуковые признаки цирроза печени [5-7] включают увеличение размеров печени на начальной стадии и уменьшение в терминальной; гипертрофию хвостатой доли печени; контуры становятся неровными, бугристыми; капсула четко не дифференцируется; структура паренхимы диффузно неоднородной со множественными участками повышенной эхогенности (очаги фиброза) и пониженной эхогенности (очаги регенерации); обеднение сосудистого рисунка на периферии.
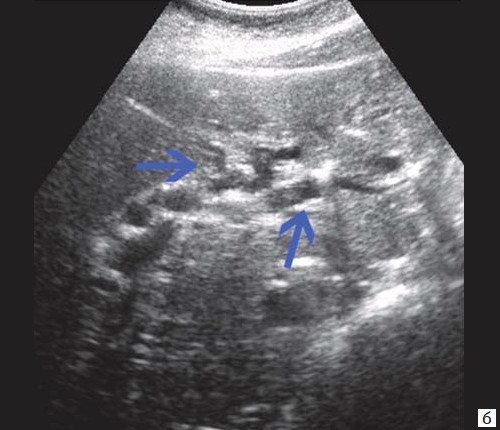
При развитии портальной гипертензии [5, 7, 8] выявляются типичные эхографические признаки: увеличение диаметра портальной вены со снижением линейной скорости кровотока; изменение просвета портальной вены при глубоком вдохе не более 10%; увеличение диаметра селезеночной (свыше 8 мм), верхней и нижней брыжеечных вен; увеличение диаметра внепеченочной части воротной вены свыше 15 мм; гепатофугальное направление кровотока; выявление различных порто-портальных и порто-кавальных коллатералей (рис. 6); спленомегалия; асцит.
Рис. 6. Эхограмма портальных коллатералей воротной вены.
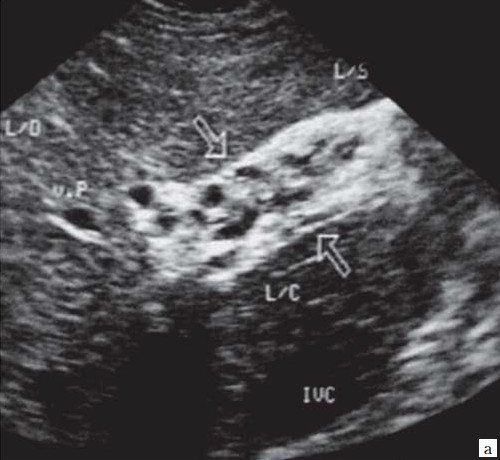
а) В-режим. Отсутствие типичного трубчатого анэхогенного ствола воротной вены с гиперэхогенными стенками. Ствол воротной вены виден как неоднородной структуры образование с множеством эхогенных, параллельно идущих стенкам сосуда перегородок (стрелка). Наличие гиперэхогенных участков в паравенозной области воротной вены.
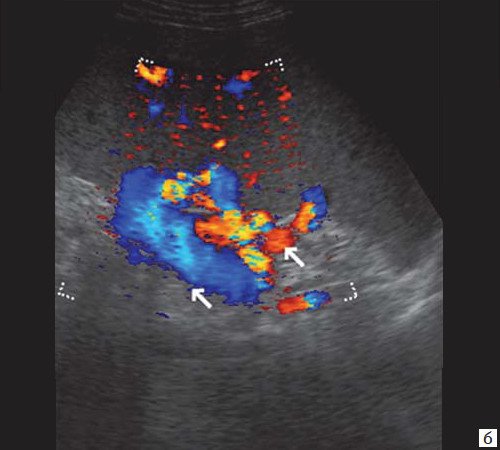
б) Режим ЦДК. Выраженные крупные коллатерали в проекции воротной вены.
При паренхиматозной желтухе желательна гистологическая верификация диагноза. С этой целью рекомендовано выполнение пункционно-аспирационной биопсии (ПАБ) печени под контролем УЗИ.
Клиническое наблюдение
Пациентка Л., 73 лет, поступила в стационар с жалобами на пожелтение кожных покровов.
При УЗИ брюшной полости: расширены внутрипеченочные протоки (сегментарные до 6 мм, долевые до 10 мм). ОЖП 14-15 мм. Желчный пузырь 120 30 мм, стенка 3 мм, конкрементов не выявлено. ПЖ нормальных размеров, контуры ровные, четкие. Структура диффузно неоднородная, повышенной эхогенности. Панкреатический проток расширен до 5 мм. Заключение: ультразвуковая картина низкого печеночного блока с билиарной гипертензией, блок на уровне БДС, терминального отдела ОЖП (рис. 7).
Рис. 7. Эхографическая картина опухоли БДС.
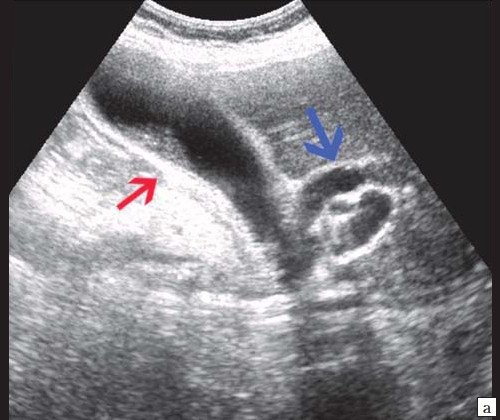
а) Увеличенный желчный пузырь с густой взвесью внутри (красная стрелка) и расширенный ОЖП (синяя стрелка).
б) Расширение внутрипечоночных протоков (синяя стрелка).
в) Расширение панкреатического протока (зеленая стрелка).
Мультиспиральная КТ с болюсным контрастированием: внутри- и внепеченочные желчные протоки расширены (долевые до 9 мм, общий печеночный проток (ОПП) 14 мм, интрапанкреатическая часть холедоха 12 мм). Вирсунгов проток расширен на всем протяжении до 6 мм. В проекции БДС визуализируется мягкотканое образование до 11 мм, накапливает контраст. Заключение: опухоль БДС с низким печеночным блоком.
Проведенные ЭРХПГ с эндоскопической папиллосфинктеротомией (ЭПСТ) установили: БДС значительно увеличен в размере, напряжен, в области устья инфильтрация слизистой, бесструктурные мелкобугристые разрастания, контактная ранимость, катетеризация боковым папиллотомом безуспешна. Выполнено рассечение продольной складки торцевым папиллотомом с формированием супрапапиллярной фистулы. При ЭРХПГ контрастируется расширенный холедох, прерывающийся на уровне интрапанкреатического отдела, без эвакуации контраста. В фистулу по проводнику установлен «потерянный» дренаж холедоха (7 см), получен отток контраста в кишку. Заключение: эндоскопическая картина опухоли БДС. Состояние после ЭРХПГ, ЭПСТ. Установка «потерянного» дренажа холедоха.
Таким образом, был установлен диагноз: папиллярная аденома БДС. Острый холецистит. Паравезикальный абсцесс. Механическая желтуха.
Выводы
- Методы лучевой диагностики оказывают существенную помощь в диагностике и дифференциальной диагностике МЖ.
- Решающая роль в диагностике и дифференциальной диагностике МЖ первичного звена принадлежит УЗИ.
- На втором этапе исследования в зависимости от уровня блока показаны ЭРХПГ (возможно, в сочетании с ЭПСТ), КТ, МРТ, чрескожная чреспеченочная холангиография под контролем УЗИ.
- Малоинвазивные эндоскопические и чрескожные чреспеченочные декомпрессионные вмешательства представляют собой эффективный способ восстановления желчеоттока при обструкции билиарной системы. Эти методики позволяют достаточно быстро и эффективно ликвидировать желтуху и холангит, дают возможность проводить хирургические вмешательства в наиболее благоприятных условиях, в плановом порядке, а у больных пожилого возраста с тяжелой сопутствующей патологией могут служить альтернативой хирургическому лечению.
Литература
- Tannapfel A., Wittekind C. (2004). Gallbladder and bile duct carcinoma. Biology and pathology. Internist 45: 33-41.
- Valle J., Wasan H. et al. (2010). Cisplatin plus gemcitabine versus gemcitabine alone for billiary tract cancer. N Engl J Med 362: 1273-1281.
- Wiedmann M.W., Mossner J. (2010). Molecular targeted therapy of biliary tract cancer — results of the first clinical studies. Curr Drug Targets 11: 834-850.
- Балашов А.Т. Возможность использования ультразвукового исследования при определении степени тяжести острого вирусного гепатита (обзор литературы) // Медицинская визуализация. 2007, N 1. С. 32-37.
- Михайлов М.К. Эхография в диагностике цирроза. М.: МЕДпресс-информ. 2003.
- Шипов О.Ю., Сюткин В.Е., Матюхина А.П., Иваников И.О. Особенности ультразвуковой картины у больных циррозом печени с разной степенью активности алкогольного гепатита // Медицинский журнал «SonoAce-Ultrasound». 2007. N 16. С. 46-51.
- Annet L., Materne R., Danse E. et al. Hepatic flow parameters measured with MR imaging and Doppler US: Correlations with degree of cirrhosis and portal hypertension // Radiology. 2003. V. 229. P. 409-414.
- Васильев В.А., Лисаченко Н.А., Цеханович К.Б. Возможности ультразвуковой допплерографии портальной системы в диагностике вирусных гепатитов // Материалы III научно-практической конференции с международным участием. Петрозаводск. 2004. С. 82-83.

Источник

