Цирроз печени и операция на селезенке
Многие хирурги сообщают об успешных удалениях селезенки при далеко зашедших циррозах печени.
Внимательное изучение приведенных сообщений заставляет быть осторожным в суждении об уместности спленэктомии при спленомегалиях, осложненных асцитом. Главное — необходимо выяснить, имелось ли в каждом таком случае действительно цирротическое поражение печени. Случаев спленомегалий с асцитом так много, что выяснение пользы спленэктомии для устранения асцита представляет большой практический интерес.
Учитывая ободряющие сообщения об удачных удалениях селезенки при асцитах, необходимо, как уже указывалось, обратить внимание на степень изменения печени в каждом отдельном случае, а главное выяснить зависимость поражений печени от изменений в селезенке; имеется в виду неразрешенный вопрос о спленогенных и неспленогенных циррозах печени.
Если допустить, что все циррозы имеют спленогенное происхождение, то вопрос разрешился бы сам собой: простой подсчет удачных и неудачных спленэктомий определил бы уместность такого хирургического лечения асцита. Но в случае существования и неспленогенного цирроза необходимо выяснить показания для каждой формы отдельно.
Описаны как успешные спленэктомии при спленомегалиях с асцитом, так и неудачи удаления селезенки при атрофическом циррозе печени без асцита. Таким образом, вопрос еще больше осложняется: имеются случаи далеко зашедшего цирротического процесса без асцита и, наоборот, значительный асцит без цирротических изменений в печени.
В некоторых случаях цирроза печени противопоказана не только спленэктомия, но и более невинные вмешательства в брюшной полости, как операция Тальма (даже под местной анестезией), влекущая иногда за собой смертельный исход; это явно указывает на какую-то особенно пониженную сопротивляемость организма. Что касается взаимоотношений печени и селезенки при цирротических процессах, то еще Блейхредер выступал противником толкования спленомегалии при циррозе как застойной. Он особенно подчеркивает существование «прецирротического» увеличения селезенки, образующегося, очевидно, вследствие тех же причин, которые порождают и цирроз печени. Дюрр приводит аналогичное мнение Остерейха (Ostereich), высказанное последним еще раньше. Собственные исследования Дюрра доказывают также, что изменения в селезенке при циррозе печени не застойного характера, а первичные: прежде всего это вытекает из того, что гистологически морфология селезенки при циррозе почти совершенно идентична картине болезни Банти. Особенно показательно наблюдение Дюрра, когда селезенка оказалась, несмотря на значительный цирротический процесс, очень мало увеличенной (500 г) и все же в ней были обнаружены все признаки, свойственные болезни Банти. Матсуи (Matsui), обладающий большим материалом, указывает, что в селезенке при болезни Банти, лаэннековском циррозе, сифилисе и schistosoneum japanicum изменения сводятся к значительному утолщению ретикулярной ткани, и разница только количественная. Наконец, сам факт частоты большой спленомегалии главным образом при гипертрофической форме цирроза говорит против ее вторичного или застойного происхождения.
Гоклер (Gaukler) пошел дальше и на основании своего учения о различных типах склероза селезенки и гемолиза в ней склонен поставить цирроз печени в зависимость от селезенки. Блейхредер также предполагает, что селезенка принимает участие в развитии цирроза печени, но, в то время как Гоклер базируется главным образом на извращении гемолиза, Блейхредер предполагает, что в печени скопляются принесенные из селезенки лимфоциты, образуя мелкоклеточные инфильтраты, из которых и развивается цирроз. Эппингер, изучая цирротический процессы печени и выделяя их в отдельную группу системных заболеваний, придавал большое значение роли селезенки в цирротических заболеваниях печени. Затрудняясь дать точную классификацию различных форм циррозов, он все же считал недостаточным подразделение их на гипертрофические и атрофические циррозы. Эппингер считал, что селезенка большей частью заболевает одновременно с печенью или даже раньше, но не думал, что участие ее в общем болезненном процессе всегда обязательно. Этим он хочет объяснить различную величину селезенки при одинаковой иногда клинической картине цирротического поражения. В общем он все же различает спленомегалический цирроз с тяжелой анемией от спленомегалического цирроза с желтухой (гипертрофический цирроз) и такого же — с асцитом.
На основании наблюдений над больными, перенесшими спленэктомию, было высказано мнение, что удаление селезенки может привести к остановке цирротического процесса, но не к постоянному излечению или к обратному развитию цирротических изменений. Нужно отметить, что Мейо рассматривал еще другую возможность благотворного влияния спленэктомии на печень. Он говорил об исключительных регенеративных возможностях печени и допускал, что разгрузка ее от огромного количества селезеночной крови создает более благоприятные условия для регенерации.
Во всяком случае нужно думать, что спленомегалия при некоторых циррозах печени должна окончательно рассматриваться как первичная спленопатия. И если у нас нет пока оснований считать ее главной причиной печеночного цирроза, то частичное вредное влияние ее на изменения в печени нужно считать доказанным.
Вот почему при спленомегалических циррозах печени спленэктомия должна считаться средством, способствующим улучшению течения болезни (главным образом в доасцитическом периоде). В этих случаях следует сочетать спленэктомию с оментизацией печени или почки (оменто-органо-кавальный анастомоз).
В заключение нужно сказать, что наряду с классическими формами цирроза печени (атрофическим, лаэннековским и гипертрофическим — по Гано) существуют и спленногенные циррозы печени, т. е. такие, когда увеличенная и извращенно функционирующая селезенка вместе с другими факторами вызывает в печени цирротические изменения. Однако самая большая ошибка, которая и поныне совершается, это тенденция говорить о цирротическом поражении печени, как только у больного спленомегалией возникает асцит, а когда после спленэктомии асцит исчезает, говорить об излечении цирроза печени.
При классическом лаэннековском циррозе печени с асцитом никогда не бывает таких больших спленомегалий, как при спленогенных циррозах. Когда же при большой спленомегалии увеличивается печень и появляется асцит, то в случаях с большой анемией (в костном мозгу масса созревающих эритроцитов) это нужно рассматривать как функциональную аортальную гипертонию (из-за переполнения печени кровью из громадной селезенки); в этих случаях спленэктомия ликвидирует и анемию (устраняется гиперспления), и асцит с портальной функциональной гипертонией. В этих случаях и сама операция совершенно проста, так как отсутствуют сращения (миелолиенальная форма спленомегалии). В других случаях спленомегалия не сопровождается выраженной анемией, и когда начинает появляться асцит как признак истинной (органической) портальной гипертонии, то одновременно уменьшается печень и возникают те или другие кровотечения из коллатералей (желудок, пищевод); спленопортографией еще до появления асцита определяется место затруднения портального кровообращения; это очень важное исследование для исключения других заболеваний, могущих давать кровотечения в желудочно-кишечный тракт (язва желудка, тромбоз селезеночной вены).
Таким образом, подтверждается диагноз спленогенного цирроза печени, и вопрос о удалении селезенки приходится ставить с осторожностью. Операция трудна из-за множества сращений (вновь возникшие коллатерали), и ограничиваться одной спленэктомией не следует (как уже говорилось, нужно прибегать к оментизации печени или почки).
Статью подготовил и отредактировал: врач-хирург Пигович И.Б.
Видео:
Полезно:
Источник
Спленомегалия (увеличение размеров селезенки) наблюдается у 75-85% больных циррозом печени и относится к числу наиболее частых, но неспецифичных для цирроза симптомов.
К причинам, вызывающим спленомегалию, помимо застойной венозной гипертрофии, наблюдаемой при циррозе печени и внепеченочных формах портальной гипертензии, относятся «рабочие» гипертрофии вследствие иммунной реакции (например, при подостром бактериальном эндокардите, синдроме Фелти или инфекционном мононуклеозе), при повышенной деструкции эритроцитов — при врожденном сфероцитозе (болезнь Минковского-Шоффара) или большой талассемии и инфильтративные спленомегалии при миелопролиферативных, неопластических заболеваниях (хронические миелолейкоз, лимфолейкоз, острые лейкозы, полицитемия, лимфомы, лимфогранулематоз, остеомиелосклероз, саркоидоз, метастатический рак), при других заболеваниях (саркоидоз, амилоидоз). Причинами спленомегалии могут быть травмы селезенки с разрывом и субкапсулярной гематомой, кисты, абсцессы, тромбоэмболии, гемангиомы селезенки, цитомегалия, токсоплазмоз и другие. Спленомегалия в сочетании с длительной лихорадкой наблюдается при сепсисе, висцеральном лейшманиозе, гемобластозах и милиарном туберкулезе.
Среди хронических заболеваний цирроза печени является наиболее частой причиной спленомегалии и сопутствующего ей синдрома гиперспленизма, т.е. значительной интенсификации и извращения нормальной функции селезенки по элиминации стареющих форменных элементов крови (эритроцитов) и регуляции кроветворной функции костного мозга, а также повышения антитело-образующей функции селезенки (антитела против разрушенных элементов крови, прежде всего эритроцитов). Для развернутой картины гиперспленизма, помимо спленомегалии, характерны, прежде всего, анемия, чаще нормоцитарная или макроцитарная (после повторных кровотечений — гипохромная микроцитарная с умеренным ретикулоцитозом и анизоцитозом), может быть лейкопения с нейтропенией и лимфомоноцитопенией, тромбоцитопения и компенсаторная гиперплазия костного мозга с преобладанием клеток — незрелых предшественников эритроцитов и тромбоцитов, которые появляются в результате задержки созревания кроветворных клеток костного мозга. В костном мозге выявляется также типичная для цирроза плазмоклеточная реакция. Наиболее часто гиперспленизм проявляется преимущественным снижением числа одного или двух типов клеток периферической крови, например, тромбоцитопенией. Снижение числа тромбоцитов до 50×109/л — 30×109/л и менее часто сопровождается геморрагическим синдромом: выраженной кровоточивостью десен, носовыми, маточными и почечными кровотечениями, постинъекционными, посттравматическими и спонтанными кровоизлияниями в кожу и слизистые оболочки. Могут иметь место кровоизлияния в глазное дно, которые часто предшествуют внутричерепным. Возможны лейкопения со снижением числа лейкоцитов крови до 1×109/л — 2×109/л и опасностью развития гнойно-септических осложнений. Резко выраженная анемия, обусловленная только гиперспленизмом, наблюдается редко. Эти изменения соответствуют степени воспалительно-некротической активности цирроза печени, но указывают на его декомпенсацию по сосудистому типу. Интенсивность периферической цитопении (гиперспленизма) при циррозе печени коррелирует с величиной внутриселезеночного давления, т.е. степенью портальной гипертензии. Быстрое прогрессирование цитопении указывает на риск пищеводно-желудочного кровотечения.
Критическое снижение числа форменных элементов крови в сочетании с повышенной кровоточивостью или опасностью инфекционных осложнений является показанием к гемостатической, противоинфекционной и заместительной терапии: переливаниям тромбоцитной или лейкомассы, или к кратковременному (сроком на 2-6 мес.) назначению средних доз (20-40 мг/сут.) преднизолона. Эффект глюкокортикостероидов обусловлен не только стимуляцией кроветворной функции костного мозга, но также подавлением ими синтеза селезеночных аутоантител к форменным элементам крови, поскольку аутоиммунный фактор наряду с застоем венозной портальной крови в селезенке играет несомненную роль в патогенезе гиперспленизма.
Спленэктомия у большинства больных эффективна и приводит к устранению цитопении или иногда к развитию гипоспленизма с наличием в крови телец Жолли, мишеневидных эритроцитов, сидероцитов и акантоцитов. Гипоспленический синдром опасен, так как гипоспленический тромбоцитоз и лейкоцитоз ведут к тромбозам, снижению противоинфекционного иммунитета, у части больных — к развитию молниеносного сепсиса или пневмонии, особенно на фоне снижения общего иммунитета; обычно количество тромбоцитов возвращается к норме через 2-3 нед. после спленэктомии. При циррозе печени спленэктомия является серьезным вмешательством, в 5% случаев сопровождается летальным исходом. Поэтому этот метод лечения при гиперспленизме на фоне цирроза является альтернативным. Щадящей и менее опасной является эмболизация селезеночной артерии желатиновой губкой и другие палиативные хирургические вмешательства.
Источник
Чаще всего гиперспленизм развивается у больных циррозом печени, возникшим на фоне хронического вирусного гепатита (С или В+D) или злоупотребления алкоголем. Реже причинами являются нарушения метаболизма, токсическое поражение печени, аутоиммунные заболевания. Рассмотрим особенности и причины гиперспленизма, механизм развития синдрома, а также методы терапии патологии.
Специфика синдрома
Повреждение клеток печени — гепатоцитов — при гепатите, алкоголизме, жировой дистрофии органа последовательно ведет к образованию цирроза. Среди известных вирусов гепатита именно В, С и D способны вызвать хроническое воспаление печени с последующим циррозом. Хроническим считается процесс, который продолжается более 6 месяцев.
Цирроз печени чаще всего начинается с роста соединительной ткани. На фоне прогрессирующего фиброза образуются мелкие и крупные узлы (рубцы). Именно они в итоге полностью разрушают печень. Скорость развития очагов варьируется в зависимости от состояния органа и других особенностей.
Симптомы и синдромы, характерные для цирроза:
- Цитолиз — разрушение клеток печени.
- Холестаз — снижение выделения желчи.
- Портальная гипертензия — повышение давления из-за нарушения кровотока в печеных венах.
- Гиперспленизм — повышенное разрушение клеточных элементов крови вследствие поражения селезенки.
- Кровоточивость десен, синяки при незначительном сдавливании кожи.
- Расширение вен передней брюшной стенки в виде «медузы».
- Асцит — скопление жидкости в брюшной полости.
- Повышенная утомляемость, сонливость.
- Желтуха.
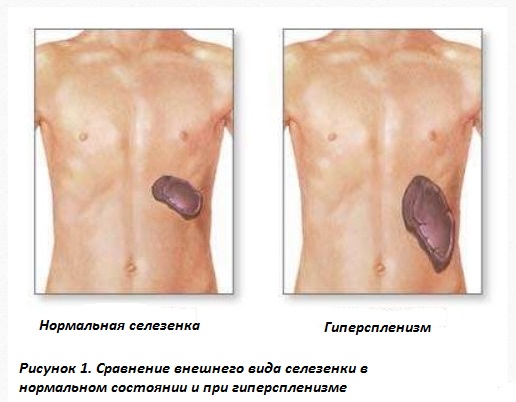
Гиперспленизм
Одним из характерных симптомов гиперспленизма является спленомегалия, которая проявляется увеличением селезенки, чувством тяжести в левом подреберье, болезненностью при пальпации. Патологически увеличенный орган может повредить окружающую капсулу из плотной соединительной ткани. Это состояние в быту называют «разрыв селезенки». Характерна сильная боль в левой верхней части живота, отдающая в левое плечо. Гиперспленизм может развиваться без увеличения селезенки.
Симптомы:
- быстрое насыщение и чувство переполнения в животе даже после небольшого перекуса (из-за давления селезенки на желудок и кишечник);
- участившиеся инфекционные заболевания;
- болевые ощущения в области левого подреберья;
- побледнение кожных покровов;
- упадок сил.
Сильная подверженность инфекциям обусловлена угнетением иммунной функции селезенки. В случае выявления характерного для гиперспленизма комплекса симптомов причины могут быть такие:
- алкогольная зависимость;
- гепатиты вирусной этиологии;
- цирротические процессы в органе;
- нарушение кровотока в портальной вене.
Признаки, связанные с циррозом:
- снижение мышечной массы;
- беспричинная потеря веса;
- проступание сосудов на коже;
- налитый живот;
- боль в груди;
- одышка.
При гиперспленизме возникают диффузные кровотечения. Если причиной развития синдрома являются гепатит и цирроз, то на ощупь печень и селезенка более плотные. Изменения размеров органов зависят от стадии процесса, но не во всех случаях отражают степень тяжести заболевания.
Механизм развития патологии
Опасность гиперспленизма заключается в недостаточном выполнении селезенкой и печенью своих функций. Это потенциально летальный синдром, ведь изменения ведут к тотальному снижению иммунной защиты, усугублению воспалительных процессов. Важно своевременно распознать болезненное состояние, как можно раньше начать терапию.
Селезенка при гиперспленизме
Селезенка является наиболее крупным лимфоидным образованием организма, важной частью иммунной системы. Орган расположен в левой верхней части живота, за нижними ребрами. Селезенка улавливает и разрушает старые, деформированные эритроциты. Также орган выполняет иммунную функцию. Селезенка нужна для борьбы с инфекциями. Человек может жить без этого органа, но при этом возрастает риск серьезных заболеваний.
От латинского названия селезенки «splen» произошли термины «спленомегалия» и «гиперспленизм». Первый означает увеличение размеров органа по сравнению с нормальным состоянием, в результате чего край органа выступает на 2-3 см из-под реберной дуги.
Гиперспленизм — это чрезмерная активность селезенки, которая сопровождается усилением разрушения клеточных элементов крови и снижением их количества. Синдром может иметь первичное и вторичное происхождение:
- Первичный гиперспленизм — проявляется как заболевание самой селезенки.
- Вторичный гиперспленизм — развивается на фоне хронического гепатита и цирроза печени. Часто синдром сопровождается увеличением селезенки — спленомегалией.
В норме селезенка производит новые лимфоциты, служит «депо» тромбоцитов, способствует «утилизации» только старых и поврежденных эритроцитов. При поражении печени эти функции нарушаются. Выработка лейкоцитов уменьшается, нарушается процесс продуцирования эритроцитов – они начинают активно уничтожаться.
Внутрипеченочный портальный блок
Патология возникает в связи с застоем крови в органе вследствие повышения портального давления. Это приводит к изменениям в селезенке, которые сопровождаются уменьшением количества циркулирующих форменных элементов в кровеносном русле. Запускается компенсаторная реакция в костном мозге — увеличиваются пролиферация и образование новых клеток крови.
При гиперспленизме клетки крови не успевают «состариться» и получить повреждения, но уже разрушаются. Одновременно происходит торможение костномозгового кроветворения.
Как считают исследователи, именно селезенка выделяет гормоны, регулирующие функции костного мозга.
Включается механизм чрезмерного разрушения форменных элементов крови, однако не производится достаточное количество клеток для замены «выбывших». Возникает панцитопения — сочетание анемии, лейкопении и тромбоцитопении. Это дефицит в периферической крови эритроцитов, лейкоцитов и тромбоцитов.
Методы диагностики и терапии
Обычно сначала увеличивается печень, а спленомегалия развивается позже. По мере прогрессирования цирроза размеры селезенки изменяются. Опухшие лимфатические узлы и признаки поражения печени заметны во время физического обследования. Это пожелтение кожи, видимые вены брюшной стенки, венозные «звездочки» на теле.
Если после осмотра и пальпации врач выставляет предварительный диагноз «увеличение селезенки», то назначаются:
-
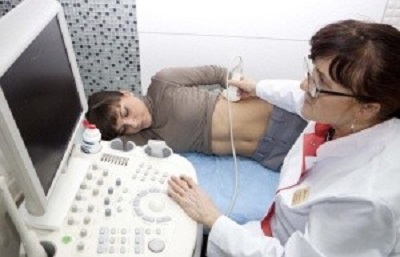 Инструментальные методы обследования: УЗИ, рентген, КТ. Ультразвуковое исследование позволяет обнаружить изменение размера селезенки и признаки цирроза. Более точную картину дает компьютерная томография, та как в этом случае можно определить степень поражения каждого органа.
Инструментальные методы обследования: УЗИ, рентген, КТ. Ультразвуковое исследование позволяет обнаружить изменение размера селезенки и признаки цирроза. Более точную картину дает компьютерная томография, та как в этом случае можно определить степень поражения каждого органа. Лабораторные анализы – выявляют характерные для цирроза показатели: повышение уровня печеночных ферментов, билирубина, щелочной фосфатазы и другие изменения. Обычный клинический анализ периферической крови позволяет выявить гиперспленизм по специфическому признаку — панцитопении.
В лаборатории исследуют количество эритроцитов, различных типов лейкоцитов, тромбоцитов, определяют скорость оседания эритроцитов. При синдроме гиперспленизма выявляют анемию по падению уровня гемоглобина. Снижаются показатели лейкоцитов (лейкопения), тромбоцитов (тромбоцитопения).
- Биопсия. Иногда гемограмма оказывается близкой к норме. Такое явление объясняется компенсаторным усилением костно-мозгового кроветворения в 7-10 раз при патологических состояниях. Поэтому важное место в диагностике отводится пункции костного мозга, биопсии печени, иммунологическим тестам.
Терапия первичного заболевания осложняется тем, что изменение функций селезенки поздно диагностируется и тяжело поддается лечению. Часто возникает необходимость в удалении органа (спленэктомии). Показаниями к хирургическому вмешательству является развитие лейкемии, лимфомы. После спленэктомии возрастает подверженность геофильной, стрептококковой и менингококковой инфекциям, пневмонии.
При вторичном гиперспленизме требуется адекватная терапия основного заболевания — цирроза печени. Особенно нуждается в коррекции портальная гипертензия как основной фактор, вызывающий изменения в селезенке.
Своевременно начатое лечение предотвращает дальнейшее разрушение клеток крови. Возможно исчезновение симптомов спленомегалии.
Если основное заболевание, которое вызвало поражение и увеличение селезенки, является бактериальной инфекцией, то назначаются антибиотики. При вирусных болезнях принимают интерфероны и противовирусные средства. Лечение лейкоза и лимфомы проводится с использованием цитостатических препаратов, химиотерапии, местного облучения.
Для коррекции числа форменных элементов крови при гиперспленизме применяются иммуномодуляторы и стимуляторы лейкопоэза:
- Натрия дезоксирибонуклеат.
- Молграмостим.
- Филграстим.
- Пентоксил.
При отсутствии эффекта назначается Преднизолон. При критическом снижении числа форменных элементов крови проводятся переливания эритроцитарной и тромбоцитарной массы. Если консервативное лечение не помогает устранить прогрессирование гиперспленизма, то показана спленэктомия.
Осложнения и прогнозы
При гиперспленизме отмечается развитие анемии. Снижение уровня гемоглобина сопровождается появлением общей слабости, утомляемости, беспокоят головные боли, головокружения, появляются «мушки» перед глазами. С развитием анемии ухудшается кровоснабжение головного мозга, снижаются когнитивные функции. Геморрагический синдром сопровождается кровотечениями: носовыми, маточными.
Инфекционные осложнения:
- язвенно-некротическая ангина;
- гнойные отиты и синуситы;
- легочные патологии;
- сепсис.

Cпленомегалия и (или) вторичный гиперспленизм при различных заболеваниях
Прогноз вторичного гиперспленизма сильно зависит от лечения основного заболевания. Цирроз — только одна из причин развития синдрома. Всего существует несколько десятков факторов, которые могут вызвать спленомегалию и гиперспленизм. Без лечения селезенка продолжает увеличиваться и ее капсула разрывается.
Показаниями для спленэктомии служит наличие механических травм соседних органов брюшной полости, когда размеры селезенки существенно увеличиваются. Могут возникать кровотечения из варикозных вен пищевода. Также удаление селезенки показано при выраженной панцитопении, гемолитическом синдроме и других опасных состояниях.
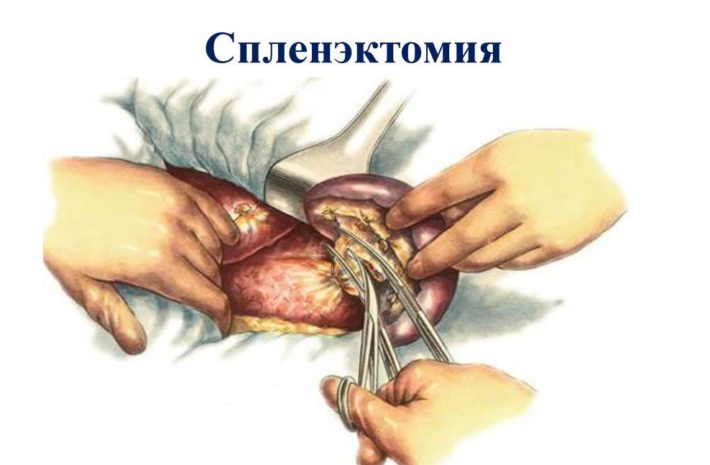
Спленэктомия
Пациенты в отзывах пишут о необходимости вовремя обращаться за медицинской помощью при появлении начальных симптомов поражения селезенки, печени и других органов. Те больные, которые прошли обследование, отмечают высокую эффективность современных методов. Например, увеличение селезенки может быть диагностировано на ранних стадиях, когда пациент не ощущает боли и дискомфорта. Следует обратить внимание на ряд факторов:
- перенесенный вирусный гепатит;
- ощущение давления под ребрами в левой половине брюшной полости;
- подверженность инфекциям.
Немалое количество больных пользуется народными средствами для лечения увеличенной селезенки. Применяются настои зверобоя, календулы и тысячелистника. Это сильные противовоспалительные травы, безопасные для организма в рекомендованных дозах.
Специалисты отмечают, что консервативное лечение заболевания чаще всего дает только временный эффект. Терапия гиперспленизма в большинстве случаев не останавливает дальнейшие изменения селезенки, ее гиперплазию, потерю функций.
Спленэктомия, при всех минусах этого метода, приносит больному выздоровление. Так происходит потому, что увеличивается срок жизни эритроцитов, которые не уничтожаются в селезенке. Исчезает анемия, поэтому качество жизни пациентов существенно повышается.
Смотрите также:
Поставьте оценку статье!
Загрузка…

Эксперт проекта (терапевт, ревматолог )
Образование:
- 2009 — 2014 г., Донецкий национальный медицинский университет им. М. Горького
- 2014 — 2017 г., Запорожский государственный медицинский университет (ЗДМУ)
- 2017 — наст.вр., Прохожу интернатуру по специальности акушерство и гинекология
Внимание! Вся информация на сайте размещена с целью ознакомления. Не занимайтесь самолечением. При первых признаках заболевания — обращайтесь к врачу за консультацией.
У вас остались вопросы после прочтения статьи? Или вы увидели ошибку в статье, напишите эксперту проекта.
Источник


