Острая кишечная инфекция от полиомиелита
Полиомиелит — вирусная инфекция, протекающая с преимущественным поражением центральной нервной системы (серого вещества спинного мозга) и приводящая к развитию вялых парезов и параличей. В зависимости от клинической формы течение полиомиелита может быть как малосимптомным (с кратковременной лихорадкой, катаральными явлениями, диспепсией), так и с выраженными менингеальными симптомами, вегетативными расстройствами, развитием периферических параличей, деформации конечностей и т. д. Диагностика полиомиелита основана на выделении вируса в биологических жидкостях, результатах РСК и ИФА-диагностики. Лечение полиомиелита включает симптоматическую терапию, витаминотерапию, физиолечение, ЛФК и массаж.
Общие сведения
Полиомиелит (болезнь Гейне-Медина, детский спинальный паралич) — энтеровирусная инфекция, вызываемая полиовирусами, поражающими мотонейроны передних рогов спинного мозга, что приводит к тяжелым паралитическим осложнениям с инвалидизацией больного. Наибольшая восприимчивость к полиомиелиту (60-80%) отмечается у детей в возрасте до 4-х лет, поэтому заболевание изучается, главным образом, в рамках педиатрии, детской неврологии и детской ортопедии.
Последняя эпидемия полиомиелита в Европе и Северной Америке была зафиксирована в середине прошлого столетия. В 1988 г. ВОЗ была принята резолюция, провозгласившая задачу ликвидации полиомиелита в мире. В настоящее время на территории стран, где проводится профилактическая вакцинация против полиомиелита, заболевание встречается в виде единичных, спорадических случаев. До сих пор эндемичными по полиомиелиту остаются Афганистан, Нигерия, Пакистан, Сирия, Индия. Страны Западной Европы, Северной Америки и Россия считаются территориями, свободными от полиомиелита.
Полиомиелит
Причины полиомиелита
Инфекция вызывается тремя антигенными типами полиовируса (I, II и III), относящегося к роду энтеровирусов, семейству пикорнавирусов. Наибольшую опасность представляет вирус полиомиелита I типа, вызывающий 85% всех случаев паралитической формы заболевания. Будучи устойчивым во внешней среде, вирус полиомиелита может до 100 суток сохраняться в воде и до 6 месяцев — в испражнениях; хорошо переносить высушивание и замораживание; не инактивируется под воздействием пищеварительных соков и антибиотиков. Гибель полиовируса наступает при нагревании и кипячении, ультрафиолетовом облучении, обработке дезинфицирующими средствами (хлорной известью, хлорамином, формалином).
Источником инфекции при полиомиелите может выступать как больной человек, так и бессимптомный вирусоноситель, выделяющий вирус с носоглоточной слизью и испражнениями. Передача заболевания может осуществляться контактным, воздушно-капельным и фекально-оральным путями. Восприимчивость к вирусу полиомиелита в популяции составляет 0,2–1%; абсолютное большинство заболевших составляют дети до 7 лет. Сезонные пики заболеваемости приходятся на летне-осенний период.
Вакцино-ассоциированный полиомиелит развивается у детей с выраженным врожденным или приобретенным иммунодефицитом (чаще ВИЧ-инфекцией), получавших живую оральную аттенуированную вакцину.
Условиями, способствующими распространению вируса полиомиелита, служат недостаточные гигиенические навыки у детей, плохие санитарно-гигиенические условия, скученность населения, отсутствие массовой специфической профилактики.
Входными воротами для вируса полиомиелита в организме нового хозяина служит лимфоэпителиальная ткань рото- и носоглотки, кишечника, где происходит первичная репликация возбудителя и откуда он проникает в кровь. В большинстве случаев первичная вирусемия длится 5-7 дней и при активации иммунной системы заканчивается выздоровлением. Лишь у 1-5% инфицированных развивается вторичная вирусемия с селективным поражением мотонейронов передних рогов спинного мозга и ствола головного мозга. Проникновение вируса полиомиелита в нервную ткань происходит не только через гематоэнцефалический барьер, но и периневральным путем.
Внедряясь в клетки, вирус полиомиелита вызывает нарушение синтеза нуклеиновых кислот и белка, приводя к дистрофическим и деструктивным изменениям вплоть до полной гибели нейрона. Разрушение 1/3-1/4 нервных клеток приводит к развитию парезов и полных параличей с последующей атрофией мышц и контрактурами.
Классификация полиомиелита
В клинической практике различают формы полиомиелита, протекающие без поражения нервной системы и с поражением ЦНС. К первой группе относятся инаппарантная и абортивная (висцеральная) формы; ко второй – непаралитическая (менингеальная) и паралитические формы полиомиелита.
В зависимости от уровня поражения нервной системы паралитическая форма полиомиелита может выражаться в следующих вариантах:
- спинальном, для которого характерны вялые параличи конечностей, шеи, диафрагмы, туловища;
- бульбарном, сопровождающимся нарушениями речи (дизартрией, дисфонией), глотания, сердечной деятельности, дыхания;
- понтинном, протекающим с полной или частичной утратой мимики, лагофтальмом, свисанием угла рта на одной половине лица;
- энцефалитическом с общемозговыми и очаговыми симптомами;
- смешанном (бульбоспинальном, понтоспинальном, бульбопонтоспинальном).
Отдельно рассматривается такое поствакцинальное осложнение, как вакциноассоциированный паралитический полиомиелит. Частота развития паралитических и непаралитических форм полиомиелита составляет 1:200.
В течении паралитических форм полиомиелита выделяют инкубационный, препаралитический, паралитический, восстановительный и резидуальный периоды.
Симптомы полиомиелита
Инкубационный период при различных формах полиомиелита в среднем составляет 8–12 дней.
Инаппарантная форма полиомиелита представляет собой носительство вируса, которое никак не проявляется клинически и может быть обнаружено только лабораторным путем.
Абортивная (висцеральная) форма полиомиелита составляет более 80% всех случаев болезни. Клинические проявления неспецифичны; среди них преобладают общеинфекционные симптомы – лихорадка, интоксикация, головная боль, умеренные катаральные явления, боли в животе, диарея. Болезнь заканчивается через 3-7 дней полным выздоровлением; остаточных неврологических симптомов не отмечается.
Менингеальная форма полиомиелита протекает по типу доброкачественного серозного менингита. При этом отмечается двухволновая лихорадка, головные боли, умеренно выраженные менингеальные симптомы (Брудзинского, Кернига, ригидность затылочных мышц). Через 3-4 недели наступает выздоровление.
Паралитическая форма полиомиелита имеет наиболее тяжелое течение и исходы. В препаралитическом периоде преобладает общеинфекционная симптоматика: повышение температуры, диспепсия, ринит, фарингит, трахеит и др. Вторая волна лихорадки сопровождается менингеальными явлениями, миалгией, болями в позвоночнике и конечностях, выраженной гиперестезией, гипергидрозом, спутанностью сознания и судорогами.
Примерно на 3-6 день заболевание вступает в паралитическую фазу, характеризующуюся внезапным развитием парезов и параличей чаще нижних конечностей при сохранной чувствительности. Для параличей при полиомиелите характерны асимметричность, неравномерность, преимущественное поражение проксимальных отделов конечностей. Несколько реже при полиомиелите развиваются парезы и параличи верхних конечностей, лица, мышц туловища. Через 10-14 дней наблюдаются первые признаки мышечной атрофии. Поражение жизненно важных центров продолговатого мозга может вызвать паралич дыхательных мышц и диафрагмы и послужить причиной гибели ребенка от острой дыхательной недостаточности.
В восстановительном периоде полиомиелита, который длится до 1 года, происходит постепенная активизация сухожильных рефлексов, восстанавливаются движения в отдельных мышечных группах. Мозаичность поражения и неравномерность восстановления обусловливает развитие атрофии и мышечных контрактур, отставание пораженной конечности в росте, формирование остеопороза и атрофии костной ткани.
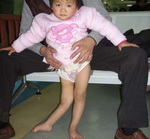
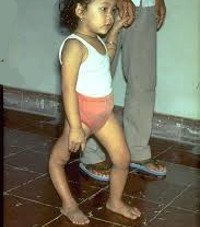
В резидуальном периоде отмечаются остаточные явления полиомиелита – стойкие вялые параличи, контрактуры, паралитическая косолапость, укорочение и деформации конечностей, вальгусная деформация стоп, кифосколиозы и пр.
Течение полиомиелита у детей может осложняться ателектазами легких, пневмониями, интерстициальным миокардитом, желудочно-кишечными кровотечениями, кишечной непроходимостью и пр.
Диагностика полиомиелита
Полиомиелит у ребенка может быть заподозрен педиатром или детским неврологом на основании анамнеза, эпидемиологических данных, диагностически значимых симптомов. В препаралитической стадии распознавание полиомиелита затруднено, в связи с чем ошибочно устанавливается диагноз гриппа, ОВРИ, острой кишечной инфекции, серозного менингита другой этиологии.
Главную роль в этиологической диагностике полиомиелита играют лабораторные тесты: выделение вируса из слизи носоглотки, фекалий; методы ИФА (обнаружение IgM) и РСК (нарастание титра вирусоспецифических антител в парных сыворотках). Для дифференциации типов вируса полиомиелита используется ПЦР.
При проведении люмбальной пункции спинномозговая жидкость вытекает под повышенным давлением; исследование цереброспинальной жидкости при полиомиелите выявляет ее прозрачный, бесцветный характер, умеренное повышение концентрации белка и глюкозы. Электромиография подтверждает поражение на уровне передних рогов спинного мозга.
Дифференциальная диагностика полиомиелита осуществляется с миелитом, клещевым энцефалитом, ботулизмом, полиомиелитоподобными заболеваниями, серозными менингитами, синдромом Гийена-Барре.
Лечение полиомиелита
Манифестные формы полиомиелита лечатся стационарно. Общие мероприятия включают изоляцию больного ребенка, постельный режим, покой, высококалорийную диету. В правильном уходе за больным полиомиелитом важную роль играет придание конечностям правильного (физиологического) положения, профилактика пролежней, массаж грудной клетки. При дисфагии организуется питание через назогастральный зонд; при нарушении самостоятельного дыхания проводится ИВЛ.
Поскольку специфическое лечение полиомиелита не разработано, проводится, главным образом, симптоматическая и патогенетическая терапия. Назначаются витамины группы В, аскорбиновая кислота, обезболивающие и дегидратирующие препараты, неостигмина, дыхательные аналептики и др.
В восстановительном периоде основная роль в комплексной терапии полиомиелита отводится реабилитационным мероприятиям: ЛФК, ортопедическому массажу, парафинолечению, УВЧ, электромиостимуляции, общим лечебным ваннам, санаторно-курортному лечению.
Лечение полиомиелита проводится при участии детского ортопеда. Для предотвращения развития контрактур может быть показано наложение гипсовых повязок, лонгет, ортопедических шин, ношение ортопедической обуви. Ортопедо-хирургическое лечение остаточных явлений полиомиелита может включать теномиотомию и сухожильно-мышечную пластику, тенодез, артрориз и артродез суставов, резекцию и остеотомию костей, хирургическую коррекцию сколиоза и пр.
Прогноз и профилактика полиомиелита
Легкие формы полиомиелита (протекающие без поражения ЦНС и менингеальная) проходят бесследно. Тяжелые паралитические формы могут приводить к стойкой инвалидизации и летальному исходу. Благодаря многолетней целенаправленной вакцинопрофилактике полиомиелита в структуре заболевания преобладают легкие инаппарантная и абортивная формы инфекции; паралитические формы возникают только у невакцинированных лиц.
Профилактика полиомиелита включает обязательную плановую вакцинацию и ревакцинацию всех детей согласно национальному календарю прививок. Дети с подозрением на полиомиелит подлежат немедленной изоляции; в помещении проводится дезинфекция; контактные лица подлежат наблюдению и внеочередной иммунизации ОПВ.
Источник
Полиомиелит
Полиомиелит — энтеровирусная антропонозная инфекция, характеризуется полиморфизмом клинических проявлений от носительства и стертых, абортивных форм до тяжелых поражений нейронов передних рогов спинного мозга с развитием парезов и параличей. В 1988 г. ВОЗ приняла резолюцию о ликвидации полиомиелита в мире. В результате реализации программы глобальной ликвидации полиомиелита свободными от этой инфекции были объявлены Американский (1994), Западно-Тихоокеанский (2000) и Европейский регион, включая Российскую Федерацию (2002). В России полиомиелит отсутствует с 1997 г.
Возбудитель — РНК-геномный вирус рода Enterovirus семейства Picornaviridae, включает 3 серотипа (Poliovirus I, II, III). Вирус обладает значительной устойчивостью во внешней среде, в воде выживает до 3 мес, в фекалиях и сточных водах—до 3-6 мес. Дозы хлора, обеспечивающие уничтожение бактерий, не всегда приводят к гибели вируса полиомиелита.
Инкубационный период составляет 3-35 дней, чаще 1-2 нед.
Источник инфекции — больные типичной и стертой формами заболевания, вирусоносители. Соотношение больных типичными формами и носителей варьирует от 1:100 до 1:200. Больной представляет эпидемиологическую опасность с конца инкубационного периода, в продромальном периоде, на протяжении 1-3 нед болезни, изредка до 1.5 мес. Выделение вируса со слизью носоглотки происходит в течение 3-10 дней после заражения, с фекалиями — до 40 дней и более.
Механизмы передачи — действующий короткий срок воздушно-капельный и фекально-оральный, реализующийся более длительное время. Факторы передачи — воздушно-капельный аэрозоль, реже вода, предметы бытовой обстановки, руки.
Профилактические мероприятия
Стратегическое направление — массовая вакцинация живой оральной вакциной Сэбина, поддержание на высоком уровне (не менее 95%) охвата прививками детей первого года жизни. Наряду с плановой (рутинной) иммунизацией живой вакциной (прививки с 3-месячного возраста трехкратно и ревакцинация в 18 мес, 2 года и 6 лет) проводились Национальные и субнациональные дни иммунизации и «операции подчистки» на отдельных территориях (за 4 года привито 14.7 млн детей с охватом 99.2-99.4%).
В постсертификационный период большое внимание уделяется эпидемиологическому надзору за заболеваниями, сходными по клиническим проявлениям с полиомиелитом (острые вялые параличи), выявлению территорий и контингентов высокого риска, надзору за лабораториями, имеющими инфекционный материал, наблюдению за охватом прививками, уровнем коллективного иммунитета. В нашей стране с 2006 г. начали проводить прививки живой вакциной и инактивированной вакциной Солка, не вызывающей вакцинассоциированные случаи полиомиелита.
Противоэпидемические мероприятия
Больные полиомиелитом и острым вялым параличом подлежат госпитализации. Изоляция больных полиомиелитом прекращается через 40 дней от начала болезни, в легких случаях — через 20 дней. За лицами, общавшимися с больными, устанавливается медицинское наблюдение в детских дошкольных и школьных учреждениях. В очаге инфекции детям до 15 лет и взрослым, работающим в детских учреждениях и приравненных к ним предприятиях, проводится вакцинация.
Ротавирусная инфекция
Ротавирусная инфекция — острая вирусная антропонозная инфекция, характеризуется явлениями гастроэнтерита с умеренными тошнотой и рвотой, легкими катаральными явлениями верхних дыхательных путей. Опасность этого заболевания как ВБИ в госпиталях связана с осложнением течения основного заболевания у пациентов, находящихся на излечении.
Этиология
Возбудитель ротавирусной инфекции относится к роду Rotavirus семейства Reoviridae. Для человека наиболее патогенной считается серогруппа А. Ротавирус подразделяют на 9 серотипов, заболевания человека вызывают 1-4-й и 8-9-й; остальные обусловливают заболевания животных. Ротавирусы относятся к группе устойчивых микроорганизмов и выживают длительное время в окружающей среде: в водопроводной воде (до 60 дней), на овощах и фруктах (5-30 дней), в фекалиях (от нескольких недель до 7 мес).
Инкубационный период составляет от 15 ч до 5 дней.
Источником инфекции является человек (больной или носитель вируса). Заболевший выделяет вирус в окружающую среду с момента появления первых признаков заболевания. Наиболее массивно вирус выделяется в первые 4-5 дней, больной опасен для окружающих до 8-10-го дня болезни. В редких случаях отмечено выделение вируса до 30 дней.
Механизм передачи
Основным механизмом передачи является фекально-оральный. Вместе с тем эпидемиологические и вирусологические исследования, наблюдения за локализацией патологического процесса в первые 2-3 дня болезни (наличие патологического процесса в кишечнике и глоточном кольце) свидетельствуют о возможном наличии воздушно-капельного механизма передачи. Чаще всего инфицирование пациентов стационаров происходит контактно-бытовым путем и, вероятно, в результате действия воздушно-капельной передачи возбудителя.
Меры профилактики
Профилактика ротавирусной инфекции в ЛПУ осложнена наличием двух механизмов передачи возбудителя и его устойчивостью в окружающей среде. Основным в ней является соблюдение санитарно-гигиенического и противоэпидемического режимов, а также технологий применения дезинфицирующих средств. Разработана вакцина против ротавирусной инфекции, обеспечивающая эффективную защиту в течение 2 лет, однако широкое производство ее не налажено.
Противоэпидемические мероприятия
Госпитализация проводится по клиническим и эпидемиологическим показаниям, больной подлежит изоляции на 10 дней. Обеспечивается медицинское наблюдение за лицами, общавшимися с больными, в течение 7 дней. Важно строгое соблюдение санитарно-гигиенических мер в окружении заболевшего: правильная и постоянная обработка рук, наличие индивидуальных предметов ухода за больными, обеспечение противоэпидемического режима в отделениях ЛПУ или на дому (в случае лечения больного в домашних условиях).
Н.А.Семина, Е.П.Ковалева, В.Г.Акимкин, Е.П.Селькова, И.А.Храпунова
Опубликовал Константин Моканов
Источник
Власти Таджикистана не запрещали выезд малолетних российских детей из страны, где зарегистрирована вспышка полиомиелита, заявил РИА Новости официальный представитель МИД Таджикистана Давлат Назриев.
Полиомиелит (polio (греч.) – серый, относящийся к серому веществу головного и спинного мозга и myelos – спинной мозг) – острое вирусное заболевание, характеризующееся поражением нервной системы (преимущественно серого вещества спинного мозга), которое приводит к параличам, а также воспалительными изменениями слизистой оболочки кишечника и носоглотки, протекающими подобно ОРЗ или кишечной инфекции.
Болезнь известна давно, но систематическое описание ее приведено немецким ортопедом фон Гейном в 1840 г., а шведский педиатр Медин в 1890 г. отметил его эпидемическое распространение и предположил инфекционную природу.
В 1909 г. в результате проведенных опытов, учеными было доказано, что болезнь вызывается фильтрующимся вирусом. В дальнейшем было установлено, что вирус полиомиелита – один из мельчайших; его диаметр составляет 30 миллимикрон. Было выделено три основных иммунологических типа вируса, и в 1950 г. американскому ученому Эндерсу удалось их вырастить в тканевой культуре. В 1955 г. они были получены в концентрированном виде, очищены и кристаллизованы в лаборатории Уэнделла Стэнли.
Возбудитель болезни – вирус полиомиелита, объединяющий три антигенных типа (I, II, III). Эпидемические вспышки чаще всего связаны с вирусом полиомиелита I типа. Источником возбудителя инфекции является только человек (больной или вирусоноситель).
Основным механизмом передачи вируса является фекально-оральный, что обусловлено длительностью выделения вируса с фекалиями и высокой его концентрацией в них. Возможен также воздушно-капельный путь передачи возбудителя. Инфекция проникает в организм человека через слизистую оболочку носоглотки или кишечника. Во время инкубационного периода вирус размножается в лимфоидных образованиях глотки и кишечника, затем проникает в кровь и достигает нервных клеток.
Выделение вируса начинается на 2-4 день после инфицирования и продолжается из ротоглотки несколько дней, с фекалиями – 4-7 недель.
Вирус полиомиелита проникает в кишечник, размножается на слизистых кишечника, затем проникает в кишечные лимфоузлы и из них в кровь. После этого он проникает во все органы и системы, преимущественно в спинной мозг, поражая его на разных уровнях и поражая нервы, отходящие от него. Вирус полиомиелита способен проникать и в головной мозг.
Заболевание начинается с диареи, поскольку первично вирус локализуется в кишечнике. Характерные симптомы паралитического (1‑5% от всех случаев) полиомиелита – появление сначала «вялых» (слабость и боль в мышцах), и более тяжелых «напряженных» параличей (уплотнение и напряженность мышц при отсутствии возможности управлять ими).
Если вирус проникает на высокие уровни спинного мозга и захватывает центр контроля дыхательной системы, это может привести к остановке дыхания и смерти. Упорные головные боли являются признаком проникновения вируса в головной мозг.
В 30% случаев полиомиелит заканчивается остаточными параличами с атрофией мышц, в 30% – с более легкими осложнениями. Полное выздоровление от паралитической формы без последствий наступает в 30% случаев и в 10% случаев (при поражении дыхательной системы) – смерть.
Инфицируются вирусом полиомиелита и распространяют его преимущественно дети первых лет жизни.
Инкубационный период продолжается в среднем 5-12 дней (возможны колебания от 2 до 35 дней). Различают непаралитическую и паралитическую формы полиомиелита.
Непаралитическая форма протекает чаще в виде так называемой «малой болезни» (абортивная или висцеральная форма), которая проявляется кратковременной лихорадкой, катаральными (кашель, насморк, боли в горле) и диспепсическими явлениями (тошнота, рвота, жидкий стул). Все клинические проявления исчезают обычно в течение нескольких дней. Другим вариантом непаралитической формы является легко протекающий серозный менингит.
В развитии паралитического полиомиелита выделяют четыре стадии: препаралитическую, паралитическую, восстановительную и стадию остаточных явлений. Заболевание начинается остро со значительным повышением температуры тела. В течение первых трех дней отмечается головная боль, недомогание, насморк, фарингит, возможны желудочно-кишечные расстройства (рвота, жидкий стул или запор).
Затем после 2‑4 дней апирексии появляется вторичная лихорадочная волна с резким ухудшением общего состояния. У некоторых больных период апирексии может отсутствовать. Температура тела повышается до 39-40°С, усиливается головная боль, появляются боли в спине и конечностях, выраженная гиперестезия, спутанность сознания и менингеальные явления. Могут наблюдаться снижение мышечной силы и сухожильных рефлексов, судорожные вздрагивания, подергивание отдельных мышц, вегетативные расстройства (красные пятна на коже, «гусиная кожа» и другие явления). Препаралитическая стадия длится 3-5 дней.
Появление параличей обычно производит впечатление внезапности, у большинства больных они развиваются в течение нескольких часов.
Параличи вялые (периферические) с понижением тонуса мышц, ограничением или отсутствием активных движений, с частичной или полной реакцией перерождения и отсутствием сухожильных рефлексов. Поражаются главным образом мышцы конечностей, особенно проксимальных отделов. Чаще поражаются ноги. Иногда наступает паралич мышц туловища и шеи. С развитием параличей возникают спонтанные боли в мышцах: могут быть тазовые расстройства. Нарушений чувствительности не наблюдается.
В зависимости от преимущественной локализации поражений нервной системы паралитический полиомиелит делят на несколько форм:
спинальную (вялые параличи конечностей, туловища, шеи, диафрагмы);
бульбарную (нарушение глотания, речи, дыхания, сердечной деятельности);
понтинную (поражение ядра лицевого нерва с парезами мимической мускулатуры);
энцефалитическую (общемозговые явления и очаговое поражение головного мозга);
смешанную (множественные очаги поражения).
Наиболее тяжелыми поражениями являются паралич дыхательных мышц и диафрагмы, повреждение продолговатого мозга, которые приводят к тяжелым расстройствам дыхания и кровообращения. Чаще больные погибают от нарушения дыхания. У оставшихся в живых паралитическая стадия продолжается от нескольких дней до 1-2 недель.
Восстановление функций парализованных мышц идет вначале быстрыми темпами, а затем замедляется. Восстановительный период может продолжаться от нескольких месяцев до 1-3 лет. Стадия остаточных явлений (резидуальная) характеризуется стойкими вялыми параличами, атрофией мышц, контрактурами и деформациями конечностей и туловища.
Диагноз устанавливают на основании клинической картины болезни, результатов лабораторных исследований (вирусологических и серологических и данных электромиографии. В каждом случае подозрения на полиомиелит в ранние сроки болезни исследуют фекалии и кровь для выделения вируса.
Каждый больной с подозрением на полиомиелит должен быть госпитализирован. В течение препаралитического и паралитического периодов болезни необходим строгий постельный режим. Специфического лечения полиомиелита нет.
Широко применяется прикладывание к пораженным мышцам горячей влажной ткани в сочетании с ранней мобилизацией, что благотворно влияет и на психологическое состояние больного. По окончании острой стадии восстановлению способствует лечебная физкультура (в частности, упражнения под водой); занятия лучше всего проводить в специализированных ортопедических клиниках. При параличе глоточных мышц требуется регулярное отсасывание секрета из глотки, а иногда и трахеотомия. При параличе дыхательных мышц больным проводят искусственную вентиляцию легких.
Основная составляющая профилактики полиомиелита – вакцинация. Благодаря вакцинации, опасную болезнь удалось победить.
В 50-е гг. XX века двум американским ученым – Алберту Сейбину и Джонасу Солку впервые удалось создать вакцины от этого заболевания. Первый исследователь предложил в этом качестве средство, содержащее ослабленные живые вирусы полиомиелита, второй – разработал вакцину из убитых вирусов заболевания.
Массовая иммунизация населения США в 1954-1956 гг. обеспечила эффективную защиту от болезни. В 1960 г. Министерство здравоохранения США рекомендовало к применению оральную вакцину Сейбина, в 1961 г. оно лицензировало производство вакцины типов I и II, в 1962 г. – типа III, а в декабре 1962 г. после ряда дополнительных проверок объявило о необходимости широкомасштабного проведения оральной вакцинации, особенно детей и подростков.
В СССР под руководством вирусологов Михаила Чумакова и Анатолия Смородинцева на основе ослабленных штаммов Сейбина была разработана собственная вакцина. В результате широких научных исследований в 1958-1960 гг. были доказаны ее безопасность и эффективность, после чего началась широкая иммунизация населения, которая привела к резкому снижению заболеваемости, а в отдельных районах к полной ее ликвидации.
В настоящее время для вакцинации против полиомиелита применяют два препарата: оральную (от лат. oris рот, относящийся ко рту) живую полиомиелитную вакцину (ОПВ), содержащую ослабленные измененные живые вирусы полиомиелита, раствор которой капают в рот, и инактивированную полиомиелитную вакцину (ИПВ), содержащую убитые дикие вирусы полиомиелита, которая вводится с помощью инъекций.
Обе вакцины содержат три типа вируса полиомиелита. Правда, ИПВ пока в нашей стране не производят. Зато имеется зарубежная вакцина ИМОВАКС ПОЛИО, которую можно использовать для прививки. Кроме того, ИПВ входит в состав вакцины ТЕТРАКОК (комбинированной вакцины для профилактики дифтерии, столбняка, коклюша, полиомиелита).
Первые три прививки по календарю вакцинации проводят в 3, 4,5 и 6 месяцев, далее следуют ревакцинации однократно в 18, 20 мес. и в 14 лет. Считается, что только 5 введений полиомиелитной живой вакцины полностью гарантируют отсутствие заболеваний паралитическим полиомиелитом при встрече с инфекцией.
Последние случаи заболевания полиомиелитом в России были зарегистрированы в 1996 г. в Чечне в связи с отсутствием прививок среди населения.
Материал подготовлен на основе информации открытых источников
Источник

