Пересадка печени при циррозе в спб
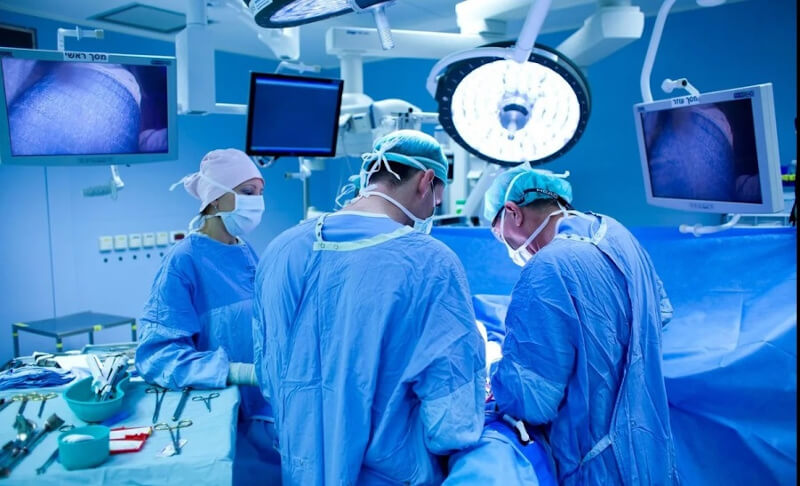
Операция выполнена в ноябре 2019 года в клинике госпитальной хирургии Военно-медицинской академии имени С.М.Кирова
Краткая информация о пациента: Пациент Л., 53 лет, с диагнозом: «Цирроз печени в исходе хронического вирусного гепатита В+D, класс В по Child-Pugh (9 баллов, значительное функциональное ухудшение, периоперационная летальность при абдоминальных операциях – 30%, годичная выживаемость 81%, 2-хлетняя выживаемость 57%), MELD – 12 баллов (3-х месячная летальность 6%). Синдром портальной гипертензии. Варикозное расширение вен пищевода II-III степени. Портальная гипертензивная гастродуоденопатия средней степени тяжести. Эндоскопическое лигирование вен пищевода (17.12.2018г.). Спленомегалия, гиперспленизм, лейкопения и тромбоципения тяжелой степени. Эмболизация селезеночной артерии (29.05.2018г.). Отечно-асцитический синдром. Диуретикоконтрлирумый асцит. Хроническая печеночноклеточная недостаточность. Печеночная энцефалопатия 1 ст. Сопутствующие заболевания: ЖКБ. Хронический калькулезный холецистит. Правосторонняя паховая грыжа. Герниотомия, герниопластика пол Лихтенштейну (10.02.2019)».
В листе ожидания
трансплантации печени пациент находился с января 2019 года.
В
результате межведомственного взаимодействия с Санкт-Петербургским городским центром
координации, главным внештатным специалистом
трансплантологом Комитета здравоохранения Санкт-Петербурга 23 ноября бригадой
отделения координации донорства органов клиники госпитальной хирургии выполнена
эксплантация органа – печень у донора с установленной смертью мозга в условиях
больницы города Санкт-Петербурга.
24 ноября 2019 г. в клинике госпитальной
хирургии хирургической бригадой в рамках оказания медицинской помощи за счет
средств федерального бюджета (федеральная квота ВТМП) выполнена ортотопическая
трансплантация печени пациенту Л.
Ранний послеоперационный период протекает гладко. Функция трансплантата удовлетворительная, признаков отторжения нет. Инициирована иммуносупрессия.
Фото 1-2 Рентгенэндоваскулярная эмболизация селезеночной артерии:
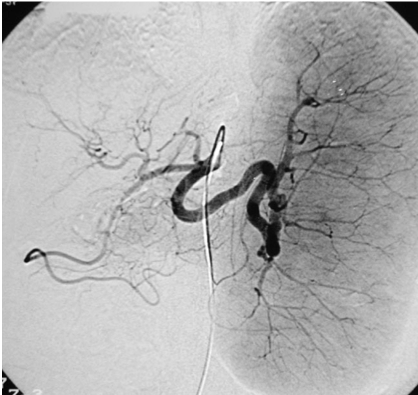
Циелиакограмма до эмболизации 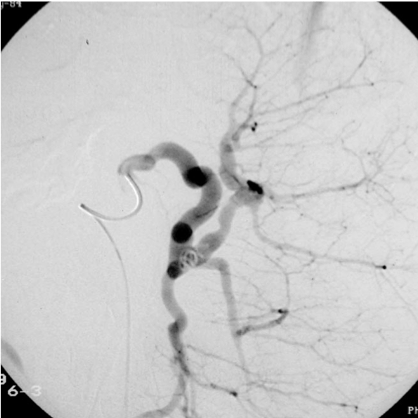
Циелиакограмма после эмболизации
Фото 3-4. Эндскопическое
лигирование варикозно расширенных вен пищевода:
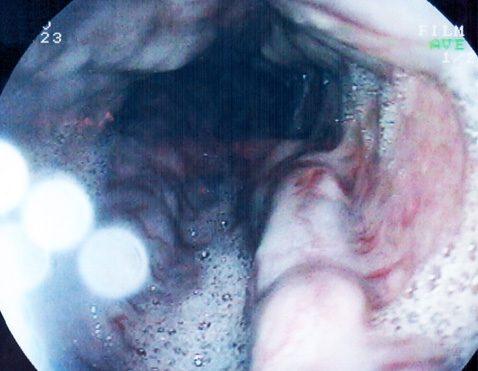
Варикозное расширение вен пищевода 3 ст. 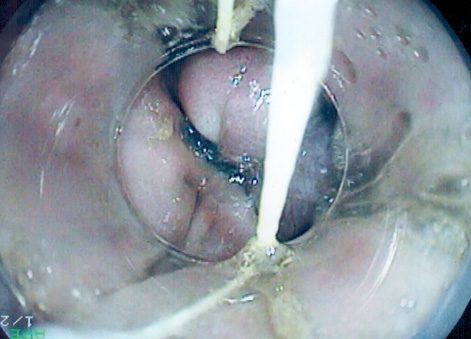
Эндоскопическое лигирование
варикозно расширенных вен пищевода
Фото 5-7. Эндскопическое лигирование варикозно расширенных вен пищевода:
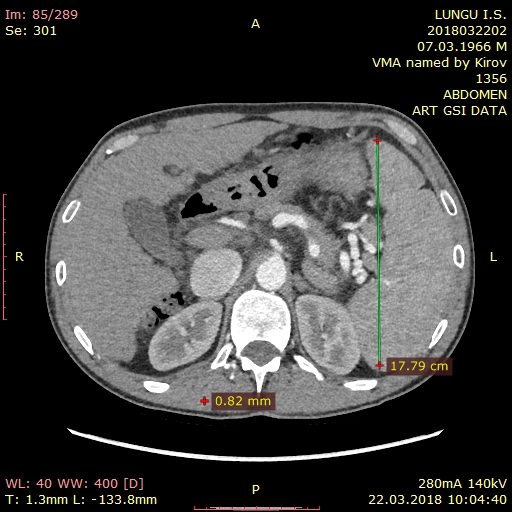
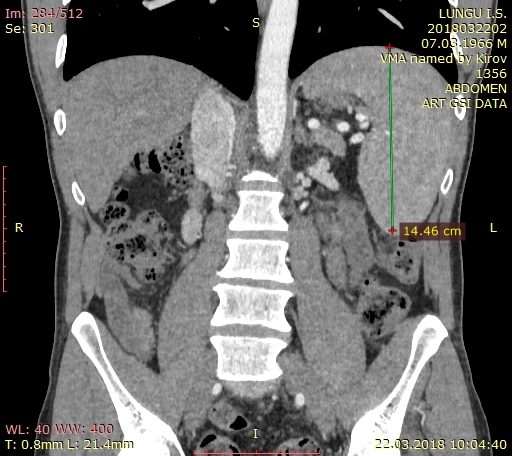
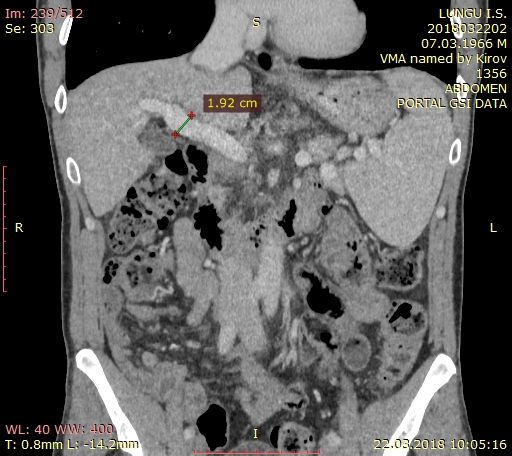
Атрофический цирроз печени, спленомегалия, признаки портальной гипертензии, асцит 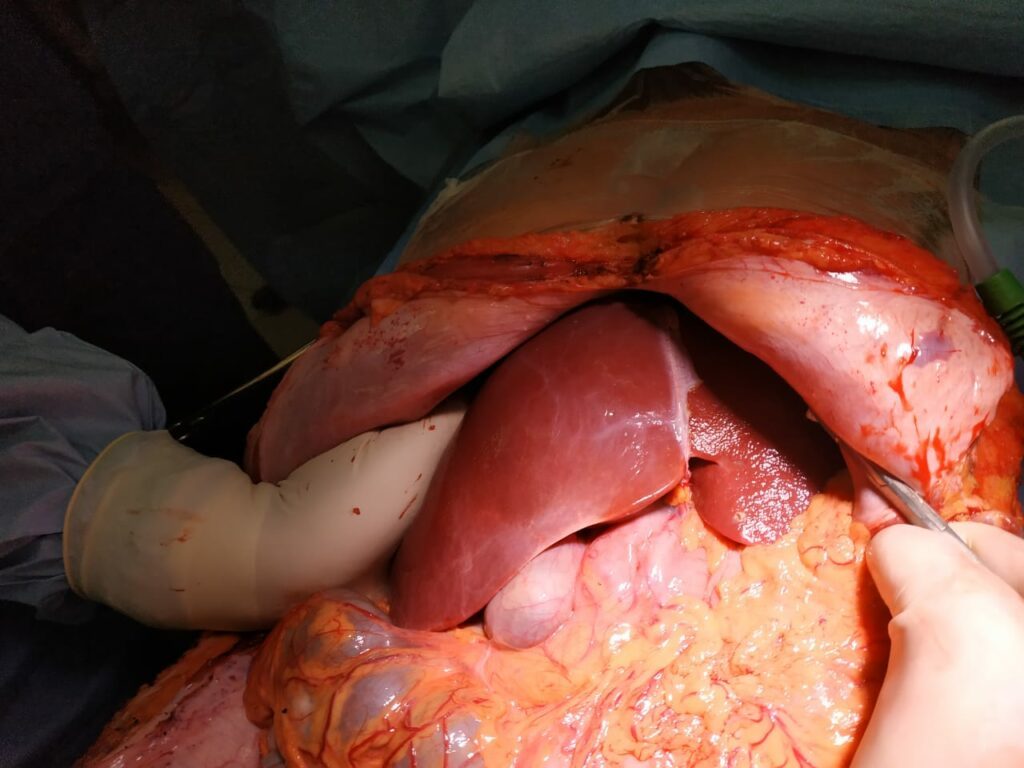
Фото 8. Эксплантация донорской печени: 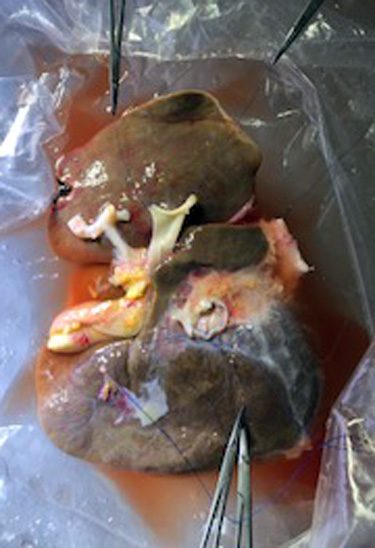
Фото 9. Подготовка донорской печени к трансплантации
Back-table:
Фото
10-11: Гепатэктомия у реципиента
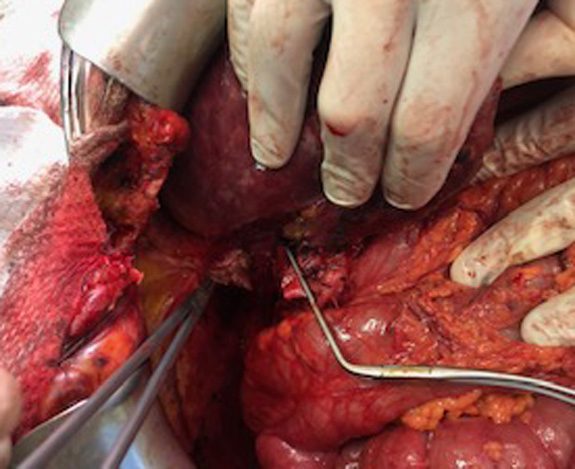
Пересечены и взяты на зажим воротная и правая печеночная вены 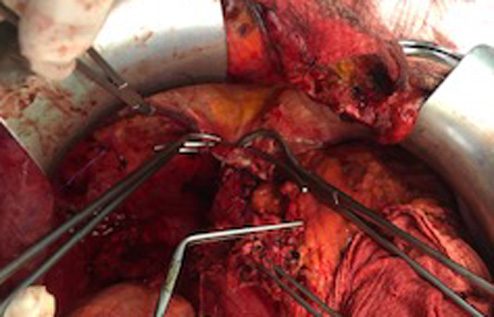
Печень удалена, устья печеночных вен взяты в зажим Кобра,
воротная вена взята на Г-образный зажим, печеночная артерия лигирована
Фото 12-13. Гепатэктомия у реципиента:
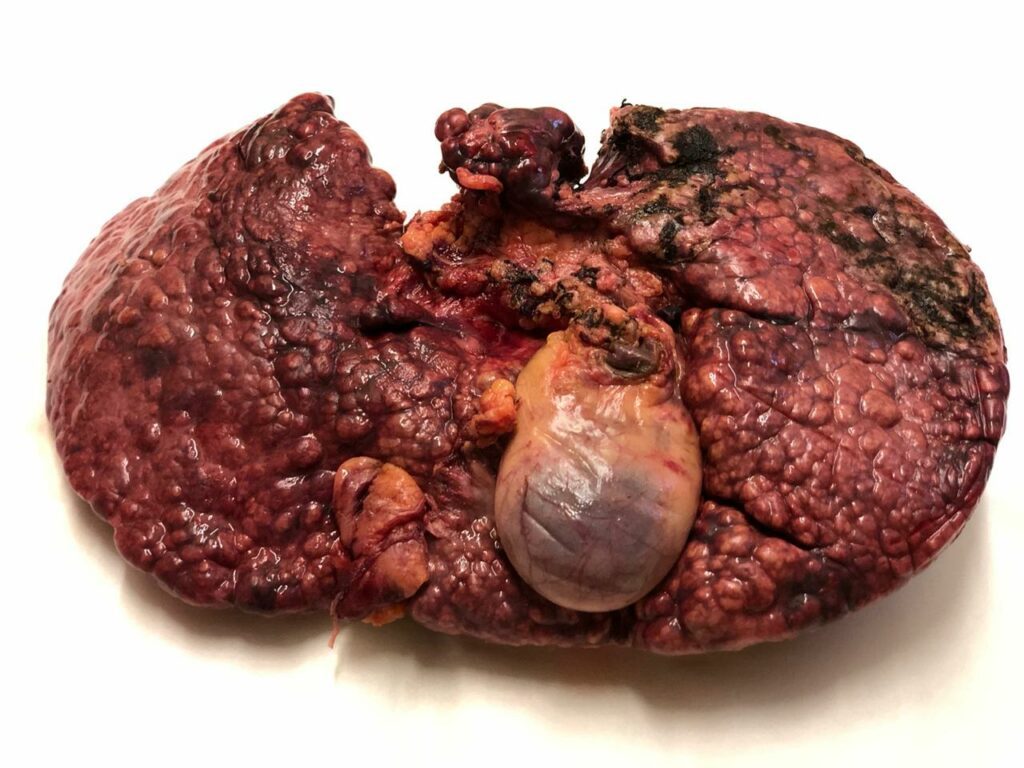
Удаленная печень реципиента 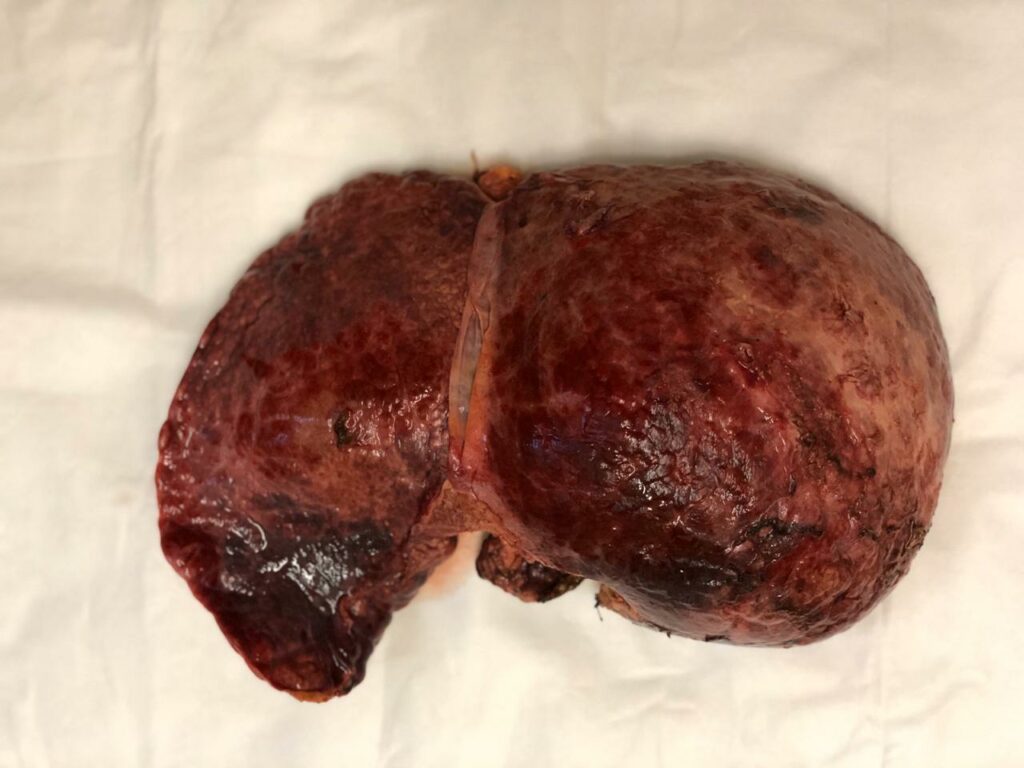
Макронодулярный цирроз печени
Фото
14-19. Трансплантация печени:
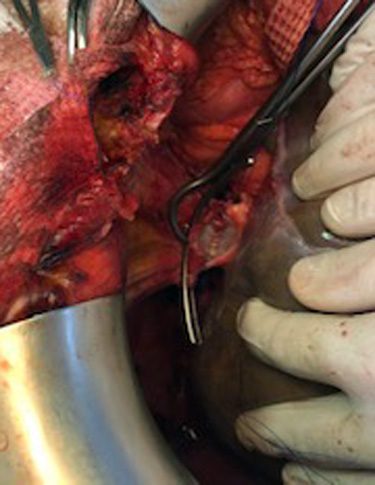
Сформирована задняя губа кава-кавального анастомоза 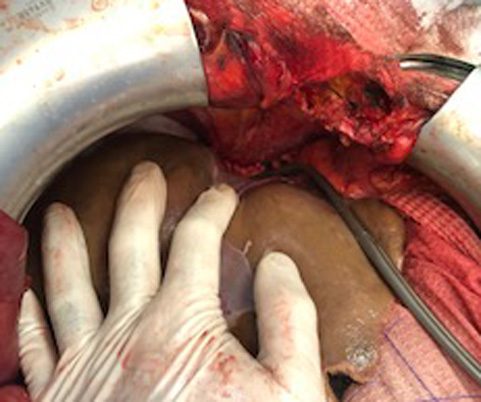
Окончательный вид сформированного кава-кавального анастомоза 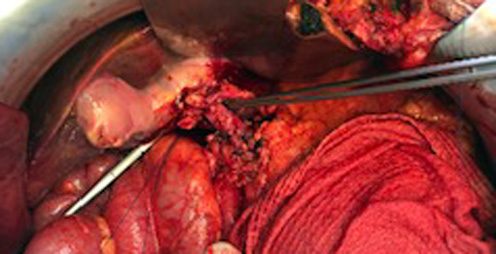
Сформирован портопортальный анастомоз 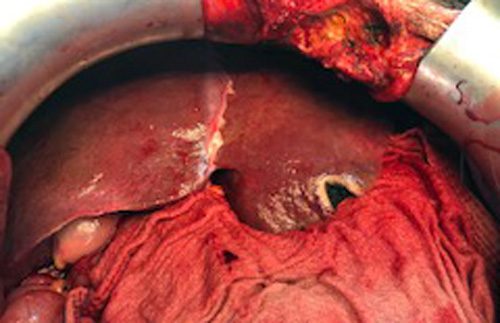
Портальный кровоток запущен, реперфузия печени 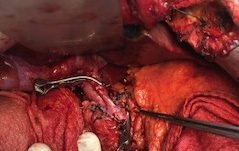
Формируется артериальный анастомоз 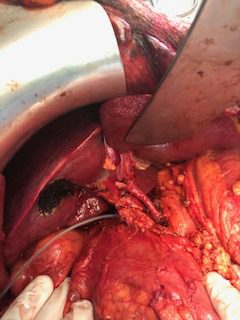
Полная реконструкция структур гепатодуоденальной связки, в гепатикохоледох установлен дренаж по Пиковскому
Источник
Печень является «фабрикой» по переработке вредных веществ в организме человека, а также участвует в пищеварении, выработке белков и накоплении энергии. Функции органа уникальны, и при снижении их невозможно восстановить с помощью лекарств. Причин заболеваний много: от неправильного питания и злоупотребления алкоголем до нарушения обмена веществ, вызванного сопутствующими патологиями. И если ресурсы печени практически полностью исчерпаны, единственным решением является трансплантация.
Показания к пересадке:
- онкологические заболевания;
- терминальная стадия цирроза;
- муковисцидоз (цирротическая форма);
- гепатиты вирусной этиологии в тяжелой форме;
- острая печеночная недостаточность вследствие отравления;
- гемохроматоз (избыточное отложение железа в клетках печени).
Возможна как полная, так и частичная пересадка доли органа от ближнего родственника пациента. Риск отторжения при этом существенно снижается.
Трансплантология — активно развивающееся направление современной медицины. Ранее трудно поддающиеся лечению заболевания становились фатальными. Сегодня, благодаря трансплантации органов и тканей, неизлечимые болезни часто удается победить. Пересадка почек и сердца уже стала обыденной процедурой и успешно проводится во многих клиниках в России. А вот трансплантация печени является относительно новым направлением. Первая такая операция в нашей стране была проведена в 1990, сегодня в год делается более 150 успешных пересадок. И это одна из специализаций онкологического центра при Государственном университете им. акад. И. П. Павлова в Санкт-Петербурге.
Какие ресурсы есть у центра?
Осуществление сложных хирургических вмешательств в отделении абдоминальной онкологии центра стало возможным благодаря переподготовке врачей в лучших клиниках за рубежом и в России, а также полной реконструкции. Диагностическая база пополнилась современными ультразвуковыми сканерами, позволяющими проводить диагностику на догоспитальном этапе, во время операций и в период реабилитации. Благодаря новым технологиям и совершенствованию хирургической техники полное излечение при раке и циррозе печени стало реальностью.
Какие этапы подразумевает операция такого масштаба?
- Предварительное амбулаторное обследование. Первичный отбор больных проводят в поликлиниках. В дальнейшем в онкологическом центре осуществляется тщательная диагностика, уточняется диагноз и показания к проведению операции. Окончательное решение о трансплантации печени принимает консилиум врачей. В его состав входят хирурги-трансплантологи, кардиолог, невролог, анестезиолог и медицинский психолог.
- Подбор донора (реципиента). Трансплантируемая печень объективно оценивается при помощи иммунологических и гистохимических методов исследования. Все это время за пациентом, которому назначена операция, наблюдают специалисты центра. Проводится поддерживающая терапия и подготовка к предстоящему хирургическому вмешательству с учетом сопутствующих заболеваний. Плюс для удачного исхода очень важен психологический настрой больного.
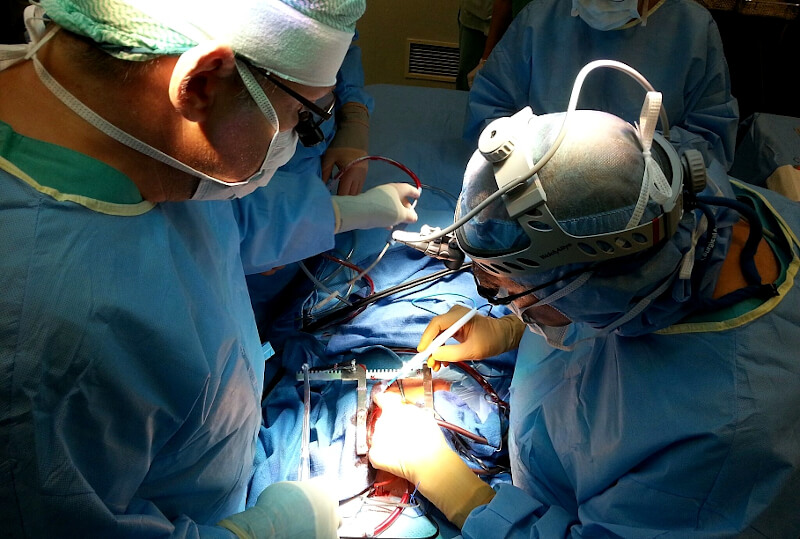
- Оперативное вмешательство. Во время операции по пересадке печени в центре работают одновременно две хирургические бригады. Одна группа врачей извлекает пораженный орган, а другая тем временем готовит трансплантируемый материал. Операция проводится под общим наркозом и длится 2–4 часа. Опытные анестезиологи и трансфузиологи центра поддерживают все системы организма на должном уровне. При необходимости проводится переливание крови.
- Послеоперационный период. На этом этапе оцениваются функции пересаженного органа и общее состояние организма, проводится лекарственная терапия с целью предупреждения возможных осложнений. На 3–4-й день пациент начинает самостоятельно ходить. А после выписки из стационара продолжает прием необходимых препаратов для предотвращения отторжения и наблюдение у участкового врача и специалистов центра. По истечении 5 лет пациент считается полностью излеченным.
Большая часть исследований проводится в центре бесплатно за счет обязательного медицинского страхования (ОМС). Возможно проведение операции за счет бюджета по выделяемым квотам Министерства здравоохранения РФ. Развитие трансплантологической помощи населению осуществляется согласно закону от 22 декабря 1992 г. № 4180-I «О трансплантации органов и (или) тканей человека».
Источник
Несколько лет в Петербурге проводят операции по пересадке органов. Пациенты, которые раньше считались безнадежными, сегодня благодаря трансплантации живут полной жизнью. Но по количеству операций мы все еще уступаем европейским странам.
Все еще сотни петербуржцев умирают в ожидании нового органа. Отечественной медицине не хватает… нет, не денег. Не хватает доверия со стороны общества и солидарности коллег в белых халатах.
14 лет с пересаженной печенью
— Так замечательно жить! — Алла Ози смотрит в больничное окно и лучезарно улыбается.
Еще месяц назад она готовилась умереть. Простилась с мужем и дочерью. Женщине поставили диагноз: «атрофический цирроз печени», который развился на фоне гепатита С. Болезнь съедала ее. 41-летняя петербурженка лежала без сил, не чувствуя ни себя, ни жизни.
— Гепатитом меня заразили медики в младенчестве. Так всю жизнь по больницам и ходила, — говорит Алла. — А к сорока годам печень стала непригодна. Нужна была пересадка. И я встала, что называется, в очередь.
К концу второго года ожидания донорского органа медики честно сказали: Алле осталось жить месяц. Может быть, два.
Где и какие органы пересаживают в Петербурге
Сердце — Федеральный центр сердца, крови и эндокринологии им. В.А. Алмазова .
Почка – НИИ скорой помощи им. И.И. Джанелидзе, Государственный медицинский университет им. академика И.П.Павлова .
Печень — Центр радиологии и хирургических технологий.
— Я была в таком состоянии, что это была уже не жизнь… Но вдруг появился орган, который мне подходил по всем медицинским показаниям, — вспоминает Алла.
Пересадку печени сделали в уникальном питерском Центре радиологии и хирургических технологий. Это единственное учреждение на всем Северо-Западе, которое занимается трансплантацией печени.
— Мне здесь спасли жизнь, я так благодарна врачам! Все на высшем уровне — и профессионализм, и человеческое отношение персонала… Я сама медсестра — мне есть с чем сравнивать. После операции плакать хотелось от счастья! — улыбается Алла. — Прошел только месяц, а я уже хочу выйти на работу. Не верится, что теперь у меня есть силы жить…
В отделении Центра — еще пятеро пациентов. Недавно они переживали страшные мучения. Но теперь, после пересадки новой печени, верят, что впереди – целая жизнь. Живым примером этого является Дина Ягур. Дина Николаевна — исключительный человек: ей первой в Петербурге и вообще на всем Северо-Западе пересадили печень.
С момента той исторической операции прошло уже 14 лет. 60-летняя Дина Ягур по-прежнему живет в Петербурге, она воспитывает внука и говорит, что очень счастлива.
— До 14 июня 1998 года, когда прошла операция, я не жила, а существовала, — признается Дина Николаевна. — Мне было 45 лет. И каждый день жизни меня мучили адские боли, ведь у меня были врожденные кисты. Я кое-как работала оператором в котельной, заглушая боль таблетками. Постоянные диеты, обследования, больницы… Здоровым людям этого не понять. А ведь тогда даже УЗИ не было. В 98-м мне прямо сказали: «Дина, вам жить – максимум месяц». От моей печени оставалось только 10 процентов…
Поэтому, когда петербурженке предложили в то время диковинную для страны операцию — пересадку печени, она не колебалась.
— Перед операцией врачи спросили, не боюсь ли? Все-таки это риск. «Это мой последний шанс», — ответила я. — вспоминает Дина Николаевна. — Проснулась на третий день после операции. И неожиданно для всех стала быстро поправляться. Было лето, расцветала природа, и я плакала. От того, что живу… Даже такие мелочи, как лук и редиска, радуют меня. Ведь теперь я могу себе их позволить.
Дину Ягур спас профессиональный азарт питерских медиков. Ведь опыта трансплантации печени в то время в городе попросту не было. Это направление стал развивать новый директор Центра радиологии и хирургических технологий, знаменитый хирург, почетный гражданин Петербурга Анатолий Михайлович Гранов. При помощи знакомых коллег из Королевского университета Швеции он стал отправлять питерских врачей за рубеж на обучение. На первых операциях в Петербурге иностранцы стояли за спинами наших хирургов, поддерживая и наблюдая их за работой. Сегодня питерские трасплантологи не уступают в профессионализме европейским.
Деньги есть, органов – нет
Каждая операция по пересадке органа финансируется федеральным бюджетом. Как только человеку ставится страшный диагноз, его включают в так называемый лист ожидания. Больной «в очереди» ждет «своего» органа. Ведь донорский материал должен подойти пациенту по медицинским показателям – учитывается много нюансов: от группы крови до веса печени. Поэтому в ожидании могут пройти три дня, а могут и годы. Все это время пациент должен проживать на таком расстоянии, чтобы успеть по одному звонку из Центра добраться до операционной за 2-3 часа.
Кстати
— В России законодательно не прописано посмертное детское донорство. Ребенку могут пересадить орган или его фрагмент только от родственников.
— При пересадке почки или фрагмента печени от родственника к родственнику государство финансирует только операцию по трансплантации. А лечить и обследовать донора-родственника больнице приходится своими средствами.
— Добровольно продать свою почку закон запрещает.
У 39-летнего петербуржца Александра Дроздова надежды почти не было. Но ему несказанно повезло – донорский орган, который ему подошел, появился спустя три дня после того, как его записали в «лист ожидания».
У пациентов не болит голова о том, где взять деньги на операцию. Государство выделяет примерно 800 тысяч рублей на одну трансплантацию печени. Центр радиологии и хирургических технологий располагает квотой на 20 человек. Но условия гибкие: если нужно прооперировать больше людей – деньги будут.
— Пока самым «плодотворным» был год, когда сделали 21 операцию, — говорит Федор Жеребцов, главный трансплантолог Петербурга. — За прошлый 2011-й, увы, было только 15 прооперированных. Это вовсе не означает, что количество больных уменьшилось. В настоящее время в листе ожидания — около 60 человек разной степени тяжести. И это только те больные, которые дошли до врача.
Рядом со счастливым списком тех, кого питерские медики спасли, примерно такой же длинный перечень тех, кого спасти не успели. Эти люди умерли, так и не дождавшись «своего» органа. Получается, в Петербурге есть высококлассные специалисты, есть деньги на операции, но больные все равно умирают, не пройдя трансплантацию. Проблема – в острой нехватке донорских органов.
«Верните почки или деньги»
В Петербурге несколько лет назад произошел случай, который ярко иллюстрирует ситуацию с донорством в стране. У одной петербурженки умер любимый муж. Его почки пересадили двум людям – две жизни были спасены. Но узнав об этом, женщина устроила скандал. Писала гневные письма президенту. И просила… вернуть почки. Или — деньги.
Между тем по закону, если человек умер и не оставил при жизни никаких распоряжений — хочет ли он стать донором или нет, и если близкие родственники не возразили, значит его органы по умолчанию может взять донорская служба.
— По догматам православной церкви Богу нужна только наша душа, а целостность тела – необязательна. Но православная церковь при формальной поддержке пока внятно не высказалась по поводу посмертного донорства, — говорит Федор Жеребцов. – Нам еще далеко до Америки, где человек, которому пересадили орган умершего, становится чуть ли не членом его семьи.
Но есть и другая проблема — настороженно к донорству относятся не только обыватели, но… и сами врачи.
Партизанские методы
Донором может стать только пациент, у которого уже умер мозг, но другие органы еще живы. Однако врачам клиник спокойнее, если такой пациент «просто умрет». Им невыгодно работать сверхурочно, поддерживая жизнеспособность органов этого потенциального донора! Несмотря на то, что в это же время в ожидании сердца, печени или почек умирают «чужие» пациенты…
— После того как врач ставит диагноз «смерть головного мозга», он должен позвонить в донорскую службу. Та приезжает и принимает решение о пригодности органа для пересадки. Но вот поставить такой диагноз или нет, позвонить в службу или нет — зависит от настроения конкретного врача. А медики не хотят лишней работы и возможных скандалов с родственниками умершего. К тому же этот «лишний» труд никак не финансируется государством – затраты на донорство в квоту по трансплантации не входят. Получается чуть ли не партизанщина, — объясняет Дмитрий Гранов, главный научный сотрудник Центра радиологии и хирургии. – Врачи решают лишний раз не заморачиваться. Несостоявшийся донор отправляется в морг. Хотя мог бы спасти не одну жизнь!
Медики уверены: если государство пропишет затраты на донорство документально и регламентирует процедуру, то врачи перестанут бояться. Надо прививать понимание донорства будущему поколению людей в белых халатах и всему обществу, которое не должно быть глухим к чужому горю.
Источник: Эвелина Барсегян, mk.ru
Источник
Несмотря на все достижения современной медицины, заболевания печени порой не поддаются лечению. Иногда при серьезных патологиях печень просто перестает функционировать, и повернуть этот процесс вспять невозможно. В таких ситуациях остается единственный выход — пересадка печени.
Когда требуется трансплантация печени
Показаниями к пересадке печени могут служить разные заболевания и патологии:
- Онкологические заболевания. Следует уточнить, что трансплантация печени при раке показана тогда, когда опухоль расположена только в печени и метастазы в других органах не выявлены.
- Острая печеночная недостаточность — например, вследствие отравления.
- Вирусные гепатиты (кроме гепатита А) в тяжелой форме.
- Гемохроматоз — нарушение метаболизма, при котором железо начинает откладываться в клетках печени и препятствует ее нормальной работе.
- Цирроз печени на поздних стадиях, особенно если есть риск печеночной комы.
- Болезнь Вильсона-Коновалова — заболевание, при котором из-за нарушений метаболизма поражается печень и некоторые другие внутренние органы.
- Цирротическая форма муковисцидоза.
Конечно, сами по себе диагнозы «гепатит» или «цирроз» еще не означают, что вам непременно потребуется пересадка печени. Трансплантация печени необходима только в тех случаях, когда без этой операции велик риск того, что пациент умрет в течение года, или если состояние этого органа вследствие болезни или патологии быстро ухудшается, а никакие другие средства затормозить этот процесс не могут. Иногда трансплантацию печени назначают и тогда, когда заболевание значительно снижает качество жизни человека и его способность к работе и самообслуживанию.
Принимая решение о необходимости пересадки печени, врачи учитывают и множество других факторов — как медицинских, так и социальных: возраст, семейное положение, образ жизни, наличие других заболеваний, общее состояние здоровья и способность организма перенести столь серьезное хирургическое вмешательство.
Что собой представляет процедура
Если пациент отвечает всем требованиям, его (после прохождения очень обстоятельного обследования, состоящего более чем из 20 тестов) заносят в специальный список ожидания донорского органа.
Сказать, сколько придется ждать, невозможно. Получить донорскую печень непросто, к тому же не всякий орган подойдет — он должен быть совместим, иначе организм реципиента отторгнет его. На место в очереди влияет также тяжесть состояния пациента: донорские органы в первую очередь отдают тем, кто нуждается в них особенно остро.
Когда подходящий орган будет получен, пациент в срочном порядке вызывается в больницу (обычно на это дается не более 6 часов, поэтому человек, ожидающий пересадки, ни при каких обстоятельствах не должен покидать пределы города). После экстренной подготовки проводится сама операция по пересадке печени.
Донорскую печень можно получить как от погибшего человека, так и от живого. Это кажется невероятным, но печень обладает удивительными способностями к регенерации — она может снова вырасти до нормального размера из одной доли. Поэтому существует возможность трансплантировать сегмент печени живого человека тому, кто нуждается в пересадке. Обычно живыми донорами становятся близкие больного. Если они являются родственниками (родителями, детьми, сестрами и братьями), то шансы на совместимость повышаются.
Впрочем, одного благородного желания пожертвовать часть своей печени мало. Донор должен удовлетворять целому ряду требований:
- возраст старше 18 лет;
- совпадение группы крови с группой крови реципиента;
- отсутствие повреждений и патологий печени;
- хорошее общее состояние здоровья.
Донору также предстоит пройти обследование, но если он подойдет, пересадку проведут немедленно. Трансплантация печени от живого донора, особенно родственника, считается самым предпочтительным вариантом: риск отторжения в этом случае меньше, к тому же не нужно ждать, когда больница получит подходящий орган.
Статистика
Пятилетняя выживаемость после пересадки печени составляет примерно 60%. Около 40% пациентов после такой операции живут 20 лет и дольше.
Сама операция по трансплантации печени очень сложна. Сперва хирург удаляет больной орган вместе с фрагментом полой вены, перекрывает кровеносные сосуды, питающие печень, и устанавливает шунты для перекачивания крови из нижней полой вены к сердцу. Затем на место удаленной печени пересаживается целая донорская печень или ее доля (при пересадке печени ребенку — половина доли). Хирург вновь соединяет кровеносные сосуды, чтобы орган не остался без кровоснабжения. Это очень тонкая работа, требующая высочайшего профессионализма. На последнем этапе хирург восстанавливает желчные протоки.
Вся операция длится примерно 8–12 часов и требует участия целой бригады узких специалистов.
После завершения операции пациент как минимум неделю проводит в реанимации — там врачи следят за его жизненными показателями и «поведением» пересаженного органа — бывают случаи, когда организм по каким-то причинам начинает отторгать донорскую печень. Обычно это происходит в первые 3 дня после операции. Если по прошествии 3 дней никаких признаков отторжения нет, то пересадку можно считать успешной. К другим серьезным осложнениям относятся кровотечения, желчный перитонит, инфицирование послеоперационной раны и недостаточность трансплантата, который не начинает функционировать как собственная печень.
Кстати
Первая успешная операция по пересадке печени была проведена в США в 1963 году. Сегодня больше всего таких операций проводится именно в Америке.
После пересадки печени пациенту придется полностью изменить образ жизни: отказаться от всех вредных привычек, перейти на здоровую диету и постоянно принимать препараты, подавляющие работу иммунной системы, — так называемые иммуносупрессоры. Это необходимо для того, чтобы организм не реагировал на клетки донорского органа как на чужеродные.
На что можно рассчитывать пациенту в российских клиниках?
Из-за исключительной сложности цена операции по пересадке печени высока — около 2,5–3 миллионов рублей. Конечно, официально в России такую операцию можно сделать бесплатно по квотам из федерального бюджета. Но нужно быть готовым к ожиданию на всех этапах — пациенту придется дожидаться не только самого органа, но и своей очереди на прохождение обследований.
В России немало медучреждений, в которых проводится пересадка печени. К ним в частности относятся ФМБЦ им А.И. Бурназяна, институт трансплантологии им. Склифосовского, НЦХ РАМН.
Страны-лидеры в области трансплантологии
Первая пересадка печени в России была проведена в 1990 году — значительно позже, чем в США или Европе. И хотя российские врачи отличаются высоким профессионализмом, многие состоятельные пациенты предпочитают обращаться в зарубежные клиники, расположенные в странах, которые считаются передовыми в области трансплантации. Сегодня больше всего подобных операций проводится в США, Германии, Франции, Италии, Великобритании, Индии и Сингапуре. В последние годы многие выбирают для проведения такой операции Корею.
Лучшие клиники планеты по пересадке печени
США
Медицинский центр университета Вандербильта
Этот медцентр, расположенный в Нэшвилле, штат Теннесси, является одной из самых известных больниц страны, а отделение трансплантологии по праву считается лучшим и наиболее хорошо оснащенным в Штатах. Именно здесь впервые произвели операции по пересадке почек, сердца и легкого. В центре уже провели более 600 успешных операций по пересадке печени — это 7,5% от общего количества подобных операций в мире.
Корея
Медицинский центр «Самсунг»
Крупнейший медцентр Кореи, который отличается великолепным техническим оснащением и высочайшей квалификацией врачей, каждый из которых проходил обучение и стажировку в больницах Японии, США и Европы. Является медучреждением президентского стандарта. Здесь производят трансплантацию печени, почек, сердца, легких и поджелудочной железы. Большое преимущество центра — гораздо более доступные, в сравнении с больницами того же уровня в США и Европе, расценки на медицинские услуги.
Германия
Университетская клиника «Эссен»
Больница более чем со 100-летней историей, прекрасным техническим оснащением и самыми жесткими в Германии критериями отбора сотрудников. Известна выдающимися достижениями в области гепатологии и множеством успешных операций по трансплантации печени. С 1990-х гг. здесь делают сплит-трансплантацию печени — операцию, при которой один орган пересаживается сразу двум пациентам.
Израиль
Медицинский центр им. Рабина
Многопрофильный медцентр, лидер по трансплантации органов в Израиле. Тут проводятся 70% всех подобных операций в стране. Это единственная израильская клиника, где делают пересадку доли печени от живого донора. Ежегодно в Медцентре им. Рабина проводят около 300 трансплантаций печени.
Сколько стоит трансплантация печени в разных странах
В США трансплантация печени обойдется приблизительно в 500 000 долларов. Эта страна известна не только высоким уровнем медицины, но и ее дороговизной. Несколько дешевле пересадка печени стоит в Германии (200 000–400 000 долларов) и в Израиле (250 000–270 000 долларов). В Южной Корее такая операция обойдется в 200 000–250 000 долларов.
Жизнь бесценна — с этим не поспоришь, но зачастую шансы на выздоровление оцениваются в денежном эквиваленте. Если вы относитесь к тем счастливчикам, размер накоплений которых позволяет отправиться на лечение за границу, не задумываясь это делайте. В нашей стране шансы дождаться очереди на пересадку печени очень невелики, особенно если вы уже немолоды и у вас в анамнезе несколько хронических болезней. Какую клинику в какой стране выбрать? Ответ зависит от ваших финансовых возможностей, специфики заболевания и многих других факторов. Облегчить выбор может обращение в специализированную компанию, предоставляющую услуги по медицинскому ассистансу.
Источник

