Причины вызывающие острые кишечные инфекции
Острая кишечная инфекция – заболевание, вызванное микроорганизмами, попавшими в кишечник человека. Возбудители болезни – бактерии, вирусы, простейшие микроорганизмы или грибки. Источник заражения – больной человек, животное, предметы повседневного обихода и окружающей обстановки, продукты, вода.
Острые кишечные инфекции (ОКИ) характеризуются расстройством пищеварения, вызывают боли в животе, диарею, рвоту и интоксикацию организма. Тяжело протекает заболевание у детей: организм быстро обезвоживается и имеет слабый иммунитет.
Опасны кишечные инфекции во время беременности: обезвоживание и интоксикация организма женщины ведут к выкидышу или провоцируют кислородное голодание плода.
По МКБ 10 кишечные инфекции стоят на первом месте в перечне, их коды – А00-А09. Самым опасным заболеванием является холера (код по МКБ 10 А00). С неё и начинается список кишечных инфекций.
Что представляют собой острые кишечные инфекции
Для кишечных инфекций характерна быстрота распространения. Передача – орально-фекальным, алиментарным и воздушно-капельным путём. Инфекция передаётся от человека к человеку через немытые руки, предметы обихода, плохо вымытые фрукты и овощи, водным путём.
Кишечные инфекции человека
Патогенные микроорганизмы переносятся насекомыми (мухами, тараканами), больными сельскохозяйственные животными, птицами или грызунами.
Патогенные микроорганизмы избирают средой обитания кишечник человека.
Кишечные инфекционные заболевания схожи между собой клиническими проявлениями; этиология и эпидемиология различны.
Кишечные инфекции, список которых можно найти в медицинской литературе, различаются в зависимости от вида возбудителей и влияния на организм. Медицинские справочники, книги, журналы и интернет-издания предоставляют перечень ОКИ с описанием этиологии, патогенеза, клинических проявлений, методов диагностирования и лечения.
Этиология острых кишечных инфекций
Виды ОКИ:
- Бактериальная – возбудители – патогенные бактерии (дизентерийная палочка сальмонелла, синегнойная палочка и другие) и их токсины. К бактериальным инфекциям относятся: дизентерия, сальмонеллёз, эшерихиоз, ифекция, вызванная синегнойной палочкой, брюшной тиф, холера, ботулизм и другие.
- Вирусная – возбудители: реовирус, ротавирус, энтеровирус, аденовирус, короновирус и другие.
- Грибковая – возбудители – грибки вида Candida.
- Протозойная – вызывается паразитическими простейшими (амебами, лямблиями, паразитическими инфузориями Balantidium coli).
Независимо, какие типы микроорганизмов вызвали заболевание, его симптомы неприятны, период лечения длительный, исход не всегда благополучный.
Эпидемиология ОКИ
Причины возникновения и распространения острых кишечных инфекций в том, что микроорганизмы-возбудители заболеваний быстро передаются от заболевшего человека или носителя инфекции.
Патогенные микроорганизмы устойчивы к условиям окружающей среды, долго сохраняют вредоносные качества в холоде, остаются на предметах, с которыми контактировал заражённый человек.
Возбудители выходят из организма, заражённого кишечной инфекцией, вместе с фекалиями и рвотными массами и переносятся на окружающие предметы быта, воду, продукты питания при помощи рук, насекомых, попадают с нечистотами в водоёмы. Передача возбудителя – «по цепочке», что приводит к возникновению эпидемии.
Классификация эпидемий в зависимости от источника инфекции:
- Водные эпидемии. Характеризуются массовым заражением людей, использующих водный источник. При прекращении использования воды из источника или его дезинфекции эпидемия затухает.
- Пищевые эпидемии. В результате употребления в пищу продуктов, не прошедших термическую обработку, либо попадания патогенных микроорганизмов.
- Бытовые. Большое количество заболевших детей. Инфекции передаются через игрушки и предметы быта.
Эпидемии различаются интенсивностью и сезонностью.
Подвержены кишечным заболеваниям дети, которые не в силах соблюдать правила гигиены.
Если заболел один ребёнок, риску подвержена вся группа детей.
Клиническая картина ОКИ
Кишечные инфекции – распространённые заболевания.
Клиника всех острых кишечных болезней характеризуется общими проявлениями:
- Инфекционно-токсический синдром. Резкое повышение температуры тела до субфебрильной либо высокой или лихорадки. Проявления интоксикации организма – ломота, боль в мышцах, тошнота.
- Кишечный синдром. Боль в области живота, сильный понос и рвота. В зависимости от вида возбудителя, попавшего в организм, проявления кишечного синдрома отличаются локализацией болей, консистенцией, цветом стула и частотой, наличием слизи или крови в кале, характером рвоты.
- Обезвоживание организма. Быстрое обезвоживание организма и стремительная потеря массы тела. Острая нехватка влаги в тканях организма (сухость кожи и слизистых оболочек, сильная жажда).
Первые симптомы заболевания проявляются через 6-48 часов после заражения.
Кишечный грипп – наиболее распространённая кишечная инфекция
Кишечный грипп поражает детей от полугода до двух лет. Природа заболевания является вирусной, возбудитель – ротавирус – патогенный микроорганизм, имеющий трёхслойную плотную оболочку и форму «колёсика».
Пути и механизм заражения ротавирусом
Передаётся ротавирусная кишечная инфекция фекально-оральным путём. Триллионы бактерий уходят с калом заражённого человека, в то время как для инфицирования окружающих достаточно ста единиц. Ротавирусы живучи, устойчивы к низким температурам и остаются на тех предметах быта, с которыми контактировал больной или носитель вируса.
С этих предметов они и переносятся через плохо вымытые руки в ротовую полость здорового человека и расселяются на слизистых оболочках желудка и кишечника. При тесном контакте ротавирус передаётся через слюну заражённого человека.
Ротавирус попадает через некипячёную воду и продукты питания, плохо вымытые или непрошедшие достаточную тепловую обработку.
В случае массового заражения возникает эпидемия ротавируса. Вспышка заболевания происходит поздней осенью и в зимнее время. Очаги заражений – в местах массового скопления людей – детских садах, школах, домах престарелых, общежитиях.
С целью предотвращения массового распространения кишечных инфекций в школах, дошкольных учреждениях, коллективах, на предприятиях составляется «Оперативный план мероприятий по профилактике ОКИ».
Источники инфекции
Источники заражения – больные взрослые и дети, у которых симптомы заболевания уже себя проявили, или вирусоносители – лица, в организме которых находится вирус, но признаков заболевания нет.
Ротавирус со сточными водами попадает в водопроводную сеть, водоёмы, где купание ведёт к заражению.
Инкубационный период и длительность заболевания
Инкубационный период длится до шести суток.
Длительность болезни при кишечной ротавирусной инфекции – 2 недели. Болезнь проходит две фазы: острую и фазу выздоровления. Первая фаза длится 7 дней: организм борется с инфекцией, симптомы тяжёлые. На протяжении второй фазы организм вырабатывает иммунитет, и начинается постепенное выздоровление.
Симптоматика
Клинические проявления кишечного гриппа схожи с ОРВИ в первые дни заболевания:
- повышение температуры до 39 градусов;
- головная боль;
- боль в горле и его покраснение,
- насморк, кашель, головная боль;
- болевые ощущения в области живота;
- диарея;
- приступы рвоты;
- отсутствие аппетита;
- вялость и слабость.
ОКИ у взрослого
Отсутствие высокой температуры отличает пищевые отравления от кишечных инфекций, вызванных патогенными бактериями или вирусами.
Опасным проявлением в острую фазу болезни является обезвоживание организма. Больного обязательно поят.
Особенности протекания заболевания у взрослых и детей
Неуязвимыми к среде желудочно-кишечного тракта и ферментам кишечника ротавирусы делает трёхслойная оболочка. В процессе течения болезни вирус заражает энтероциты – клетки эпителия кишечника – и приводит к их гибели, видоизменяя эпителий. Возникают сильная диарея и мощная дегидратация организма; таков патогенез заболевания.
Ротавирус у детей
Кишечные инфекции опасны для детей, что связано с особенностями детского организма и иммунитета. ОКИ – распространённое заболевание среди малышей от полугода до двух лет.
Энтеровирусная и ротавирусная инфекции часто встречаются в детском возрасте и схожи между собой. Поначалу родители путают их с ОРЗ, так как отмечается скачок температуры, кашель, слезливость глаз, насморк. Затем присоединяются рвота и диарея.
Как при энтеровирусной, так и при ротавирусной инфекции симптомы – высокая температура, понос и рвота, боли в животе, отсутствие аппетита, слабость.
В отличие от ротавируса, энтеровирус поражает, кроме желудочно-кишечного тракта, печень, сердце и нервную систему ребёнка и влияет на зрение.
Обезвоживание и интоксикация – проявления болезни. Дегидратация организма происходит настолько быстро, что у ребёнка не происходит выделения мочи и слёз. Боли нарушают режим сна младенца.
Лечение сводится к поению подсоленной водой или введению жидкости внутривенно.
Дети, находящиеся на грудном вскармливании, менее подвержены желудочно-кишечным инфекциям благодаря качествам материнского молока.
Ввиду высокой детской смертности именно по причине кишечных инфекций, педиатрия уделяет особое внимание профилактике, диагностике и методам лечения ОКИ у детей.
На сегодняшний день существуют пособия и научные статьи, посвящённые проблемам питания детей, способам их безопасного вскармливания, методам лечения и профилактики кишечных инфекций, развитию иммунной системы.
Ротавирус у взрослых
Особенности проявления кишечного гриппа у взрослых – в том, что течение болезни происходит с менее выраженными симптомами. Это связано с защищённостью взрослого организма –кислой средой желудка и содержанием иммуноглобулина А в секрете, вырабатываемом энтероцитами кишечника.
Проявление болезни у взрослого – кишечное расстройство. Человек является разносчиком инфекции, не подозревая, что за слабыми симптомами скрывается кишечное заболевание.
Ротавирус у беременных
Ротавирусная инфекция при беременности не представляет опасности для плода. Обезвоживание организма женщины провоцирует кислородное голодание плода. Поэтому важно при первых же признаках кишечного гриппа не допустить обезвоживания организма и соблюдать постельный режим. Профилактические меры и соблюдение гигиены помогут снизить риск кишечной инфекции.
Диагностика ротавирусной инфекции
Выявление признаков заболевания – путём осмотра пациента и беседы. Фиксируют данные о температуре тела, замеряется артериальное давление, пальпируется область живота. Проводят исследования мочи, кала и крови пациента, осмотр слизистых оболочек прямой кишки.
Дифференциальная диагностика – для сальмонеллёза, холеры, дизентерии, пищевых токсикоинфекций.
Определение вируса на основе анализа РСК или РТГА в первые дни невозможно: антитела вырабатываются у взрослого через несколько дней, у новорожденного – через несколько месяцев. Подтверждается диагноз на основании эпидемиологической обстановки и сезонности.
Особенности ухода за больными ОКИ в условиях стационара
В тяжёлых случаях болезни либо при отсутствии возможности изоляции больного в домашних условиях пациента с кишечными инфекциями помещают в стационар.
В процессе лечения важным является уход за пациентами с острыми кишечными инфекционными заболеваниями.
Профилактика осложнений кишечных инфекций – неотъемлемая часть сестринского ухода на пути пациента к выздоровлению.
Сестринские вмешательства обеспечивают:
- изоляцию поступившего больного от выздоравливающих;
- контроль за регулярным проведением влажных уборок с хлорной известью в палате больного и проветриванием помещения;
- обеззараживание фекалий;
- поддержку режима регидратации;
- контроль диеты и гигиены;
- контроль температуры тела, давления, состояния слизистых оболочек и кожных покровов.
Тщательным должен быть уход за больными с тяжёлыми симптомами (лихорадкой, делирием, помутнением сознания) и за детьми.
Источник
Кишечные инфекции – это острые состояния, которые возникают вследствие инвазии патогенных микроорганизмов в кишечник человека. Поражение пищеварительной системы может быть вызвано множеством возбудителей. Объединяет данные состояния общность клинической картины – выраженный диарейный синдром и интоксикация пациента.
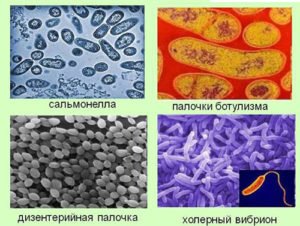
Возбудители кишечных инфекций
В зависимости от происхождения все кишечные инфекции можно разделить на:
- бактериальные;
- вирусные;
- протозойные.
Значительно реже заболевание ассоциировано с патогенными грибками.
| Бактериальные инфекции | Вирусные инфекции | Протозойные инфекции |
|
|
|
Симптомы
Общие симптомы
- Болевой синдром. В зависимости от уровня поражения кишечника боли могут локализоваться в области верхних или нижних отделов живота.
- Диарейный синдром. Для большинства кишечных инфекций характерно учащение дефекации, которое часто сопровождается появлением ложных позывов – тенезмов.
- Запоры. В тяжелых случаях заболевания возможно развитие пареза кишечника, который внешне характеризуется стойким запором, сохраняющимся на протяжении нескольких суток.
- Изменение характера стула. В большинстве случаев стул становится жидким, водянистым, меняется его цвет. В составе кала могут обнаруживаться остатки непереваренной пищи, слизь или кровь.
- Общая интоксикация организма. Кишечная инфекция обязательно сопровождается ухудшением общего состояния пациента, которое проявляется возникновением лихорадки, общей слабости, головных болей, снижения массы тела, отсутствием аппетита.
- Тошнота и рвота. В зависимости от тяжести течения заболевания рвота может быть однократной или многократной, приносить пациенту облегчение или, наоборот, ухудшать его состояние.

Специфические симптомы
| Кишечная инфекция | Специфические симптомы |
| Ботулизм |
|
| Сальмонеллез |
|
| Дизентерия |
|
| Эшерихиоз |
|
| Брюшной тиф |
|
| Паратифозные инфекции |
|
| Ротавирусная инфекция |
|
| Аденовирусная инфекция |
|
| Энтеровирусная инфекция |
|
Пути передачи кишечных инфекций
-
 Алиментарный путь. Заражение происходит через употребляемую пищу. Такой механизм передачи наиболее характерен для кишечных инфекций.
Алиментарный путь. Заражение происходит через употребляемую пищу. Такой механизм передачи наиболее характерен для кишечных инфекций. - Водный путь. Попадание микроорганизмов в тело человека осуществляется при употреблении воды из непроверенных источников.
- Контактно-бытовой путь. Распространение бактерий происходит через предметы обихода.
- Воздушно-капельный путь. Наиболее редко микроорганизмы проникают в тело человека после вдыхания воздуха, в который попали частички мокроты инфицированного пациента. Для кишечных инфекций практически не характерен аэрозольный путь передачи, однако в исключительных случаев возможно и такое заражение.
Диагностика
При подозрении на кишечную инфекцию пациент должен обратиться к своему терапевту. После обследования врач сможет предположить конкретный диагноз и назначит лечение. При тяжелом течении заболевания или при подозрении на специфическую инфекцию (например, дизентерию) больной направляется в специализированный инфекционный стационар для проведения профильной терапии и обеспечения необходимой изоляции.
Для подтверждения диагноза кишечной инфекции используются следующие методики диагностики:
-
 Исследование кала. Копрограмма дает возможность исследовать кал, обнаружить возможные примеси крови, иммунных клеток, выделить бактерии и отправить их на посев.
Исследование кала. Копрограмма дает возможность исследовать кал, обнаружить возможные примеси крови, иммунных клеток, выделить бактерии и отправить их на посев. - Бактериологическое исследование кала. Посев полученного от пациента биоматериала – основной способ определения возбудителя заболевания. Бактерии культивируются на специальных питательных средах и тщательно исследуются, что позволяет установить вид патогенной бактерии. Кроме того, после определения возбудителя проводится его тестирование на чувствительность к антибиотикам, что позволяет точно подобрать эффективную терапию для пациента.
- Серологические исследования. Дополнительным способом диагностики являются исследование на антитела в крови пациента. Они выделяются в ответ на воздействие бактерий через 4-5 дней. Антитела имеют высокую специфичность по отношению к определенной бактерии, благодаря чему можно установить разновидность микроорганизма.
Лечение
Лечение кишечной инфекции зависит от того, каким возбудителем она вызвана, однако можно выделить ряд общих правил, которые относятся ко всем поражениям пищеварительной системы.
Диета
 При легкой форме патологии пациенту назначается щадящая диета. Уменьшается общий объем пищи, исключаются вредные для кишечника продукты, назначается максимально щадящее питание. При среднетяжелом и тяжелом течении заболевания общий суточный калораж сокращается примерно на 40-50%. Рекомендуется увеличить частоту приемов пищи до 6-8 раз в день. В период восстановления, когда диарейный синдром исчезает, рекомендуется назначить пациенту пребиотики как в виде пищевых продуктов, так и отдельно, в таблетках.
При легкой форме патологии пациенту назначается щадящая диета. Уменьшается общий объем пищи, исключаются вредные для кишечника продукты, назначается максимально щадящее питание. При среднетяжелом и тяжелом течении заболевания общий суточный калораж сокращается примерно на 40-50%. Рекомендуется увеличить частоту приемов пищи до 6-8 раз в день. В период восстановления, когда диарейный синдром исчезает, рекомендуется назначить пациенту пребиотики как в виде пищевых продуктов, так и отдельно, в таблетках.
| Рекомендуемые продукты | Нерекомендуемые продукты |
|
|
Препараты
Для лечения тяжелых бактериальных инфекций применяются антибиотики. Средства подбираются в зависимости от возбудителя.
Определение схемы терапии и дозировки лекарства проводится только лечащим врачом пациента.
При более легких формах заболевания антибактериальные препараты обычно не назначаются, проводится симптоматическая терапия. В нее входят:
-
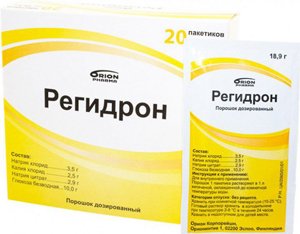 Введение солевых растворов (Трисоль, Регидрон). При легких формах заболевания жидкость назначается внутрь, при тяжелом течении – вводится парентерально.
Введение солевых растворов (Трисоль, Регидрон). При легких формах заболевания жидкость назначается внутрь, при тяжелом течении – вводится парентерально. - Жаропонижающие средства. Для снижения температуры и интоксикации назначаются нестероидные противовоспалительные средства (Ибупрофен, Нимесулид), а также Парацетамол.
- Сорбенты (Энтеросгель, Полисорб, Смекта). Препараты из данной группы обезвреживают токсические вещества, которые содержатся в пораженном кишечнике, и выводят их из организма. Благодаря этому снижается выраженности интоксикации организма.
- Пробиотики и пребиотики. Кишечные инфекции обычно сопровождаются симптомами дисбактериоза, поэтому пациентам назначаются средства для восстановления нормальной микрофлоры пищеварительной системы. Лекарства применяются исключительно в реабилитационном периоде, когда исчезает диарейный синдром, так как до этого их использование практически неэффективно.
При подозрении на кишечную инфекцию пациент должен оценить свое состояние и принять решение о тактике лечения. Если это легкое пищевое отравление, которое не сопровождается выраженным подъемом температуры и внекишечными симптомами, то заболевание можно лечить дома. Для этого рекомендуется голод и покой, обильное питье, использование сорбентов. При тяжелом состоянии больного, выраженной лихорадке, присоединении внекишечных проявлений обязательно нужно обратиться к врачу. Возможно, пациенту потребуется госпитализация в гастроэнтерологическое отделение или инфекционную больницу.
Прогноз для пациента будет зависеть от возбудителя кишечной инфекции. В большинстве случаев болезнь легко устраняется, однако при некоторых специфических заболеваниях болезнь сопровождается осложнениями и может даже привести к летальному исходу. Залогом благоприятного разрешения заболевания является раннее обращение к врачу и соблюдение его инструкций.
Возможные осложнения
- инфекционно-токсический шок;
- вторичное распространение очагов инфекции, поражение других органов;
- острая почечная недостаточность;
- дисбактериоз.
Профилактика
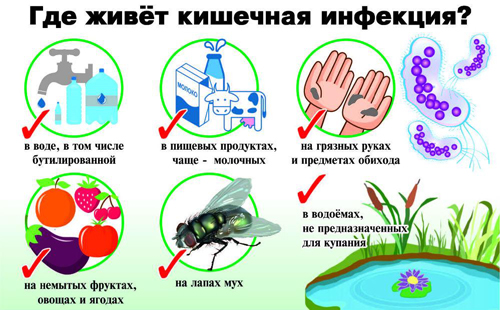
- регулярно мыть руки перед приемом пищи;
- употреблять мясные и молочные продукты из проверенных источников;
- не пить воду из природных водоемов, не купаться на неофициальных пляжах;
- тщательно мыть фрукты и овощи, даже перед термической обработкой;
- соблюдать правила личной гигиены, не пользоваться чужими личными вещами (например, полотенцами);
- по возможности ограничить контакты с людьми, имеющими признаки кишечных инфекций.
Источник