Врожденный гепатит с что это такое
Врожденный гепатит у ребенка – гетерогенная патология, которая возникает вследствие внутриутробного воздействия негативных факторов на печень. Клинически проявляется увеличением печени, селезенки, отставанием психического развития, неврологическими симптомами. Признаки наблюдаются через несколько дней или месяцев.
Диагностика носит дифференциальный характер, включает множество исследований. К ним относят определение АЛТ, АСТ, ЩФ, антигенов HBs, HBe, HBc, РСК. Проводится иммуноферментное исследование, ПЦР. Из инструментальных методов эффективны УЗИ и биопсия печени с последующим гистологическим исследованием.
Рассмотрим, какие причины развития врожденного гепатита, симптомы и особенности лечения, и как патология повлияет на будущее ребенка.
Что такое фетальный гепатит
Фетальные гепатиты – группа заболеваний острого либо хронического течения, приводящая к другим недугам печени воспалительного, дистрофического характера.
Возникает в период внутриутробного развития либо в течение 1-2-х месяцев после рождения ребенка.
По статистике, около 15% новорожденных детей заражаются трансплацентарным способом, 10% во время родовой деятельности. Вероятность развития фетального гепатита у малыша обусловлена этиологическим фактором. На фоне острого гепатита B риски составляют до 90%.
Причины врожденного гепатита у новорожденного
Рассмотрим, как может передаваться возбудитель ребенку, как происходит инфицирование во время внутриутробного развития. Доминирующим фактором в патогенезе играют инфекции вирусного характера, которые включены в группу TORCH.
В эту группу включают вирус гепатита B, цитомегаловирусную инфекции, ВПЧ, Эпштейна-Барра, краснуху. Привести к врожденному гепатиту могут заболевания, которые диагностировали у матери во время беременности.
К таким патологиям относят паразитарные и бактериальные недуги:
- Сифилис.
- Листериоз (инфекция, спровоцированная микроорганизмом Listeria).
- Туберкулезное поражение любой локализации.
- Токсоплазмоз.
К факторам риска со стороны мамы относят длительное применение лекарственных препаратов, которые обладают гепатотоксическим свойством. Дополнить список можно потреблением алкогольной и наркотической продукции, курением во время беременности.
Со стороны ребенка стать толчком для развития врожденного гепатита могут генетические ферментопатии:
- Недостаток тирозина в организме.
- Муковисцидоз.
- Нарушение углеводного обмена.
Не во всех случаях удается найти первоисточник заболевания. Поэтому в истории болезни малыша пишут «идиопатическая форма врожденного гепатита».
Механизм инфицирования базируется на вертикальной передаче возбудителя либо патогенных микроорганизмов от мамы к ребенку либо на интранатальной аспирации околоплодными водами во время родовой деятельности. Очень редко малыш заражается при контакте слизистых оболочек с инфицированными родовыми путями.
Виды гепатита у ребенка
Врожденный вирусный гепатит у ребенка бывает нескольких вариаций по течению, которые базируются на этиологических факторах, спровоцировавших заболевание.
Выделяют такие заболевания:
- Гепатит B. Поскольку в крови младенца циркулирует множество копий вируса, болезнь в большинстве случаев переходит в хроническую форму. Чаще всего путь передачи трансплацентарный либо во время прохождения по родовым путям.
- Врожденный гепатит C – причины аналогичны предыдущему типу. Отличается медленным течением с продолжительным отсутствием клинических признаков. Заражение происходит в 5% случаев от больной матери.
- Гепатит A. Очень редкое врожденное заболевание. На сегодняшний момент зафиксированы единичные случаи внутриутробного заражения (аналогичная картина наблюдается в отношении гепатитов E и D).
Фетальный гепатит необходимо лечить незамедлительно, потому что высока вероятность осложнений.
Неонатальный гепатит
Это одна из разновидностей врожденного гепатита. Характеризуется воспалительным процессом в печени. Воспаление возникает в период до семи суток после рождения либо в поздний неонатальный период (с 8 по 28 день). Основная клиника проявляется на 10-12 день. У маленького ребенка формируются инфекционные очаги в печени, болезнь отличается тяжестью течения – зависит от вида возбудителя.
Клиника у малышей
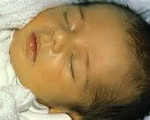
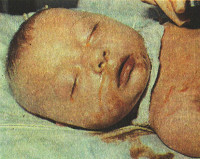
Сроки проявления симптомов фетального гепатита, клиника обусловлены этиологией. Так, идиопатическая разновидность проявляется в течение 2-10 суток жизни малыша. К основным симптомам относят пожелтение кожного покрова, склер глаз, видимых слизистых оболочек.
Выраженность окраски может варьироваться – от легкой желтизны до сильного пожелтения ребенка. В течение дальнейших нескольких суток кожный покров становится зеленоватого оттенка. Также идиопатическая форма всегда протекает с нарушением общего состояния.
К диагностическим признакам относят вялость ребенка, апатию, дефицит массы тела, медленную прибавку в весе, увеличение живота, рвоту, скопление жидкости в брюшной полости. С первых дней моча у ребенка ненормального цвета – кирпичная или красноватая, через несколько недель светлеют фекалии.
В тяжелых случаях врожденный гепатит провоцируют нарушения неврологического характера:
- Снижается тонус рефлексов.
- Вялые парезы.
- Маленький ребенок не может сосать грудь, трудности с глотанием.
- Судорожные состояния (редко).
- Менингеальный синдром (редко).
Продолжительность недуга варьируется от 2-х недель до нескольких месяцев. Заболевание, которое вызвано HBV-возбудителем, клиникой не отличается.
На 2-3 день после рождения появляются первые признаки врожденного гепатита бактериальной природы:
- Увеличение температуры тела.
- Гепатомегалия.
- Нарушения пищеварительного тракта.
- Понос.
- Инфекционно-токсический шок.
- Пневмония.
- Симптоматика энцефалита.
Клиника отличается, обусловлена возбудителем болезни. Так, при цитомегаловирусной инфекции проявляется гидро- или микроцефалия, поражаются легкие, почки, сетчатка глаз. При краснухе не зарастают артериальные протоки, наблюдается поражение внутреннего уха и хрусталика.
Основные и дополнительные методы диагностики
Диагностика состоит из изучения истории болезни, глубокого обследования новорожденного малыша, матери. Делают лабораторные анализы, проводят инструментальные исследования. Педиатр на фоне физикального обследования осматривает кожу, слизистые на предмет изменения цвета. Обязательно оцениваются размеры печени, селезенки.
Наиболее информативный лабораторный метод – печеночные пробы. Существенно возрастают такие показатели как АЛТ и АСТ, в крови растет уровень билирубина (и прямой, и непрямой), ЩФ. Исследование фекалий показывает, что в них отсутствует желчь, а в урине имеется уробилин.
Особое внимание уделяется анализам вирусологического, иммунологического характера. Они позволяют выявить причину недуга. Обязательно делают анализ на выявление антигенов HBs, HBe, HBc в биологической жидкости. Иммуноферментный анализ позволяет выявить IgG и IgM.
Инструментальная диагностика:
- Наиболее простой и быстрый способ, позволяющий обнаружить врожденный гепатит у ребенка, нарушения печени, является УЗИ. Определяют структурные преобразования печеночных тканей, желчного пузыря и каналов.
- Биопсия. В некоторых случаях это необходимость, чтобы подтвердить диагноз, когда лабораторные анализы и УЗИ несколько расплывчаты.
По гистологическому исследованию печени у детей выявляют фиброзные изменения, отмирание либо склеивание функциональных печеночных единиц.
Методы лечения
Основой благоприятного прогноза будет являться своевременность диагностики и последующего лечения. Это позволяет предупредить негативные последствия. Терапевтическая стратегия ориентирована на восстановление печеночных клеток новорожденного ребенка.
На фоне идиопатической формы проводится патогенетическое либо симптоматическое лечение. Требуется скорректировать рацион ребенка. Если у взрослой женщины (матери) подтвержден острый вирусный гепатит, то обязательно отменяют лактацию – малыша переводят на искусственные смеси. В других случаях грудное кормление разрешено, дополнительно прописывают средства для восстановления водного и электролитного баланса.
Смесь для кормления подбирают ту, которая изобилует триглицеридами, кальцием, фосфором, цинком и водорастворимыми витаминами. Если был диагностирован холестатический синдром у грудничка, то дополнительно требуется применение токоферола и ретинола.
Рекомендации врачей по препаратам для лечения врожденного гепатита:
- Гепатопротекторы – восстанавливают печеночные клетки, ускоряют регенерационные процессы, улучшают функциональность печени.
- Желчегонные средства способствуют лучшей выработке и отхождению желчи.
- Гормональные лекарства.
- Интерфероны.
Если имеются структурные аномалии, то эффективность консервативного лечения практически нулевая. Требуется проведение оперативного вмешательства. В тяжелых случаях единственный способ спасти ребенка – это трансплантация железы.
Врожденный цирроз у ребенка
Врожденный цирроз печени у новорожденного малыша – опасное и тяжелое заболевание, развивающееся еще во внутриутробном периоде. Паренхима печени замещается фиброзными тканями, что приводит к формированию печеночной недостаточности, портальной гипертензии (повышению давления в воротной вене) и др. осложнениям.
Циррозное поражение у ребенка, который недавно появился на свет, лечится только одним способом – пересадка органа. При отсутствии трансплантации летальный исход. Даже при адекватном лечении прогноз неблагоприятный.
Врожденное циррозное поражение развивается по разным причинам. Медицинские специалисты выделяют следующие этиологические факторы:
- Вирусный гепатит B, С или D.
- Краснуха, цитомегаловирус.
- Токсоплазмоз.
- ВИЧ-инфекция.
- Сифилис.
- Наследственные недуги – патология Вильсона-Коновалова, гемохроматоз (когда нарушается обмен железа в организме), органическая непереносимость фруктозы и др.
В медицине выделяют классификацию врожденного цирроза в соответствии с морфологической структурой заболевания. Так, бывает макронодулярная форма (размер узелков более 3-х миллиметров в диаметре), микронодулярная (размеры узелков на печени варьируются от 1 до 3-х мм).
Иногда у малышей формируется септальная форма цирроза, вследствие которой разрушаются перегородки между функциональными дольками печени, при этом фиброзные узелки отсутствуют. В редких случаях встречается смешанная форма.
Врожденный цирроз печени у новорожденных проявляется симптомами:
- Капризность.
- Увеличение температуры тела.
- Маленький ребенок практически не спит.
- Снижение массы тела.
- Постоянные срыгивания.
- Появление венозной сети на коже живота.
- Рвота с примесью крови.
- На кожном покрове новорожденного формируются сосудистые звездочки.
- Мелена – черный жидкий стул, имеющий дегтеобразную консистенцию и неприятный запах, образующийся из крови под влиянием содержимого кишечника, желудка.
После обнаружения гепатита проводится противовирусное лечение (когда причиной является вирусный возбудитель). Назначают вливание гормональных, желчегонных препаратов, гепатопротекторов. Переливают донорскую эритроцитарную массу и плазму, если имеется массивное внутреннее кровотечение в ЖКТ.
Все консервативные способы лечения относятся к поддерживающей терапии, поскольку требуется экстренная трансплантация печени. В противном случае развиваются осложнения в виде печеночной недостаточности, перитонита (воспаление листков брюшины), сепсиса, комы печени, асцита. Все это приводит к усугублению клиники, смерти.
Источник
Врожденные гепатиты у детей – это группа гетерогенных заболеваний, возникающих в результате внутриутробного воздействия патогенных факторов на печень плода. Клинически такие патологии могут проявляться холестатическим синдромом, гепатоспленомегалией, отставанием в психофизическом развитии, неврологической симптоматикой. Лабораторная диагностика основывается на определении уровня АлАТ, АсАТ, билирубина, щелочной фосфатазы, HBs- HBe- HBc-антигенов, РСК, ПЦР, ИФА. Основное лечение – этиотропная терапия, коррекция рациона и водно-электролитного баланса. При необходимости проводится патогенетическая фармакотерапия, хирургическая коррекция или трансплантация печени.
Общие сведения
Врожденные гепатиты у детей – это полиэтиологическая группа острых или хронических воспалительных, дистрофических и пролиферативных заболеваний печени, возникающих во внутриутробном периоде либо во время родов. Суммарная распространенность всех форм составляет 1:5 000-10 000. Среди всех новорожденных порядка 15% инфицируются трансплацентарно и 10% – непосредственно во время родов. Вероятность развития врожденного гепатита у детей зависит от этиологического фактора. При остром вирусном гепатите В она составляет до 90%, при HCV-инфекции – около 5%. Прогностически благоприятными формами врожденных гепатитов у детей считаются холестатические, неблагоприятными – с выраженной гепатоцеллюлярной недостаточностью. Во втором случае летальность на первом году жизни достигает 40%.
Врожденные гепатиты у детей
Причины врожденных гепатитов у детей
Ведущую роль в этиологии врожденных гепатитов у детей играют вирусные инфекции из группы TORCH: цитомегаловирус, вирусы гепатита В и простого герпеса человека, вирусы Эпштейна-Барр, ECHO, краснухи. Также развитие этой группы патологий могут вызывать перенесенные во время беременности бактериальные и паразитарные заболевания: сифилис, листериоз, туберкулез, токсоплазмоз. К факторам риска со стороны матери относятся бесконтрольный прием медикаментов с гепатотоксическими свойствами, употребление алкоголя, табачных изделий, наркотических веществ. Со стороны ребенка спровоцировать развитие врожденного гепатита у детей могут наследственные ферментопатии: муковисцидоз, галактоземия, дефицит α1-антитрипсина и тирозина. Довольно часто точную этиологию определить не удается. В таком случае устанавливается диагноз идиопатический врожденный гепатит.
Механизм заражения при врожденных гепатитах у детей основывается на трансплацентарной (вертикальной) передаче вирусных или инфекционных агентов от матери к ребенку или их интранатальной аспирации вместе с околоплодными водами. Реже заражение происходит при контакте кожи и слизистых оболочек ребенка с инфицированными родовыми путями. Развитие врожденного гепатита во внутриутробном периоде обычно происходит в III триместре. Риск заражения ребенка в первой половине беременности при остром гепатите В или С составляет до 10%. Воздействие TORCH-инфекций на плод в I-II триместре может привести к спонтанному аборту.
В основе патогенеза врожденных гепатитов у детей помимо структурных изменений гепатоцитов (баллонной или вакуольной дистрофии и др.) лежит холестатический синдром. Его главное морфологическое проявление – имбибиция цитоплазмы желчными пигментами и образование желчных тромбов в начальных отделах внутрипеченочных ходов. Также при врожденных гепатитах у детей возможна гипо- или аплазия внепеченочных отделов желчевыводящих путей, что еще больше усугубляет холестаз.
Симптомы врожденных гепатитов у детей
Сроки возникновения симптоматики врожденного гепатита у детей, а также его клиническая характеристика зависят от этиологии. Идиопатическая форма развивается на протяжении первых 2-10 дней жизни ребенка. Основные проявления – желтушность склер, слизистых оболочек и кожных покровов. Интенсивность может варьировать в течение нескольких суток, после чего кожа приобретает зеленоватый оттенок. Также идиопатический врожденный гепатит у детей может сопровождаться нарушением общего состояния (вялость, апатия), дефицитом массы тела и ее медленной прибавкой, гепатоспленомегалией разной степени выраженности, увеличением живота, асцитом, частой рвотой. Уже с первых дней моча приобретает темный или «кирпичный» цвет, спустя 2-3 недели становится ахоличным кал. В тяжелых случаях врожденных гепатитов у детей наблюдаются неврологические расстройства – снижение тонуса рефлексов, вялые парезы, нарушение актов глотания и сосания. Реже выявляются судороги и менингеальная симптоматика. Длительность заболевания составляет от 14 дней до 3 месяцев. Врожденный гепатит, вызванный HBV-вирусом, имеет аналогичную клиническую картину, однако он дебютирует на 2-3 месяце жизни.
Первые симптомы бактериальных врожденных гепатитов у детей возникают на 2-3 сутки после рождения. Как правило, отмечается субфебрильная или фебрильная температура тела, диарея, увеличение печени. Часто развиваются пневмонии и инфекционно-токсический шок, появляются признаки энцефалита. В зависимости от возбудителя наблюдаются характерные клинические особенности. Для ЦМВ характерны геморрагии, микроцефалия или гидроцефалия, поражения сетчатки, легких и почек. При краснухе отмечается незаращение артериальной протоки, поражение хрусталика и внутреннего уха. Токсоплазмозный врожденный гепатит у детей сопровождается кожными высыпаниями, гидро- и микроцефалией, хориоретинитом. При герпес-вирусном гепатите, помимо других симптомов, возникают высыпания на коже, слизистых оболочках рта и конъюнктивы, а также геморрагический синдром и ДВС-синдром. При заболевании сифилитической этиологии формируется специфическая сыпь на коже и слизистых, обнаруживается периостит.
Диагностика и лечение врожденных гепатитов у детей
Диагностика врожденных гепатитов у детей включает в себя сбор анамнеза, объективное обследование ребенка, лабораторные анализы и инструментальные методы исследования. Анамнестические данные дают возможность определить, в каком возрасте возникли первые признаки заболевания и какими они были. Также они могут указывать на потенциальные этиологические факторы. При физикальном обследовании педиатром внимательно осматриваются все кожные покровы и видимые слизистые оболочки на предмет желтухи и высыпаний. Оцениваются размеры печени и селезенки, размеры живота, определяются возможные неврологические расстройства.
При врожденных гепатитах у детей наблюдаются неспецифические изменения лабораторных анализов. Наиболее информативными являются печеночные трансаминазы – АлАТ и АсАТ, уровень которых значительно повышается. Также отмечается повышение уровня билирубина (как прямой, так и непрямой фракций), щелочной фосфатазы. При исследовании кала удается выявить отсутствие в нем желчи (ахолия), в моче определяется наличие уробилина. В диагностике врожденных гепатитов у детей крайне важными являются вирусологические и иммунологические исследования, которые позволяют установить этиологию заболевания. Среди них используются определение HBs- HBe- HBc-антигенов в крови, Ig M и G при ИФА, бактериальные посевы крови и ликвора, ПЦР и РСК.
Среди инструментальных методов исследования при врожденных гепатитах у детей информативными могут быть УЗИ и биопсия. При ультразвуковом исследовании определяются структурные изменения паренхимы печени, желчного пузыря и желчевыводящих путей. Пункционная биопсия печени используется с целью подтверждения диагноза на фоне нечеткости клинической картины и лабораторных результатов. По данным цитологического исследования тканей печени при врожденных гепатитах у детей может выявляться фиброз, склероз или некроз печеночных ацинусов, наличие гигантских клеток, лимфо- и плазмоцитарная инфильтрация, имбибиция цитоплазмы желчными пигментами.
Специфическое этиотропное лечение врожденных гепатитов у детей осуществляется в соответствии с их этиологией. При идиопатических формах применяется только патогенетическая и симптоматическая терапия. Проводится коррекция рациона ребенка, при подтверждении острой патологии у матери показан перевод на искусственные смеси, в других случаях – грудное вскармливание, нормализация водно-электролитного баланса. Смеси, применяемые у таких детей, должны быть богатыми на триглицериды, кальций, фосфор, цинк и водорастворимые витамины. При наличии холестатического синдрома в рацион ребенка также включают витамины A и E. Помимо коррекции питания могут назначаться гепатопротекторы, желчегонные, глюкокортикостероиды, интерфероны в зависимости от клинической ситуации. При наличии структурных аномалий или атрезии желчевыводящих путей выполняется их хирургическая коррекция. В тяжелых случаях врожденного гепатита у детей показана трансплантация печени.
Прогноз и профилактика врожденных гепатитов у детей
Прогноз при врожденном гепатите у детей зависит от этиологии, тяжести состояния ребенка и эффективности лечения. Показатель смертности на первом году жизни составляет 25-40%. Сюда преимущественно относятся формы, которые сопровождаются выраженной гепатоцеллюлярной недостаточностью. Еще у 35-40% детей формируются хронические заболевания печени и различные осложнения. Наиболее распространенными среди них являются холестатический синдром, синдромы недостаточности витаминов D, E и K, цирроз печени и фиброзирующий хронический гепатит, портальная гипертензия и острая печеночная недостаточность, энцефалопатия, задержка физического развития.
Специфическая профилактика врожденных гепатитов у детей проводится при выявлении у матери в крови HBs-антигенов или подтверждении диагноза острого гепатита. Таким детям уже в первый день жизни осуществляется вакцинация донорскими иммуноглобулинами и рекомбинантной вакциной. В 1 и 6 месяцев показана повторная вакцинация без иммуноглобулинов. Неспецифические профилактические меры включают в себя контроль над используемой донорской кровью и медицинским инструментарием, антенатальную охрану плода, регулярное посещение женской консультации и прохождение соответствующих обследований во время беременности.
Источник