Кишечные инфекции вызывающие артрит
Реактивный артрит (реактивная артропатия) — это болезнь, при которой развивается воспаление одного или нескольких суставов (артрит) после недавно перенесенного инфекционного заболевания.
Инфекции, вызывающие реактивный артрит, обычно бывают 3 видов:
- урогенитальные инфекции (чаще всего вызванные хламидиями);
- инфекции дыхательных путей, которые вызывают трахеиты, бронхиты и пневмонии (обычно таким возбудителем являются микоплазмы и хламидии)
- кишечные инфекции, которые вызывают пищевые отравления и другие заболевания желудочно-кишечного тракта; в этих случаях виновниками этих расстройств становятся такие микроорганизмы, как сальмонеллы, шигеллы, клостридии и кишечная палочка.
Иногда, но существенно реже, артрит может возникать не только из-за перенесенных бактериальных инфекций, но и после вирусных заболеваний.
В этих случаях «виновниками» артрита могут стать энтеровирусы, вирусы краснухи, герпеса, аденовирусы и некоторые другие.
Причины реактивного артрита: у кого и почему чаще всего возникает эта болезнь?
Подхватить такой недуг может каждый человек, но есть особые группы риска, в которых шансы заболеть реактивной артропатией могут повышаться в разы, а то и в десятки раз.
Чаще всего этой болезнью заболевают мужчины молодого возраста, от 20-25 до 40 лет; женщины болеют значительно реже.
Особенно велика вероятность развития болезни после хламидийной половой инфекции — после нее шанс заболеть опасным артритом составляет от 1 до 3%, а после пищевого инфекционного отравления — от 1 до 4%. Если вы мужчина, то ваши шансы подхватить проблемы с суставами в 10-20 раз выше, чем у женщин!
Кроме того, врачи-генетики смогли выделить особый ген, наличие которого также способствует высокой вероятности заболеть данной болезнью. Этот ген называется HLA-B27. Те люди, у которых этот ген есть, рискуют заболеть в пятьдесят (!) раз чаще, чем люди, не имеющие этого гена.
Что интересно, часто болезнь возникает не от того, что в сустав попали бактерии, вызвавшие первичное заболевание: иногда воспаление возникает и без бактерий, то есть оно асептическое.
Почему так бывает, ученые еще до конца не выяснили, но считается, что клеточная стенка бактерий — микоплазм и хламидий — похожа на стенку клеток разных органов нашего организма (например, суставов), и тогда иммунные клетки — защитники нашего организма от инфекции — начинают по ошибке «атаковать своих», нападая на клетки суставов и слизистых оболочек.
Симптомы реактивной артропатии
Первые симптомы болезни появляются спустя 3-4 недели после первичной инфекции — то есть после начала урогенитального хламидиоза, диареи (поноса при кишечной инфекции) или простудного заболевания (ларингита, бронхита, пневмонии).
Первым симптомом недуга обычно бывают достаточно общие симптомы: повышение температуры (которая, правда, редко бывает высокой), общая слабость, недомогание, иногда — потеря веса, увеличиваются лимфоузлы (чаще всего в паховой области).
Вслед за этим появляются боли в суставах, мышечные боли, а также боли в пояснице, которые «отдают» в ягодицы и верхние отделы ног.
Чаще всего воспаление поражает крупные суставы ног, в результате чего возникает реактивный артрит коленного сустава, голеностопного сустава, сустава большого пальца ноги. Очень часто воспаляются суставы, соединяющие между собой тазовые кости (так называемый сакроилеит).
Кроме того, нередко может поражаться и самый крупный сустав человеческого тела, в результате чего возникает реактивная артропатия тазобедренного сустава. Гораздо реже воспаление суставов возникает в руках: но если это случается, то страдают в основном суставы кисти и лучезапястное сочленение.
Кроме самих суставов, воспаляются и сухожилия близких к больным суставам мышц, а также суставные сумки пальцев (обычно ног). В результате возникает массивное воспаление многих тканей пальца — серьезный симптом этой болезни, который называется дактилит.
Параллельно с этими симптомами возникают признаки заболевания и со стороны других органов. В первую очередь — это поражения глаз в виде иридоциклита (воспаление радужной оболочки глаза), увеита и конъюнктивита. И если конъюнктивит обычно относительно легко проходит на фоне лечения, то воспаление радужной оболочки, если такой человек не сразу обратится к врачу, может привести к существенному снижению остроты зрения и даже слепоте!
Другая группа симптомов реактивного артрита — это поражение кожи и слизистых оболочек. При этом на коже и слизистых оболочках самых различных органов возникает большое количество язвочек — эрозий. Эти язвочки могут возникать на слизистой рта, на коже головки полового члена у мужчин и вульвы у женщин.
Опасность представляют даже не столько сами эти язвочки, сколько то, на них может «сесть» другая инфекция, и в результате возникнет вторичное инфицирование и возможны новые осложнения.
Что же касается самой кожи, то при этом недуге может возникать такой симптом, как кератодермия — когда верхние слои кожи начинают ороговевать сильнее, чем в норме.
В результате кожа становится более плотной, чем должна быть, а на ней появляются различные высыпания в виде небольших бляшек и гнойничков. Нередко при этом появляются и поражения ногтей — они становятся желтыми, ломкими и могут начать шелушиться и отслаиваться.
Поражение сердца — третий симптом реактивного артрита, который встречается у каждого десятого больного с реактивной артропатией. При этом воспаляются сердечная мышца (миокардит), а также стенки аорты — самого главной и большой артерии человеческого тела (аортит).
Последствия таких симптомов бывают очень серьезными — от проблем сердечной проводимости с нарушением ритма сердца до сердечной недостаточности из-за воспаления стенок аорты и сердечных клапанов.
Существует также особая форма реактивного артрита, при которой поражаются суставы (с симптомами артрита и синовита), глаза (в виде конъюнктивита или увеита), а также возникает воспаление слизистых мочеполовых органов (в виде уретрита). Такая совокупность симптомов выделена в отдельную болезнь, которая называется «синдром Рейтера».
Диагностика реактивного артрита
Существуют определенные критерии, по котором можно заподозрить возникновение этой болезни. Вот они:
- инфекция дыхательных, мочеполовых или пищеварительных путей, возникшая за 3-4 недели до появления болей в суставах;
- поражается несколько суставов, но обычно не более 4-5;
- чаще всего заболевают несимметричные суставы;
- страдают в основном суставы ног, особенно крупные (коленный и тазобедренный), а также суставы пальцев ног.
Как отличить реактивный артрит от других заболеваний (дифференциальная диагностика)
Когда врач ставит диагноз «реактивная артропатия», ему необходимо отличить эту болезнь от других недугов, которые могут выглядеть похожим образом, но протекание которых, а также лечение, могут отличаться.
Прежде всего врачу нужно убедиться, что он имеет дело не с ревматоидным артритом. Для этого проводится лабораторный анализ крови на так называемый ревматоидный фактор. При реактивном артрите анализ будет отрицательным.
Также данный недуг нужно отличать от септического артрита. Отличие заключается в том, что при септическом артрите обычно поражается только один сустав, при этом в его суставной жидкости определяется большое количество лейкоцитов, чего нет при реактивном артрите, а при лабораторной проверке на наличие бактерий обычно определяются колонии микроорганизмов, вызвавших воспаление сустава.
Кроме того, врачу важно отличить реактивный артрит от псориатического артрита. Для этого доктор-артролог тщательно ищет причину, вызвавшую артрит, и проверяет, имеются ли у пациента или его родственников склонность к развитию псориаза.
Лечение реактивного артрита
Поскольку запускающим фактором болезни обычно является инфекции, то один из самых важных моментов лечения — избавить организм от этих инфекционных агентов. От того, насколько хорошо это удастся сделать, будет зависеть исход заболевания.
Также назначаются обезболивающие препараты для снятия болей в суставах, а в тяжелых случаях течения болезни — глюкокортикоиды и иммуносупрессоры.
Лечение реактивной артропатии проводится амбулаторно, госпитализация проводится только с случаях, когда диагноз неясен и требуется постоянное наблюдение, а также при очень выраженных проявлениях болезни и общем тяжелом состоянии.
Антимикробное лечение
Такое лечение обязательно должно проводиться всем больным, у которых удалось выявить возбудителя при кишечных и урогенитальных инфекциях.
Если болезнь вызвана хламидиями, то обычно назначается доксициклин в дозе 100-150 мг два раза в сутки на протяжении 3 месяцев (поскольку правильное лечение хламидиоза должно проводиться длительно).
Кроме доксициклина, врачом могут быть назначены другие противомикробные средства и антибиотики: спирамицин, тетрациклин, азитромицин и некоторые другие.
Обезболивающее лечение при болях в суставах
Для уменьшения болей в суставах при реактивном артрите обычно назначаются нестероидные противовоспалительные средства (НПВС) — такие, как диклофенак, ибупрофен, напроксен, мелоксикам, индометацин в дозе от 20 до 50 мг 3-4 раза в сутки.
При особенно сильных болях в суставах и сухожилиях, когда НПВС не дают желаемого эффекта, врачом может быть назначен бутадион (фенилбутазон).
Обезболивающая гормональная терапия глюкокортикоидами
При особо тяжелых и упорных болях, которые не удается снять приемом вышеперечисленных средств в виде таблеток, может быть назначено местное примерение гормональных средств — внутрисуставное введение глюкокортикоидов — таких, как преднизолон. Однако для этого необходимо быть полностью уверенным в том, что в суставе и внутрисуставной жидкости отсутствуют инфекционные микроорганизмы.
Также изредка глукокортикоиды в виде преднизолона могут быть назначены в виде таблеток в дозе 20-40 мг в сутки, но эффективность этого метода лечения недостаточно высока.
Лечение препаратами, подавляющими иммунитет (иммуносупрессорами)
Хороший эффект в лечении реактивного артрита дают иммуносупрессоры. Но перед их назначением нужно убедиться, что у больного отсутствует ВИЧ-инфекция, поскольку таким пациентам иммуносупрессоры назначать категорически нельзя.
Лечение обычно проводят препаратом метотриксат в дозе 25-50 мг один раз в неделю, или же может использоваться азатиоприн в расчете 1-2 мг на килограмм массы тела пациента.
Часто после исчезновения острых проявлений реактивного артрита таким больным требуется поддерживающая терапия метотриксатом в дозе 5-10-15 мг в неделю.
Лечение кожных проявлений при реактивном артрите обычно проводят местно — назначением лекарств, которые уменьшают излишнее ороговение кожи, а так же гормональными средствами (кортикостероиды местно).
Поражение слизистых (конъюнктивит) обычно не требует специального лечения и проходят самостоятельно. Но если заболевание было вызвано хламидиями, то обязательно проводится местное лечение с помощью антимикробных средств.
Иридоциклит лечится введением гормональных средств (кортикостероиды) местно.
Режим при реактивной артропатии
В первые две недели заболевания желательно ограничить активность в пораженных суставов — это позволяет в том числе снизить интенсивность болей. Однако затем, по мере проведения лечения и выздоровления, важно давать нагрузки на суставы, чтобы в последующем не возникало контрактур и тугоподвижности суставов.
Последствия болезни и ее прогноз
Длительность этой болезни, в зависимости от выраженности симптомов, времени начала лечения и других факторов может составлять от нескольких недель до нескольких месяцев и даже до одного года при затяжных формах болезни.
При вовремя начатом лечении чаще всего болезнь заканчивается выздоровлением. Однако при этом остается вероятность повторного развития реактивного артрита, если человек вновь заразится данной инфекцией или наступит ее обострение.
В ряде случаях при сбоях иммунной системы может возникать хроническая реактивная артропатия (обычно хламидийная), при котором антибиотики могут быть неэффективными. В этих случаях назначаются иммуномоделирующие лекарства под строгим контролем врача.
Профилактика
На настоящий момент специфическая профилактика этой болезни не разработана. Однако считается, что если заболевание вызвано хламидиями, то раннее начало лечения антибиотиками позволяет существенно сократить время последующего лечения и уменьшить количество симптомов, вплоть до полного отсутствия воспаления суставов.
Источник статьи: https://artrozamnet.ru/reaktivnyj-artrit/
Источник
 Артриты и спондилиты на фоне заболеваний желудочно-кишечного тракта — это довольно распространенная проблема.
Артриты и спондилиты на фоне заболеваний желудочно-кишечного тракта — это довольно распространенная проблема.
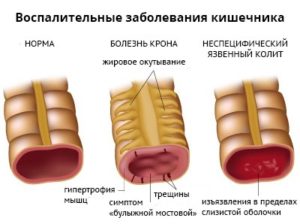
Артриты нередко встречаются при таких заболеваниях желудочно-кишечного тракта, как болезнь Крона, неспецифический язвенный колит (НЯК), болезнь Уипла, непереносимость глютена, паразитарные инвазии, реже — некоторые другие колиты и энтеропатии. Энтеропатические артриты могут еще встречаться под названием ВЗК-ассоциированные артриты (ВЗК — воспалительные заболевания кишечника). Поражение суставов и позвоночника на фоне указанных выше заболеваний относятся к серонегативным спондилоартритам.
Наиболее часто поражение опорно-двигательного аппарата наблюдается при болезни Крона и неспецифическом язвенном колите (НЯК), поэтому я акцентирую внимание именно на них. При остальных болезнях кишечника суставная патология встречается значительно реже.
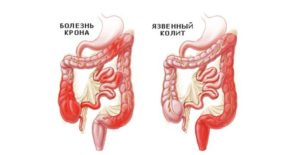 Болезнь Крона – это гранулематозное воспаление желудочно-кишечного тракта с преимущественным поражением подвздошной кишки. Наличие болезни Крона у родственников увеличивает риск развития болезни и у потомков.
Болезнь Крона – это гранулематозное воспаление желудочно-кишечного тракта с преимущественным поражением подвздошной кишки. Наличие болезни Крона у родственников увеличивает риск развития болезни и у потомков.
Неспецифический язвенный колит (НЯК) – хроническое воспалительное заболевание с поражением прямой и ободочной кишки. Неспецифический язвенный колит часто приводит к развитию опасных осложнений: массивное кровотечение из кишечника, сепсис, сужение просвета кишечника, перфорация (прободение) стенки кишечника. Оба эти заболевания одинаково часто встречаются у мужчин и у женщин, пик заболеваемости приходится на возраст 25-45 лет.
Клиническая картина энтеропатических артритов
Клинические проявления самих воспалительных заболеваний кишечника довольно обширны, чаще всего встречаются следующие:
- боли в животе различной интенсивности,
- диарея (частый жидкий стул),
- снижение веса,
- повышение температуры тела,
- анальные трещины,
- примесь крови в каловых массах,
- болезненные позывы к испражнению кишечника (тенезмы),
- повышенная слабость, утомляемость,
- обезвоживание,
- анемия и некоторые другие.
Как ревматолог, я имею дело с поражением опорно-двигательного аппарата при заболеваниях кишечника. Обычно таких больных мы ведем совместно с гастроэнтерологом. Поражение суставов рассматривается как системное проявление воспалительных заболеваний кишечника. Обычно артриты возникают при тяжелом и агрессивном течении этих заболеваний. В среднем артриты при воспалительных заболеваниях кишечника наблюдаются примерно у каждого пятого пациента, особенно часто при болезни Крона. Особенности артритов при воспалительных заболеваниях кишечника следующие:
- асимметричность поражение суставов,
- мигрирующий характер поражения,
- одновременное поражение до 5 суставов,
- поражение преимущественно суставов ног (чаще всего поражение коленных и голеностопных суставов).
В течении подобных артритов можно выделить довольно четкое чередование периодов ремиссии и обострения. Обычно длительность обострений не превышает 3 месяцев. В большинстве случаев наблюдается одновременное усугубление симптомов поражения кишечника и артрита.
Условно можно выделить 2 варианта течения артрита при воспалительных заболеваниях кишечника. При первом варианте наблюдается поражение ограниченного (не более 5) числа крупных суставов. При втором варианте возникает симметричный полиартрит, который маскирует другие ревматологические заболевания и требует проведения дифференциальной диагностики.

Поражение позвоночника при воспалительных заболеваниях кишечника чаще встречается у мужчин. Это может проявляться воспалением крестцово-подвздошных сочленений (сакроилеит).
При наличии болезни Крона и неспецифического язвенного колита риск развития анкилозирующего спондилоартрита возрастает более чем в 30 раз!
Далеко не всегда сакроилеит проявляет себя клинически, не более чем у 10-20% пациентов, тогда как КТ и МРТ выявляют изменения в позвоночнике и крестцово-подвздошных сочленениях более чем у половины пациентов с заболеваниями кишечника. Симптомы сакроилеита и спондилоартрита при заболеваниях кишечника сходны с клинической картинкой анкилозирующего спондилоартрита (болезни Бехтерева).
При спондилитах на фоне воспалительных заболеваний кишечника могут наблюдаться следующие симптомы:
- характерная боль в спине,
- ограничение подвижности позвоночника в поясничном отделе,
- ограничение подвижности грудной клетки (чувство нехватки воздуха, необходимость вдохнуть “полной грудью”),
- утренняя скованность в спине.
Кратко перечислю другие симптомы при воспалительных заболеваниях кишечника:
- поражение кожи (узловатая эритема, пиодермия),
- поражение слизистых оболочек (язвы слизистой рта, языка),
- глаз (увеиты, конъюнктивит),
- синдром Рейно,
- синдром Шегрена («сухой синдром»),
- тромбофлебит.
Диагностика
Специфических лабораторных анализов как при воспалительных заболеваниях кишечника, так и при спондилоартритах, ассоциированных с ними, нет!
При воспалительных заболеваниях кишечника могут наблюдаться:
- повышение СОЭ и С-реактивного белка (СРБ),
- тромбоцитоз (увеличение числа тромбоцитов),
- анемия,
- лейкоцитоз (увеличение числа лейкоцитов).
Примерно у 50% пациентов обнаруживается положительный HLA-B27. Анализ суставной жидкости выявляет признаки неспецифического неинфекционного воспаления в виде повышения количества лейкоцитов.
Дифференциальная диагностика
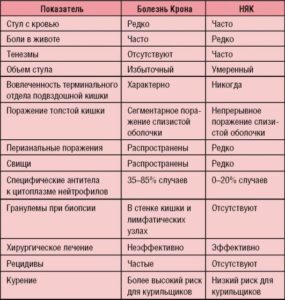 Дифференциальную диагностику болезни Крона и неспецифического язвенного колита следует проводить, прежде всего, друг с другом, так как клинические проявления этих болезней похожи. Различия представлены в таблице. В связи с этим при подозрении и исключении этих заболеваний стоит проводить исследование кишечника (ирригоскопия, колоноскопия), биопсию стенки кишечника. Также дифференциальную диагностику стоит проводить с инфекционными поражениями кишечника (туберкулез, иерсиниоз), синдромом раздраженного кишечника (СРК), медикаментозной энтеропатией и др. При наличии моно- и олигоартритов стоит исключать
Дифференциальную диагностику болезни Крона и неспецифического язвенного колита следует проводить, прежде всего, друг с другом, так как клинические проявления этих болезней похожи. Различия представлены в таблице. В связи с этим при подозрении и исключении этих заболеваний стоит проводить исследование кишечника (ирригоскопия, колоноскопия), биопсию стенки кишечника. Также дифференциальную диагностику стоит проводить с инфекционными поражениями кишечника (туберкулез, иерсиниоз), синдромом раздраженного кишечника (СРК), медикаментозной энтеропатией и др. При наличии моно- и олигоартритов стоит исключать
септический артрит, который может развиваться спонтанно или быть следствием тяжелого иммунодефицита на фоне активной терапии самих воспалительных заболеваний кишечника.
Принципы лечения
Медикаментозная терапия при болезни Крона и неспецифическом язвенном колите сходна. Препаратами первой линии являются нестероидные противовоспалительные препараты (НПВП). Они способны подавлять воспаление в суставах и позвоночнике.
Следует помнить, что одновременно с очевидной пользой, НПВП могут усугублять течение кишечных проявлений воспалительных заболеваний кишечника.
Лечение проводится под контролем гастроэнтеролога и ревматолога. При тяжелом течении этих заболеваний показан прием гормональных препаратов (возможно и внутрисуставное введение глюкокортикоидов при ограниченном числе пораженных суставов).
 Основным базисным противовоспалительным препаратом (БПВП) является сульфасалазин. Этот препарат одновременно эффективно воздействует на течение самих воспалительных заболеваний кишечника и связанных с ними артритов, однако практически не оказывает положительного влияния при поражении позвоночника, что ограничивает применении этого препарата при спондилитах. При отсутствии эффекта от сульфасалазина и глюкокортикостероидных гормонов решается вопрос о назначении метотрексата или азатиоприна.
Основным базисным противовоспалительным препаратом (БПВП) является сульфасалазин. Этот препарат одновременно эффективно воздействует на течение самих воспалительных заболеваний кишечника и связанных с ними артритов, однако практически не оказывает положительного влияния при поражении позвоночника, что ограничивает применении этого препарата при спондилитах. При отсутствии эффекта от сульфасалазина и глюкокортикостероидных гормонов решается вопрос о назначении метотрексата или азатиоприна.
Перспективным направлением является применение генно-инженерных биологических препаратов (ГИБП), в частности, Инфликсимаба (Ремикейд). Однако стоимость лечения подобными препаратами значительно ограничивают их широкое применение.
Иногда приходится прибегать к хирургическому лечению заболеваний кишечника, особенно при развитии серьезных осложнений (массивное кишечное кровотечение, перитонит, перфорация кишечника и др.).
Хирургическое лечение НЕ влияет на течение спондилоартритов при воспалительных заболеваниях кишечника, а соответственно, медикаментозная терапия таким больным должна обязательно проводиться.
Источник