Цирроз печени неуточненного генеза
Что такое цирроз печени
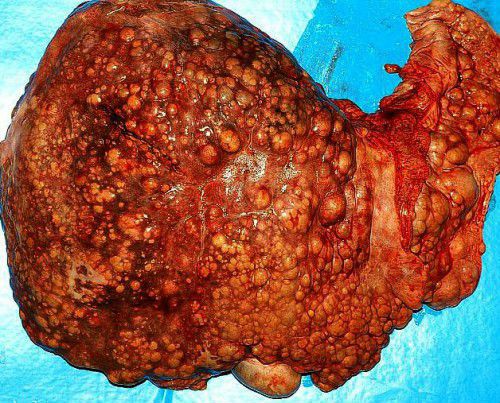
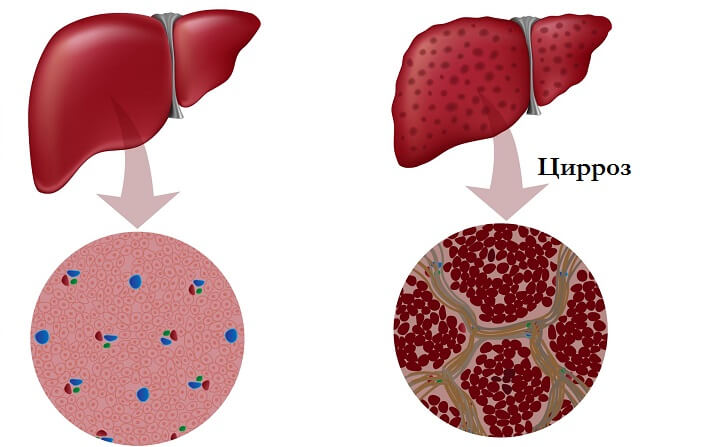
Это хроническое патологическое состояние, характеризующееся необратимой заменой гепатоцитов рубцовой соединительной тканью. Как выглядит поврежденный орган? Печень, пораженная циррозом, изменяется в размерах, становится очень плотной, шероховатой, местами бугристой.
Цирроз – серьезное заболевание, приносящее кучу неприятных последствий на любой стадии возникновения, как в начальной, так и на последней стадии. Цирроз печени с трудом поддается терапии, поэтому правильнее осуществлять профилактику его развития.
По Международной классификации болезней 10-й версии (МКБ-10) циррозу печени присвоены коды, исходя из причины его возникновения:
- Алкогольный цирроз (К70.3). Заболевание печени, обусловленное избыточным приемом алкоголя, специально рассматривается отдельно. Цирроз возникает под деструктивным влиянием этилового спирта, и не имеет значения, с каким видом спиртосодержащего напитка этанол проникает в организм человека. Печеночные клетки отмирают, появляется фиброзная ткань с формированием небольших узелков. При возникновении патологии структура органа целиком изменяется. Исходом становится полное прекращение работы печени.
- Первичный билиарный цирроз (К74.3). Является следствием проявления аутоиммунного процесса. Иммунная система начинает функционировать против организма человека и повреждает желчные протоки. В результате образуется застой желчи, из-за чего гепатоциты утрачивают свою активность. Описанный вид цирроза печени, как правило, определяют у взрослых женщин старше 50 лет.
- Вторичный билиарный цирроз (К74.4). Его возникновение обусловлено агрессивным влиянием желчи, не способной выйти из забитых желчных протоков. Отчего бывает этот цирроз? Патогенез основан на повреждении протоков неудачным оперативным вмешательством или камнями. Причины устраняются операцией, иначе деструкция приведет к тяжелым осложнениям.
- Билиарный неуточненный цирроз (К74.5). Данная формулировка объединяет заболевания печени вирусной или другой инфекционной этиологии, не относящиеся к предыдущим двум группам.
- Неуточненный цирроз печени (К74.6). Если причины и признаки цирроза печени нельзя отнести ни к одной из описанных групп, больному ставится диагноз – неуточненный цирроз.
Классификация
В настоящее время не имеется единой классификации печеночного цирроза. Это объясняется необходимостью выявить этиологию, патогенез, степень активности болезни и присутствие осложнений.
- По этиологии различают такие циррозы:
- вирусный;
- алкогольный;
- токсический;
- обусловленный врожденными нарушениями обмена веществ;
- развивающийся вследствие повреждения желчевыводящих протоков (первичный, а также вторичный билиарный);
- криптогенный.
- Исходя из степени активности патологии:
- подострый;
- быстро развивающийся (активный);
- медленно развивающийся (активный);
- вялотекущий;
- скрытый.
- В соответствии с морфологической картиной:
- Мелкоузловой цирроз. Появляются атипичные узлы диаметром до 3-х мм. Данный вид цирроза можно распознать у хронических алкоголиков, выявить при обструкции желчных путей, продолжительном печеночном венозном застое, гемохроматозе.
- Крупноузловой. Проявляется атипичными узлами диаметром свыше 3-х мм. Наблюдают при вирусных инфекциях, нехватке α1–антитрипсина, аутоиммунных реакциях, заболевании Вильсона-Коновалова.
- Смешанный цирроз печени с узлами различного диаметра. Как правило, является промежуточным между мелкоузловым и крупноузловым циррозом.
- Неполный септальный. Характеризуется присутствием соединительнотканных септ, зачастую слепо заканчивающихся. Патология диффузного характера, а не мелкоузлового.
- В зависимости от осложнений, которые вызывает цирроз:
- кровотечения из пищевода и желудка;
- недостаточность печени (как следствие, энцефалопатия, кома);
- гепаторенальный синдром;
- внезапный бактериальный асцит-перитонит;
- закупорка воротной вены тромбом;
- гепатоцеллюлярная карцинома.
- По стадиям болезни, исходя из функциональных нарушений (по показателям Чайльда-Пью). Это снижение содержания белка и увеличение концентрации билирубина в крови, уменьшение протромбинового индекса, энцефалопатия, асцит:
- А (1 стадия) — компенсированная.
- В (2 стадия)— субкомпенсированная.
- С (3 стадия) — декомпенсированная.
Для начальной стадии характерна минимальная тяжесть и лучшая продолжительность жизни, около 15-20 лет. При 2 стадии болезни продолжительность жизни — не более 10 лет. Сколько составляет срок жизни при 3 стадии? Прогноз заболевания – не больше 3 лет.
Послеоперационная смертность высока при 3 стадии — около 82%. 30% — во 2 стадии, 10% — в 1 стадии.
Больше всего нуждаются в пересадке печени больные в 3 стадии заболевания.
Симптомы цирроза печени
Первыми признаками болезни могут стать:
- Непостоянная болезненность в животе, в основном, в правом подреберье. Боль увеличивается после приема жирных, жареных, маринованных продуктов, алкоголя, а также во время избыточных физических нагрузок.
- Горечь и сухость в рту, особенно по утрам.
- Выраженная утомляемость и раздражительность.
- Диспепсические расстройства со стороны желудочно-кишечного тракта.
- Желтушность кожи, слизистых и белков глаз.
Возникновение этих симптомов еще не свидетельствует об образовании цирроза печени, но является предпосылкой для обращения к специалисту с целью проверить свое здоровье.
Терминальные стадии можно узнать по следующим признакам:
- Увеличение болей в животе, ноющего или колющего характера, с чувством тяжести.
- Быстрая потеря массы, отекают ноги, растет живот.
- Тошнота и рвота беспокоят больного чаще. В содержимом рвотных масс можно выявить кровь, что говорит о кровотечении в желудочно-кишечном тракте.
- Возникает мышечная атрофия, у человека просто нет сил.
- Отмечают боль и припухлость суставов, отеки кончиков пальцев, изменение цвета кожи вокруг ногтей.
- Лицо, ладони, ступни – красноватого оттенка.
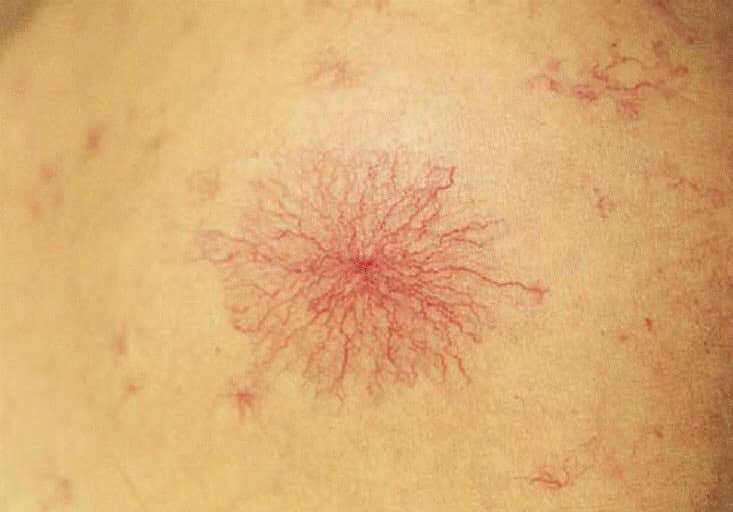
- Верхняя часть тела больного покрыта сосудистыми звездочками, их число и яркость увеличиваются по мере прогрессирования цирроза.
- У мужчин начинают расти молочные железы, исчезают волосы в подмышках и лобковой зоне. Возникает атрофия половых органов.
- Кожные покровы, слизистые и склеры становятся желтушными, поскольку печень при циррозе не способна перерабатывать билирубин.
- Наблюдают отеки нижних конечностей и языка, жжение кожи, носовые кровотечения, отмечают появление ксантелазм около век.
- У больного выявляют отсутствие настроения, плохой сон, изменение сознания, ухудшение памяти.
- Отмечается гипертермия.
- Селезенка увеличивается в размерах, появляется асцит, портальная гипертензия.
Для получения клинических рекомендаций следует обратиться к специалисту. Какой врач лечит цирроз печени? В этой ситуации поможет гастроэнтеролог или, лучше, гепатолог.
Как определить цирроз
Для рациональной терапии важно точно поставить диагноз. С этой целью специалист подробно заполняет историю болезни, проводит осмотр, назначает лабораторные анализы и функциональные пробы. Гепатолог рекомендует проверить состояние печени с помощью инструментальной диагностики.
Детализации этиологии заболевания помогут следующие аспекты:
- Образ жизни человека.
- Профессиональная деятельность. Следует учитывать постоянное контактирование с промышленными ядами, занятость в сельском хозяйстве, инфекционный контакт — эхинококкоз, лептоспироз.
- Пищевые предпочтения, вегетарианство.
- Избыточный прием спиртосодержащей продукции.
- Употребление лекарственных средств, обладающих токсическим влиянием на печень.
- Возникновение заболеваний печени у близких родственников.
- Хронические сердечные патологии (способствуют развитию кардиального цирроза)
Все сказанное важно для дифференциальной диагностики болезни.
Общий анализ крови при циррозе печени позволяет выявить анемию, лейкоцито- и тромбоцитопению. При анализе коагулограммы обнаруживают изменение времени свертываемости крови.
Биохимически в крови определяют увеличение активности ферментов печени, изменение состава крови. Серологическое исследование помогает выявить антитела к возбудителю гепатита. Иногда необходимо определить концентрацию альфа-фетопротеина.
Если прибегают к инструментальной диагностике, проводят ультразвуковое исследование печени, назначают КТ брюшной полости, иногда МРТ и допплерометрию.
Для окончательной диагностики цирроза следует выполнить биопсию печени.
Терапия
В лечении цирроза первоначально следует ликвидировать причину болезни. Терапевтический курс заключается в следующем:
- Лекарственная терапия.
- Диета.
- Физиотерапевтические процедуры.
- Контролируемая физическая нагрузка.
- Оперативное лечение (трансплантация печени).
Излечим или нет цирроз печени? Как правило, сформировавшаяся патология становится необратимой и окончательно выздороветь у человека не получается.
Диета
При печеночной патологии больным рекомендуют стол № 5. Эта диета призвана нормализовать работу печени и улучшить желчеотделение.
- Продукты употребляют малыми порциями 5–6 раз в сутки, жареная и жирная пища запрещена.
- Лучше использовать отварные и приготовленные на пару продукты.
- Следует пить много жидкости — не меньше полутора литров в день.
- Исключен прием любых видов алкогольных напитков.
- Белков в рационе должно быть не более 100 граммов в сутки, соли —не больше 10 граммов. При асците показана бессолевая диета.
Продукты, не разрешенные к приему:
- всякие химические пищевые добавки;
- подвергшиеся жарке, маринованию, копчению, солению;
- кондитерские изделия, мороженое;
- жиры животного происхождения;
- молочные продукты большой жирности;
- бобовые, чеснок, редька, редис, шпинат, лук, щавель;
- фрукты и ягоды с кислым вкусом;
- газированные напитки с повышенным содержанием сахара, чай и кофе.
Лекарственная терапия цирроза печени
При компенсированном и частично компенсированном заболевании рекомендуют придерживаться обязательной диеты, в качестве компенсирующей терапии используют гепатопротекторные средства.
Цирроз вирусной этиологии является показанием к назначению противовирусных препаратов. Если причина болезни — отнюдь не вирусы, специалисты советуют отечественное средство, производное глициризиновой кислоты. Этот же препарат назначают при невозможности провести противовирусную терапию.
Стоит сказать, что специфической терапии цирроза не существует.
Оперативное лечение
Заболевание в стадии декомпенсации не поддается лекарственной терапии. Необходимо решать вопрос с трансплантацией печени.
Таким образом, терапия цирроза – трудная задача, лучше стараться заболевание предупредить.
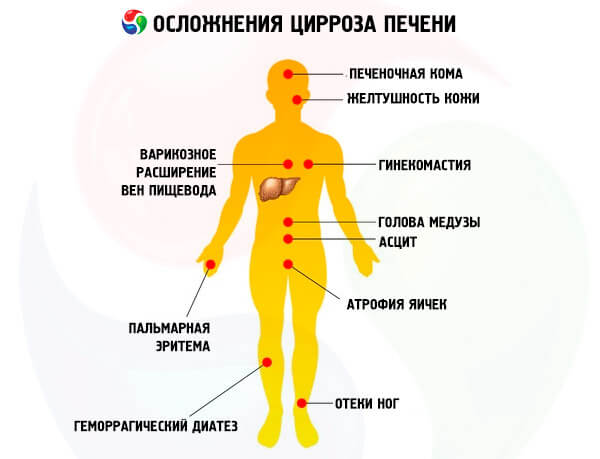
Последствия цирроза печени
Главными осложнениями цирроза становятся:
- Асцит – накопление жидкости в животе, дополнительно именуют водянкой. Больной крайне быстро прибавляет в весе, у него растет живот, кожа на нем растягивается, становится блестящей. Выпирает пупок, возникает пупочная грыжа. Осложнение развивается при накапливании жидкости в организме человека.
- Портальная гипертензия – увеличенное давление расширяет венозные сосуды: варикозные, около пупка, геморроидальные и прочие. Вследствие этого возникают кровотечения, которые могут привести к летальному исходу. Расширение вен обнаруживают при рентгенографическом и ультразвуковом исследовании. Самым серьезным считается расширение варикозных вен.
- Кровотечения из ЖКТ – наряду с комой их называют самыми опасными последствиями. К их возникновению приводят расширения и разрывы вен в зоне желудка или пищевода. Могут являться следствием язвы и прочих патологий желудочно-кишечного тракта.
- Печеночная кома – изменения появляются на нервно-мышечном и психическом уровнях. При циррозе печени токсические продукты депонируются в организме человека, из-за чего развивается энцефалопатия и даже кома.
- Рак печени – вследствие цирроза может возникнуть и злокачественное новообразование. На его образование не влияет стадия болезни и прочие осложнения.
Грамотная терапия позволит исключить возникновение осложнений. Летальный исход становится следствием одного из данных осложнений.
Заключение
Цирроз печени – серьезная патология, плохо поддающаяся терапии. Заболевание влияет на работу всех систем организма человека. Болезнь входит в шестерку патологий, которые являются причиной смерти взрослых людей развитых государств.
Любой человек способен уменьшить вероятность образования цирроза печени правильной профилактикой. Для этого необходимо исключить прием алкогольных напитков, вредные продукты, заниматься физическими упражнениями, придерживаться правил гигиены и не принимать наркотические препараты.
Автор статьи врач-инфекционист, гепатолог
© 2019. Все права защищены.
Источник
Рубрика МКБ-10: K74.6
МКБ-10 / K00-K93 КЛАСС XI Болезни органов пищеварения / K70-K77 Болезни печени / K74 Фиброз и цирроз печени
Определение и общие сведения[править]
Цирроз — это диффузный процесс, характеризующийся фиброзом и трансформацией нормальной структуры печени с образованием узлов.
Тяжесть и прогноз цирроза зависят от объёма сохранившейся функционирующей массы паренхимы печени, выраженности портальной гипертензии и активности основного заболевания, приведшего к нарушению функций печени.
Эпидемиология
Цирроз печени занимает первое место среди причин смертности от болезней органов пищеварения (исключая опухоли). Распространённость составляет 2-3% (на основании данных аутопсий); наблюдают в 2 раза чаще у мужчин старше 40 лет по сравнению с общей популяцией.
Этиология и патогенез[править]
Цирроз печени является конечной стадией ряда хронических заболеваний печени.
Время, необходимое для развития фиброза печени, в значительной степени зависит от этиологического фактора. Часто цирроз развивается медленно: алкогольный цирроз печени формируется за 10-12 лет злоупотребления алкоголем, вирусные циррозы печени формируются через 20-25 лет после инфицирования. Наиболее быстрые темпы развития цирроза печени (несколько месяцев) отмечены у пациентов с билиарной обструкцией опухолевой этиологии и у новорождённых с атрезией жёлчевыводящих протоков.
Клинические проявления[править]
Характерны следующие симптомы и синдромы.
— Общая симптоматика: сонливость, слабость, повышенная утомляемость и зуд кожи. При выраженной сонливости, равно как и при раздражительности и агрессивном поведении, необходимо исключать печёночную энцефалопатию.
— Изменения печени и селезёнки: печень уплотнена и увеличена, однако иногда может быть небольших размеров. У большинства больных пальпируется умеренно увеличенная селезёнка: край выступает из-под рёберной дуги на 2-3 см (проявления портальной гипертензии).
— Желтуха: начальные признаки желтухи незаметны для больного и характеризуются иктеричностью склер и слизистых оболочек, уздечки языка, лёгким потемнением мочи, которому больные обычно не придают должного значения.
— Затруднения дыхания (дыхание поверхностное, учащённое) могут быть обусловлены асцитом с повышением внутрибрюшного давления и ограничениями подвижности диафрагмы; хронической сердечной недостаточностью (ХСН); гидротораксом на фоне отёчно-асцитического синдрома.
— Геморрагический синдром (вследствие нарушения синтеза факторов свёртывания крови в печени и тромбоцитопении при гиперспленизме): характерны кровоточивость дёсен, носовые кровотечения. Больные замечают, что синяки и кровоподтёки образуются даже при незначительных механических воздействиях.
— Асцит (проявление портальной гипертензии): увеличение живота в объёме за счёт скопившейся жидкости (может скапливаться более 10-15 л жидкости, типичен «лягушачий живот»), при большом её количестве создаётся картина «напряжённого асцита», выбухание пупка, иногда с его разрывами, перкуторные признаки жидкости в брюшной полости, положительный симптом флюктуации.
— Портальная гипертензия: асцит, варикозное расширение вен пищевода и желудка, расширение вен передней брюшной стенки в виде «головы медузы», спленомегалия и расширение диаметра печёночных вен при УЗИ, печёночная энцефалопатия.
Другой и неуточненный цирроз печени: Диагностика[править]
При установлении диагноза необходимо дополнительно оценивать следующие параметры.
— Состояние основных функций печени: наличие синдромов цитолиза, холестаза, геморрагического синдрома (нарушение состояния свёртывающей системы крови), нарушение белково-синтетической функции печени.
— Выявление синдрома гиперспленизма (в первую очередь по количеству тромбоцитов).
— Выявление и оценка степени портальной гипертензии (опасной в первую очередь кровотечением из варикозно-расширенных вен пищевода и желудка — ФЭГДС (фиброэзофагогастродуоденоскопия).
— Обнаружение возможного асцита.
— Оценка психического статуса для своевременной диагностики печёночной энцефалопатии.
Тяжесть цирроза печени определяют по классификации печёночно-клеточной функции при циррозе печени по Чайлду-Пью.
Лабораторные исследования
1. Общий анализ крови: концентрация гемоглобина, содержание эритроцитов, цветовой показатель, количество ретикулоцитов, содержание лейкоцитов, лейкоцитарная формула, содержание тромбоцитов, СОЭ (тромбоцитопения выступает одним из проявлений гиперспленизма, повышение СОЭ возможно как одно из проявлений иммуновоспалительного синдрома, количество лимфоцитов в крови отражает степень истощения пациента);
2. Биохимическое исследование крови;
3. Коагулограмма: активированное частичное тромбопластиновое время, протромбиновое время, протромбиновый индекс, фибриноген;
4. Содержание в крови иммуноглобулинов A (повышены при алкогольном поражении печени), M (повышены при первичном билиарном циррозе), G (повышены при хроническом процессе);
5. Маркёры вирусов гепатитов позволяют достоверно диагностировать этиологию поражения печени;
6. Группа крови, резус-фактор;
7. Общий анализ мочи;
8. Копрограмма.
Инструментальные исследования
1. УЗИ органов брюшной полости: печень, селёзенка, система воротной вены, жёлчный пузырь, поджелудочная железа, почки;
2. ФЭГДС: при установлении диагноза цирроза печени обязательно её проведение для определения степени выраженности варикозного расширения вен пищевода. При их отсутствии эндоскопическое исследование повторяют с интервалами в 3 года;
3. Биопсия печени с гистологическим исследованием биоптата (определение индекса фиброза и индекса гистологической активности);
4. Исследование асцитической жидкости.
5. КТ, МРТ органов брюшной полости: печени, селезёнки, почек, поджелудочной железы — при необходимости для уточнения диагноза.
Дифференциальный диагноз[править]
Другой и неуточненный цирроз печени: Лечение[править]
Цели лечения
— Прекращение или замедление прогрессирования цирроза печени.
— Уменьшение или устранение клинических проявлений и осложнений цирроза печени.
— Повышение качества и продолжительности жизни больных с циррозом печени.
Лечение циррозов печени складывается из следующих мероприятий:
— Лечение основного заболевания.
— Поддержка оптимального нутритивного статуса.
— Предупреждение развития осложнений.
— Лечение развившихся осложнений.
Немедикаментозное лечение
а) Режим
Ограничение физической активности зависит от тяжести состояния больного. При компенсированном циррозе физические нагрузки средней интенсивности не противопоказаны.
При каждом посещении врача больного необходимо взвешивать и измерять окружность живота — мониторинг нутритивного статуса, а при наличии асцита — увеличения объёма асцитической жидкости.
б) Диета
Необходимо оценить нутритивный статус пациента: у 35-80% больных с циррозом обнаруживают недостаточное питание с дефицитом поступления белка и калорий.
— Рекомендуемая энергетическая ценность рациона при неосложнённом циррозе печени — 30-40 ккал/кг при количестве белка 1-1,5 г/кг массы тела. Углеводы должны покрывать 70-80% суточной энергетической потребности, жиры — 20-30%. Подобный рацион необходим для предупреждения развития кахексии.
— При осложнённом циррозе в сочетании с недостаточным питанием энергетическую ценность рациона увеличивают до 40-50 ккал/кг при поступлении белка в количестве 1-1,8 г/кг массы тела. Рацион направлен на восстановление нормального нутритивного статуса.
— При развитии асцита ограничивают поступление натрия до 2 г/сут и жидкости.
— При развитии тяжёлой печёночной энцефалопатии ограничивают поступление белка до 20-30 г/сут. После улучшения состояния содержание белка увеличивают каждые 3 дня на 10 г до ежедневного потребления 1 г на 1 кг массы тела.
— Нужно обеспечить поступление достаточного количества витаминов и минералов путём назначения мультивитаминов, принимаемых 1 раз в день. Больным, страдающим алкоголизмом, обязательно дополнительное введение в рацион тиамина (10 мг/сут внутрь) и фолатов (1 мг/сут внутрь). Следует исключить применение больших доз витамина A и потребление продуктов, обогащённых железом.
Лекарственная терапия
Производят лечение основного заболевания, вследствие которого развился цирроз печени.
Для уменьшения выраженности кожного зуда назначают колестирамин в дозе 1-4 г внутрь перед каждым приёмом пищи. В качестве противозудных препратов второй линии возможно назначение налтрексона, урсодеоксихолевой кислоты, дифенгидрамина.
При бессоннице также возможно назначение дифенгидрамина, а также амитриптилина.
Хирургическое лечение
а) У пациентов с выраженным варикозным расширением вен пищевода и отсутствием кровотечений в анамнезе методом выбора считают эндоскопическое лигирование пищеводных вен. Лигирование расширенных вен показало большую эффективность по сравнению со склеротерапией.
б) Трансплантация печени. У больных с терминальными стадиями заболеваний печени (класс С по Чайлду-Пью) необходимо решить вопрос о трансплантации печени. В качестве временной меры (до проведения трансплантации печени) для этой группы пациентов можно рассмотреть возможность наложения трансъюгулярного внутрипеченочного портосистемного шунта.
Профилактика[править]
Профилактика цирроза печени включает своевременное выявление состояний, способных приводить к его развитию, и адекватную коррекцию обнаруженных нарушений.
Циррозы печени разделяются по этиологии и степени тяжести, для чего применяют классификацию печёночно-клеточной функции при циррозе печени по Чайлду-Пью.
Интерпретацию осуществляют по следующим критериям:
• класс A (компенсированный) — 5-6 баллов;
• класс B (субкомпенсированный) — 7-9 баллов;
• класс C (декомпенсированный) — 10-15 баллов.
Прочее[править]
Источники (ссылки)[править]
Гастроэнтерология [Электронный ресурс] : клинические рекомендации / Буеверов А.О., Лапина Т.Л., Охлобыстин А.В. и др. Под ред. В.Т. Ивашкина. — 2-е изд., испр. и доп. — М. : ГЭОТАР-Медиа, 2009. — https://www.rosmedlib.ru/book/RML0303V3.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Активированный уголь
- Лактулоза/лигнин гидролизный
Источник